Введение
Артериальная гипертензия (АГ) в период беременности является самым распространенным кардиоваскулярным заболеванием, в России, по данным разных авторов, эта патология составляет до 30 % [1]. Во всем мире, в т. ч. и в России, АГ в период гестации продолжает оставаться одной из главных причин материнской и перинатальной смертности [2–6], повышает риск неврологических и сердечно-сосудистых заболеваний (ССЗ) у детей [2], а также риск развития ССЗ и заболеваний почек у матерей [7].
Проблема АГ в период беременности далека от своего решения. В подходах к ведению беременных с АГ имеется множество несогласованных позиций. Нет единых критериев диагностики АГ у беременных (АГБ). Нет достаточной доказательной базы эффективности и безопасности фармакотерапии в период гестации.
Все вышесказанное определило задачи исследования ДИАЛОГ I, проведенного в 2005–2006 гг. и выявившего отсутствие единой терминологии, критериев диагностики, а также классификации АГБ в России. Результаты исследования были неоднократно доложены на многочисленных всероссийских и региональных конгрессах, а также конференциях; и размещены в свободном доступе на сайте Всероссийского научного общества кардиологов (ВНОК); проводились выездные школы для практических врачей, на которых освещались проблемы ведения беременных с АГ. Исследование ДИАЛОГ II было запланировано в 2008 г., для того чтобы оценить результат проводимой в рамках этой программы работы.
Целью эпидемиологического исследования ДИАЛОГ II явилось изучение лечебно-диагностической тактики ведения беременных с АГ и фармакоэпидемиологии применяемых при АГБ антигипертензивных лекарственных средств (ЛС) в России в сравнении с результатами подобного исследования ДИАЛОГ I (2005–2006).
Материал и методы
Структура исследования ДИАЛОГ II включила анкетирование врачей в различных лечебно-профилактических учреждениях (ЛПУ) регионов России (в исследовании ДИАЛОГ I одновременно в одних и тех же ЛПУ кроме анкетирования врачей проводили опрос беременных и экспертизу медицинской документации).
В анкетировании приняли участие 2033 врача из 27 городов семи федеральных округов РФ, в т. ч. 744 (36,6 %) акушера-гинеколога, 541 (26,6 %) терапевт, 464 (22,8 %) кардиолога и 285 (14,0 %) врачей других специальностей.
Руководителями исследования “Лечебно-диагностическая тактика ведения беременных с артериальной гипертонией в России ДИАЛОГ II” являлись: директор ФГУ НЦАГиП им. В.И. Кулакова Росмедтехнологий, акад. РАМН, проф. Сухих Г.Т., президент ВНОК, директор ФГУ “ГНИЦ профилактической медицины” Росмедтехнологий, акад. РАМН, проф. Оганов Р.Г. Национальным координатором исследования был председатель секции ВНОК по высокому артериальному давлению и метаболическим нарушениям при беременности, руководитель терапевтического отделения ФГУ НЦАГиП им. В.И. Кулакова Росмедтехнологий, проф. Ткачева О. Н.
В исследование были включены следующие города семи федеральных округов РФ (в скобках указаны координаторы исследования): Центральный федеральный округ – Москва и область (Галяутдинова А.Ю.), Иваново (Мишина И.Е.), Курск (Филиппенко Н.Г.); Северо-Западный федеральный округ – Санкт-Петербург (Брусикова Н.С.), Архангельск и обл. (Куриленко М.Ю); Приволжский федеральный округ – Нижний Новгород и обл. (Пивонова Н.Г.), Пенза и обл. (Бартош Л.Ф.), Казань (Ризванова Е.В.); Уральский федеральный округ – Челябинск и обл. (Прибыткова О.В.); Сибирский федеральный округ – Новосибирск (Дмитриев М.В.); Южный федеральный округ – Ростов-на-Дону (Хаишева Л.А.), Калмыкия (Шарашкина Н.А.), Назрань (Торшхоева Х.М.); Дальневосточный федеральный округ – Хабаровск (Чижова Г.В.), Комсомольск-наАмуре, Владивосток (Елисеева Е.В.), Магадан (Прозорова Е.В.).
Статистическая обработка полученных результатов проведена в системе статистического анализа Statistica (пакет прикладных программ Statistica фирмы StatSoft Inc.,США, версия 6.0).
Результаты исследования
Критерии АГ в период беременности
По результатам анкетирования, большинство врачей (62,5 %) по-прежнему считают критерием диагностики АГ в период беременности повышение артериального давления (АД) выше 140/90 мм рт. ст., однако используются и другие критерии. По сравнению с результатами ДИАЛОГА I достоверно уменьшилась доля врачей (14,0 против 21,2 %, p < 0,0001), ориентирующихся на повышение АД выше 120/90 мм рт. ст. Сохраняется ситуация, когда врач предлагает более одного критерия диагностики АГ. Таким образом, в российской врачебной практике по-прежнему отсутствуют единые критерии диагностики АГБ.
Табл. 1 представляет сравнительный анализ критериев диагностики АГ в период беременности, предложенных врачами в исследованиях ДИАЛОГ I и ДИАЛОГ II.
Таблица 1. Критерии диагностики АГ в период беременности, используемые врачами.
В подавляющем большинстве международных рекомендаций в качестве критерия АГБ используется повышение САД > 140 и/или ДАД > 90 мм рт. ст. [11–17], однако Канадская ассоциация акушеров-гинекологов предлагает в качестве основного критерия повышение именно ДАД > 90 мм рт. ст. [15]. Повышение САД на 30 мм рт. ст. и ДАД на 15 мм рт. ст. от исходных значений исключено из критериев АГБ во всех международных рекомендациях, т. к. по результатам ряда клинических исследований у женщин этой группы количество неблагоприятных исходов не возрастает [18, 19].
Терминология и вопросы классификации АГБ
При анкетировании врачам предложено три клинические ситуации с вариантами ответов, соответствующими формулировкам наиболее известных классификаций АГ в период беременности. Полученные результаты показывают, что по-прежнему отсутствует единый подход к формулировке диагноза; кроме того, врачи нередко считают возможным указать несколько формулировок диагноза в одной клинической ситуации, используя термины из различных классификаций. В качестве примера на рисунке представлены результаты сравнения ответов в исследованиях ДИАЛОГ I и ДИАЛОГ II в клинической ситуации № 2 (АГ, присутствующая до беременности или впервые диагностируемая до 20-й недели беременности, сохраняющаяся через 12 недель после родов).
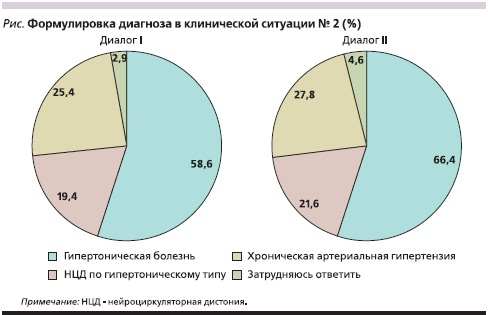
В мире насчитывается более 100 классификаций АГБ, однако в настоящее время большинство международных сообществ перешли на единую классификацию [11–14], некоторые различия в формулировке диагноза имеются в Канадских [15] и Европейских [16] рекомендациях. В России акушерами-гинекологами в 1997 г. принята классификация не АГ в период беременности, а гестозов [10]. В 2009 г. разработан проект стандарта Министерства здравоохранения и соцразвития РФ по ведению беременных с АГ, в котором приведена классификация гипертензивных расстройств, соответствующая международной, однако пока эта классификация официально не утверждена.
Тактика лечения
Критерии назначения лекарственной терапии при АГ в период беременности
Сравнение результатов исследований показывает отсутствие единства мнений о критериях начала антигипертензивной терапии (АГТ) при АГ в период беременности. В табл. 2 в качестве примера представлены результаты анкетирования врачей в клинической ситуации № 3 (начало терапии при АГ, диагностируемой после 20-й недели беременности в сочетании с протеинурией).
Таблица 2. Критерии начала АГТ в клинической ситуации № 3.
Необходимость лекарственной терапии при тяжелой АГБ не вызывает сомнений. Повышение АД ≥ 160/110 мм рт. ст. ассоциировано с ростом частоты случаев инсульта у беременных [20, 21]. Однако применение медикаментозной терапии при умеренной АГБ и целевые уровни АД остаются предметом дискуссий. В 2007 г. опубликован Кокрановский обзор, в котором показано, что применение АГТ уменьшает риск развития тяжелых форм АГ, однако существенно не влияет на частоту развития преэклампсии, преждевременных родов, перинатальные исходы [22]. Подвергают сомнению необходимость терапии умеренной АГ и авторы обзора – Magee L.A. и соавт., 1999 [23]. Кроме того, в двух проведенных мета-анализах было выявлено, что снижение АД у матери ассоциировано с низкой массой тела ребенка при рождении [24, 25]. Предварительные результаты многоцентрового исследования CHIPS (Control of Hypertension In Pregnancy Study, 2006) подтверждают целесообразность проведения больших исследований для уточнения критериев начала АГТ у беременных [26].
Большинство международных рекомендаций относят беременных с АД 140–160/90–105 мм рт. ст. к группе невысокого риска по развитию сердечно-сосудистых осложнений при условии отсутствия признаков поражения органов-мишеней или сопутствующих заболеваний (сахарного диабета, почечной недостаточности, системных заболеваний соединительной ткани) и не рекомендуют таким пациенткам назначать антигипертензивную фармакотерапию.
Фармакоэпидемиология антигипертензивных ЛС
Спектр назначаемых беременным с АГ антигипертензивных ЛС и сравнение результатов, полученных в исследованиях ДИАЛОГ I и II, демонстрирует табл. 3. Большая часть врачей считают препаратом выбора метилдопу, достаточно часто назначают блокаторы медленных кальциевых каналов (БМКК), особенно нифедипин, и β-адреноблокаторы (БАБ), в основном атенолол и метопролол. В современных рекомендациях по ведению больных АГ основными препаратам являются метилдопа, БАБ, БМКК [11–17].
Таблица 3. Спектр антигипертензивных ЛС, назначенных беременным с АГ.
Метилдопа остается лидирующим антигипертензивным ЛС, однако доля врачей, указавших этот препарат при анкетировании, уменьшилась (55,0 против 63,4 %, p < 0,0001). Препарат метилдопа уже много лет широко применяется при АГБ и зарекомендовал себя безопасным средством для матери, плода и новорожденного. Пока это единственное антигипертензивное средство, используемое во время беременности, при применении которого изучались отдаленные (через 7,5 лет) последствия в отношении развития детей [28].
Достоверно чаще врачи назначают БМКК, в частности нифедипин (49 против 53,6 %, p = 0,008). Нифедипин является наиболее изученным представителем этой группы. Многочисленные наблюдения, в т. ч. небольшой группы детей, матери которых принимали нифедипин в I триместре [29], не выявили тератогенного, эмбриотоксического действия при применении препарата у человека. Отмечаются безопасность препарата, отсутствие неблагоприятного влияния на плод и новорожденного, в т. ч. при длительном (18 месяцев) наблюдении за детьми [30]. В настоящее время на российском рынке имеется несколько форм нифедипина различной продолжительности действия, что позволяет назначать адекватную АГТ беременным с АГ, а также эффективно купировать гипертонический криз.
Широко применяемый в США и Великобритании лабеталол (α-, β-адреноблокатор) используется как препарат второй линии при непереносимости метилдопы при умеренной гипертензии у беременных; на российском рынке отсутствует.
В литературе имеются сообщения об использовании у беременных ряда БАБ (атенолола, метопролола, ацебутолола, пиндолола, надолола и др.) Препаратом выбора при АГБ из группы БАБ в большинстве рекомендаций является метопролол. Доля врачей, назначающих метопролол, значительно увеличилась (21,4 против 7,0 %, p < 0,0001). Наиболее изученным представителем этой группы является атенолол. В настоящее время Канадская ассоциация акушеров-гинекологов не рекомендует атенолол для лечения АГБ, т. к. в ряде исследований его применение было ассоциировано с задержкой внутриутробного развития (ЗВУР) плода и снижением массы плаценты; описаны также такие осложнения у новорожденного, как гипогликемия, угнетение дыхания, брадикардия и гипотензия [15].
Уменьшилось число врачей, назначающих в качестве АГТ диуретики (25,4 против 37,3 %, p < 0,0001), в основном за счет снижения числа случаев назначения фуросемида (7,8 против 19,4 %, p < 0,0001). Тиазиды допустимо применять при АГБ в комбинации с препаратами первого ряда. Следует учитывать, что диуретики не рекомендованы при преэклампсии и абсолютно противопоказаны в случае нарушения маточно-плацентарного кровотока и ЗВУР плода [32]. Применение фуросемида оправданно, если беременность осложнена почечной или сердечной недостаточностью. Верошпирон (спиронолактон) не рекомендован при беременности, т. к. вызывает феминизацию плода мужского пола [33]. В связи с недостаточным количеством данных нежелательно применять в период гестации и индапамид.
Почти 80 % врачей по-прежнему применяют значительное количество препаратов других классов для лечения АГБ, однако отмечено уменьшение доли врачей, назначающих Раунатин, бендазол, папаверин, дротаверин и клонидин.
Препараты магния при АГБ готовы использовать 67,4 % врачей. Следует отметить, что препараты магния не относятся к антигипертензивным. Однако беременность – это состояние физиологического дефицита магния; концентрация сывороточного магния снижается по мере увеличения срока беременности. При АГ в период беременности выявляется более выраженное нарушение его обмена [34, 35]. Назначение препаратов магния считается оправданным при угрожающем выкидыше и преждевременных родах, гестационной гипертензии, преэклампсии и эклампсии, задержке развития плода и повреждении мозга у новорожденного [11–15, 36].
Терапия Магнеротом (магния оротатом) у пациенток с легкой и умеренной преэклампсией эффективно и стойко увеличивает уровень магния, оказывает гипотензивный эффект [37, 38]. Влияние дополнительного приема магния на течение беременности и развитие плода изучалось в крупнейшем мета-анализе, обобщившем результаты семи исследований с общим участием 2689 беременных женщин [39]. Пероральное применение препаратов магния начиная с 25-й недели беременности в сравнении с плацебо приводило к снижению частоты случаев преждевременных родов, рождения детей с низкой массой тела, а также меньшей потребности в госпитализации во время беременности. Известно, что низкий уровень внутриклеточного магния может способствовать развитию гестационной гипертензии [34, 35].
Доля врачей, считающих возможным применение ингибиторов ангиотензин-превращающего фермента (ИАПФ) у беременных, уменьшилась. Однако сам факт, что 7,3 % врачей потенциально готовы назначать ИАПФ, удручает. Применение этих препаратов во II–III триместрах ассоциировано с дизгенезией почек, развитием острой почечной недостаточности у плода или новорожденного; артериальной гипотензией; гипоплазией легких, развитием респираторного дистресссиндрома новорожденных; костными дисплазиями с нарушением оссификации свода черепа и контрактурами конечностей; высоким риском ЗВУР; гибелью плода или новорожденного [40–45]. В последние годы появились сообщения о влиянии на плод и новорожденного ИАПФ, применяемых в I триместре. Использование этих препаратов в период органогенеза было ассоциировано с увеличением частоты случаев врожденных пороков развития сердечно-сосудистой и центральной нервной систем с 3 до 7 % [46]. Ингибиторы АПФ при беременности строго противопоказаны.
Заключение
Результаты проведенного исследования показали, что ситуация по сравнению с 2005–2006 гг. практически не изменилась. Анкетирование врачей выявило, что по-прежнему нет единого подхода к формулировке диагноза и четких представлений классификационных критериев АГ. В реальной клинической практике в настоящее время не только не существует общепринятых критериев диагностики АГ в период гестации, но нет и единства мнений о критериях начала АГТ.
Анализ тактики лечения АГБ вновь, как и в 2005–2006 гг., демонстрирует пробелы в профессиональных знаниях по этой проблеме. При анкетировании почти 80 % врачей для лечения АГБ указали ЛС, которые не являются собственно антигипертензивными (бендазол, дротаверин, папаверин, Папазол). Очень тревожно, что многие клиницисты продолжают считать возможным назначать беременным ИАПФ, а также другие нерекомендуемые препараты. Кроме того, отмечена тенденция к уменьшению числа назначений метилдопы, одного из наиболее изученных и безопасных препаратов для плода.
Таким образом, результаты проведенного исследования еще раз акцентируют внимание на чрезвычайной актуальности проблемы АГ в период беременности и существовании множества несогласованных аспектов в вопросах лечебно-диагностической тактики при этой патологии. К сожалению, результаты исследования ДИАЛОГ II продемонстрировали очень низкую эффективность мероприятий, осуществленных для решения этой проблемы в течение последних лет.
Конструктивным шагом на пути решения междисциплинарной проблемы АГ в период беременности будет объединение усилий кардиологов, акушеров-гинекологов, терапевтов, клинических фармакологов, педиатров, специалистов функциональной и лабораторной диагностики для разработки единых Российских рекомендаций и нормативных документов по ведению беременных с АГ, основанных на современных достижениях медицинской науки. Кроме того, необходима организация широкомасштабной общероссийской образовательной программы для врачей различных специальностей по проблеме АГБ.
Информация об авторах:
Ткачева Ольга Николаевна – доктор медицинских наук, профессор, руководитель терапевтического отделения
Федерального государственного учреждения “Научный центр акушерства, гинекологии
и перинатологии им. академика В.И. Кулакова”.
Тел. 8 (495) 438-26-33, e-mail: tkacheva@rambler.ru;
Бевз Алина Юрьевна – кандидат медицинских наук, докторант терапевтического отделения Федерального
государственного учреждения “Научный центр акушерства, гинекологии
и перинатологии им. академика В.И. Кулакова”.
Тел. 8 (985) 761-04-17, e-mail: extralab@mail.ru;
Чухарева Наталья Александровна – младший научный сотрудник терапевтического отделения Федерального
государственного учреждения “Научный центр акушерства, гинекологии
и перинатологии им. академика В.И. Кулакова”.
E-mail: natas-ch@yandex.ru;
Новикова Ирина Михайловна – кандидат медицинских наук, врач-терапевт терапевтического отделения
Федерального государственного учреждения “Научный центр акушерства, гинекологии
и перинатологии им. академика В.И. Кулакова”.
E-mail: extralab@mail.ru;
Шарашкина Наталья Викторовна – кандидат медицинских наук, врач-терапевт терапевтического отделения
Федерального государственного учреждения “Научный центр акушерства, гинекологии
и перинатологии им. академика В.И. Кулакова”.
E-mail: extralab@mail.ru



