Введение
Известно, что пищевая аллергия (ПА) имеет высокий удельный вес среди педиатрических заболеваний. Она формируется в раннем детском возрасте и может накладывать свой отпечаток на последующее возникновение аллергических заболеваний различной этиологии: кожных, респираторных и др. [8]. Высокая частота аллергических реакций у детей первого года жизни часто связана с приемом коровьего молока [2, 3].
Цель исследования: определение особенностей клинического течения, этиологии ПА у детей раннего возраста в зависимости от вида вскармливания.
Методы
Под наблюдением находились 177 детей (110 мальчиков, 67 девочек) раннего возраста, из них 39 (22%) до 1 года, 60 (33,9%) от 1 года до 2 лет, 78 (44,1%) от 2 до 3 лет.
Основное и сопутствующие заболевания диагностировались по данным клинико-аллергологического обследования (аллергологический анамнез), анализа пищевого дневника и элиминационно-провокационных проб, аллергического диагностического теста непрямой дегрануляции тучных клеток.
Результаты исследования
Как показывает анализ проявлений клинической симптоматики ПА, у детей раннего возраста ее характер зависит от вида вскармливания (табл. 1).
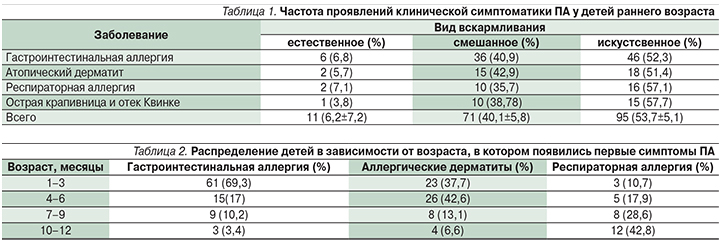
Установлены следующие клинические формы ПА: гастроинтестинальная аллергия – у 88 (49,7%) детей, атопический дерматит – у 35 (19,8%), респираторные аллергозы – у 28 (15,8%), острая крапивница и отек Квинке – у 26 (14,7%). Длительность болезни составляла от нескольких месяцев до 3 лет.
Ранние симптомы поражения желудочно-кишечного тракта (ЖКТ) отмечались в течение первого года жизни у 79 (89,7%) больных детей. Гастроинтестинальная аллергия проявлялась болями в животе (болевой синдром) у 66 (75%) пациентов, дисфункцией кишечника у 62 (70,4%), нарушением стула у 44 (50%), метеоризмом у 26 (29,5%), срыгиванием и рвотой у 52 (59%). Боли в животе часто носили стойкий характер, но проявлялись и эпизодическими до 3–4 раз в неделю. Преимущественно боли локализовывались в околопупочной области, эпигастрии и правом подреберье, всегда усиливались после приема пищевых продуктов, содержащих облигатные аллергены и не были связаны с сезонами года.
По данным литературы [3, 8, 9], симптомы гастроинтестинальной аллергии зависят от гиперреактивности ЖКТ.
Атопический дерматит, острая крапивница и ангионевротический отек Квинке также считаются одними из наиболее ранних клинических проявлений ПА у детей. Кожа детей раннего возраста является органом-мишенью аллергических реакций, т.к. в коже и подкожной клетчатке содержится много тучных клеток.
Респираторная аллергия (аллергические риниты, синуситы, бронхиты, бронхиальная астма) часто проявляется у детей в возрасте 2–3 года. Нередко отмечается сочетание симптомов гастроинтестинальной аллергии, аллергических дерматитов и респираторной аллергии.
По нашим данным, возраст, в котором начинают проявляться первые симптомы ПА, зависит от ее формы (табл. 2).
Так, проявления гастроинтестинальной аллергии в 69,3% случаев дебютировали в течение первых 3 месяцев жизни, в 3,4% – к концу первого года жизни (р<0,05). Проявления аллергических дерматитов у 80,3% больных возникали в течение 6 месяцев после рождения, у 6,6% – к концу первого год жизни (р<0,05). Первые симптомы респираторной аллергии у 48% детей проявлялись к концу первого года жизни.
Тщательный анализ данных аллергического анамнеза, пищевого дневника, результатов элиминационно-провокационных проб и теста непрямой дегрануляции тучных клеток позволял выявлять причину сенсибилизации организма. Среди экзогенных аллергенов первое место занимал белок коровьего молока (71,6% случаев), куриных яиц (59,1%) и рыбы (50%), второе – злаки (пшеница, кукуруза, рис). Аналогичные данные приводят и другие авторы [4]. У детей 3-летнего возраста в этиологии сопутствующей аллергии кроме пищевых аллергенов существенное значение имели и ингаляционные (пыльцевые, пылевые, эпидермальные), при аллергических дерматозах – инфекционные аллергены (некоторые вирусы, грибки).
В развитии и формировании ПА кроме основной причины большое значение имеют факторы риска. Среди них превалируют наследственная отягощенность (70%), причем по материнской линии она встречается в 2 раза чаще, чем по отцовской; аллергический диатез (45,7%), фокальные инфекции (42,3%), токсикозы беременности у матерей больных детей (45,2%).
Обсуждение
В подавляющем большинстве случаев причинно-значимыми аллергенами при ПА являются белки пищевых продуктов, как простые, так и сложные (гликопротеины), реже – полипептиды, гаптены, которые соединяются с белками пищи. Молекулярная масса большинства пищевых аллергенов составляет 10000–70000 Da [1, 6, 13]. Способность пищевого белка выступать в роли аллергенов у генетически предрасположенных индивидуумов зависит от наличия в его составе структур – «эпитопов», способных вызывать активацию Тh2 и выработку IgЕ-антител [1, 6]. Также имеет значение количество поступивших во внутреннюю среду организма белковых молекул. Так, несостоятельность барьерной функции желудочно-кишечного тракта приводит к избыточному контакту иммунокомпетентных клеток с белковыми антигенами и сенсибилизации.
Данные о частоте ПА значительно варьируются. По данным Всемирной организации здравоохранения (ВОЗ), проявления пищевой аллергии встречаются в среднем у 2,5% населения [13]. При этом безусловно проблема наиболее актуальна в младенческом и раннем детском возрасте [1, 6]. Симптомы ПА в анамнезе отмечаются у 17,3% детей [13]. Однако распространенность доказанной ПА в развитых странах среди детей раннего возраста составляет 6–8%. Среди детей, страдающих атопическим дерматитом, частота ПА превышает 30% [6, 12–15]. Так, проявления гастроинтестинальной аллергии в 69,3% случаев дебютировали в течение первых 3 месяцев жизни, в 3,4% – к концу первого года жизни (р<0,05). Проявления аллергических дерматитов у 80,3% больных возникли в течение 6 месяцев после рождения, у 6,6% – к концу первого год жизни (р<0,05). Первые симптомы респираторной аллергии у 48% детей проявлялись к концу первого года жизни.
У детей группы риска по развитию атопии, находящихся на искусственном или смешанном вскармливании, использование частично- или высокогидролизованных смесей должно быть обязательным профилактическим мероприятием в возрасте до 6 месяцев; в более позднем возрасте их эффективность не доказана. Введение продуктов прикорма в рамках «окна толерантности» в возрасте 4–6 месяцев способствует снижению риска развития атопии в последующие годы. Детям с высоким риском развития атопических заболеваний, лишенным материнского молока, рекомендуется применение смесей с доказанно сниженными аллергенными свойствами.
Пик заболеваемости истинной аллергией к БКМ приходится на первый год жизни, составляя 2–3% среди грудных детей. В дальнейшем – к 5 годам – примерно у 80% больных развивается толерантность: соответственно, к возрасту 6 лет заболеваемость снижается до показателя менее 1% [14]. Практически любой белковый компонент молока способен вызывать сенсибилизацию, но наиболее часто это β-лактоглобулин, α-лактальбумин, бычий сывороточный альбумин и γ-8 глобулин, а также α- и β-казеины [6, 13]. Аллергенными свойствами обладает и молоко других млекопитающих, в т.ч. козье. При этом козье молоко может как выступать перекрестным аллергеном, вызывая перекрестно-аллергические реакции у больных аллергией к БКМ, так и являться самостоятельным аллергеном, вызывая тяжелые реакции у пациентов, толерантных к коровьему молоку. Основные аллергены молока практически не теряют своей биологической активности после кипячения, пастеризации, ультравысокой температурной обработки (UHT) или сушки. Большое значение в патогенезе аллергии к белкам коровьего молока (БКМ) у детей раннего возраста имеет вскармливание молочными смесями, приводящее к чрезмерному поступлению чужеродного белка, что на фоне незрелости кишечного барьера и иммунного ответа приводит к ранней сенсибилизации к БКМ [5]. Однако и у детей на грудном вскармливании также может развиваться клинически значимая аллергия к БКМ за счет проникновения пищевых белков в грудное молоко.
Первичная профилактика ПА – профилактика раннего дебюта атопии. Диетопрофилактика должна проводиться у детей из группы высокого риска, т.е. имеющих наследственную отягощенность по атопическим заболеваниям. Определенным превентивным эффектом обладает исключительно грудное вскармливание до возраста 4–6 месяцев [5, 6, 13]. Убедительные доказательства профилактического эффекта строгой гипоаллергенной диеты матери в течение беременности для предупреждения развития аллергического заболевания у ребенка отсутствуют: рекомендуется по возможности разнообразный полноценный рацион. Индивидуальный гипоаллергенный рацион с исключением причиннозначимых аллергенов рекомендован матери в тех случаях, когда женщина сама страдает аллергическим заболеванием. В периоде кормления грудью матерям из «группы риска» целесообразно сформировать полноценный разнообразный рацион с ограниченным использованием в питании наиболее распространенных аллергенов, в т.ч. продуктов, содержащих БКМ [5]. При ПА у детей, находящихся на естественном вскармливании, тактикой педиатра является сохранение грудного молока в питании ребенка в максимальном объеме. При аллергии на белки коровьего молока из питания матери полностью исключаются все продукты, содержащие БКМ, говядина (а также телятина). Учитывая тот факт, что ПА часто носит множественный характер, а также возможное влияние триггерных факторов питания на состояние ребенка, кормящей женщине на первом этапе назначают гипоаллергенную диету. При этом степень ограничений и набор продуктов в ней индивидуальны и зависят в первую очередь от тяжести клинических проявлений аллергии у ребенка и наличия аллергической патологии у матери. Из питания исключаются продукты, обладающие высокой сенсибилизирующей активностью, гистаминолибераторы, а также продукты с высоким содержанием экстрактивных веществ, биогенных аминов и пуриновых оснований, содержащих искусственные пищевые добавки и вещества, раздражающие ЖКТ. Единственный эффективный способ избавления от симптомов пищевой аллергии – исключить из рациона питания причинно-значимый продукт.
Заключение
Таким образом, у детей раннего возраста ПА клинически чаще проявляется в форме гастроинтестинальной аллергии, аллергических дерматитов и респираторной аллергии. В развитии болезни большое значение имеют отсутствие естественного (грудного) вскармливания и раннее смешанное или искусственное вскармливание, а также факторы риска: наследственная отягощенность, аллергический диатез, фокальные инфекции и др. В этиологии ПА существенное значение имеют пищевые аллергены, в этиологии сопутствующей аллергии – пыльцевые, пылевые и эпидермальные аллергены.



