Введение
Каждая нозологическая форма складывается из определенного набора синдромов, а они в свою очередь складываются из определенного комплекса симптомов. По большому счету количество симптомов невелико – боль, одышка, кровотечение, цианоз, кашель… Разнообразие же клинической картины различных нозологических форм связано с качественными и количественными характеристиками синдромов и симптомов, их составляющих.
В практической медицине кашель – один из наиболее частых симптомов, с которым приходится сталкиваться врачу, занимая второе место по причинам обращения за амбулаторной медицинской помощью. А среди симптомов, обусловленных патологией респираторной системы, кашель занимает первое место [1].
А.Г. Чучалин и В.Н. Абросимов в своей монографии «Кашель» [2] отметили, что этот симптом встречается более чем при 50 заболеваниях и патологических состояниях. На самом деле этот перечень впечатляет. Практически нет ни одного органа или системы органов, при поражениях которых одним из симптомов может быть кашель (табл. 1). И несомненно, на первом месте по частоте кашля стоят заболевания органов дыхания, верхних и нижних дыхательных путей (ДП).

«Кашляющий пациент» – пациент, основной жалобой которого считается кашель. Таких пациентов, особенно в осенне-весенний период – период учащения простудных заболеваний – бывает очень много на приеме врача. И, как правило, большинство пациентов, считающих, что они простудились, сообщают, что они переохладились, промочили ноги, на них «начихали» и т.д. Несомненно, обоюдным желанием и врача, и пациента является «лечение кашля». На практике это выглядит следующим образом: продуктивный (влажный) кашель будут лечить отхаркивающими препаратами, непродуктивный (сухой) – противокашлевыми. Но при этом обычно забывают, что кашель – это симптом, а не болезнь и даже при острой респираторной вирусной инфекции (ОРВИ) кашель только один из симптомов. Правда, нередко это неприятный мучительный кашель, не приносящий облегчения, затмевающий все остальные признаки болезни.
Согласно одному из наиболее популярных определений кашель – суть «…рефлекторный акт, играющий большую роль в самоочищении дыхательных путей как от инородных тел, попавших извне, так и от эндогенно образовавшихся продуктов (слизь, кровь, гной, продукты тканевого распада)» [3].
Таким образом в патогенезе кашля важную роль играет кашлевой рефлекс (КР), прежде всего чувствительность рецепторов КР (РКР), расположенных не только в верхних и нижних ДП, но и во многих органах (пищевод, перикард, наружное и среднее ухо, придаточные пазухи носа и др.). В зависимости от места расположения РКР [4, 5] кашель может иметь двунаправленное воздействие на здоровье: 1. Важный защитный механизм, который предохраняет ДП от ингаляций вредных веществ и/или аспирации [6] – при локализации РКР преимущественно в нижних ДП, обычно продуктивный (влажный) кашель. 2. Один из самых неприятных мучительных симптомов, по поводу которых пациенты часто обращаются к врачу – при внелегочном расположении РКР, непродуктивный (сухой) кашель, не приносящий облегчения.
Кашель может быть вызван чрезмерной стимуляцией нормального КР раздражителями, содержащимися в окружающей среде (например, духи, отбеливатели и холодный воздух). Развитие воспалительного процесса в слизистой оболочке ДП при ОРВИ заметно увеличивает чувствительность РКР, которая угасает при купировании воспаления [7, 8]. Многочисленные исследования продемонстрировали, что не только острый, но и хронический кашель развивается в результате повышенной чувствительности рецепторных окончаний n. vagus, т.е. по сути служат проявлением синдрома повышенной чувствительности к кашлю. Все эти данные привели к созданию концепции синдрома гиперчувствительного кашля, который принимается в качестве диагноза с выделением различных фенотипов (рис. 1), в зависимости от типа и локализации воспалительного процесса [1].
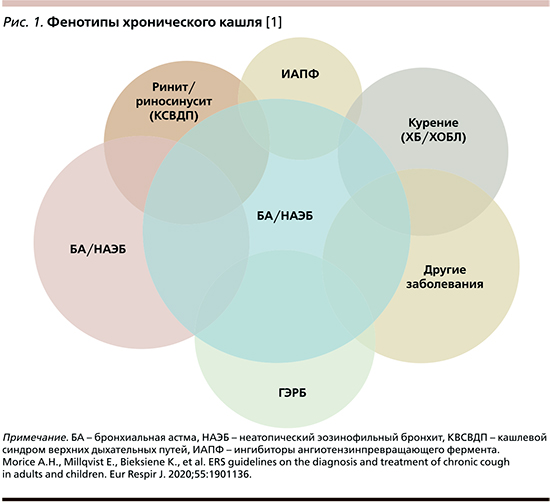
Связь кашля с определенной нозологией не всегда просматривается.
В ряде случаев кашель начинает беспокоить еще до развития основной симптоматики. Так, например, при синдроме Шегрена сухой непродуктивный кашель беспокоит пациента задолго до проявления типичных симптомов (т.н. сухого синдрома: ксеростомия (сухой рот), ксерофтальмия (сухие глаза), кератоконъюнктивит, двустороннее увеличение околоушных слюнных желез, артрит). Сухой кашель может быть единственным симптомом заболевания при ГЭРБ. Кашель длительное время может быть единственным или превалирующим симптомом таких тяжелых, жизнеугрожающих заболеваний, как туберкулез, рак легких. И в то же время даже самое тщательное обследование не всегда может установить связь кашля с каким-либо заболеванием [1]. У 15–20% пациентов с сухим непродуктивным кашлем диагностируется гиперсенситивный (идиопатический) кашель, который наиболее часто наблюдается у женщин 5–6-десятилетия жизни [9, 10].
При этом кашель всегда когда-то начинается, и только своевременная диагностика и корректно подобранная терапия могут дать шанс на излечение пациента. Несомненно, при таких вводных трудно выбрать конкретную тактику лечения кашля у таких больных. Выбор терапии может быть основан только на результатах тщательного обследования кашляющего больного, превращая симптом в синдром. Разумеется, необходимо проводить тщательный сбор жалоб, анамнеза, полный физикальный осмотр. Тем не менее для окончательного формирования синдрома, патогномоничного для конкретной нозологической формы, необходимо уточнить характеристики кашля, которые и дадут возможность поставить точный диагноз [11]: продолжительность (острый, подострый, хронический); периодичность (постоянный, пароксизмальный, ночной и др.); экспекторация мокроты – есть/нет (кашель влажный/сухой); затруднения экспекторации мокроты – есть/нет, исключить неэффективность продуктивного кашля; при влажном кашле – характеристики мокроты (скудная/обильная, слизистая, гнойная, кровянистая и т.д.); сочетание с особыми симптомами и состояниями («красные флаги») дает возможность диагностировать жизнеугрожаемые заболевания; данные объективного обследования больного; результаты дополнительных методов исследования (лучевых методов, исследования ФВД); консультации ЛОР-специалистов, гастроэнтеролога, кардиолога и др.
Итак, при сборе жалоб и анамнеза прежде всего необходимо определить длительность заболевания.
Диагностика
Проблема кашля обусловила появление в 1998 г. первого руководства по диагностике и лечению кашля [6].
В этом руководстве впервые была установлена продолжительность острого кашля в 3 недели. Этот временной промежуток обусловлен прежде всего тем, что 80–90% эпизодов острого кашля вызвано развитием ОРВИ, который при своевременном лечении обычно так и продолжается – не более 3 недель.
Выделение периода подострого кашля произошло при дальнейшем тщательном изучении его клинического течения [12, 13]. Так, оказалось, что инфекции ДП (ОРВИ) могут затягиваться до 8–10 недель, тем не менее не хронизируются. В ряде случаев кашель не купируется даже после излечения от ОРВИ – развивается т.н. постинфекционный кашель. Обычно он развивается у пациентов, страдающих аллергическими заболеваниями, курильщиков и др. К постинфекционному кашлю многие авторы относят и коклюш, хотя классический вариант течения как раз и составляет 8 недель.
Поэтому уже в 2000 г. R.S. Irwin и J.M. Madison [12] «отодвинули» начало периода хронического кашля на 8 недель от первых его симптомов, а в 2003 г. эта периодизация течения кашля была закреплена в очередном руководстве по диагностике и его лечению [10].
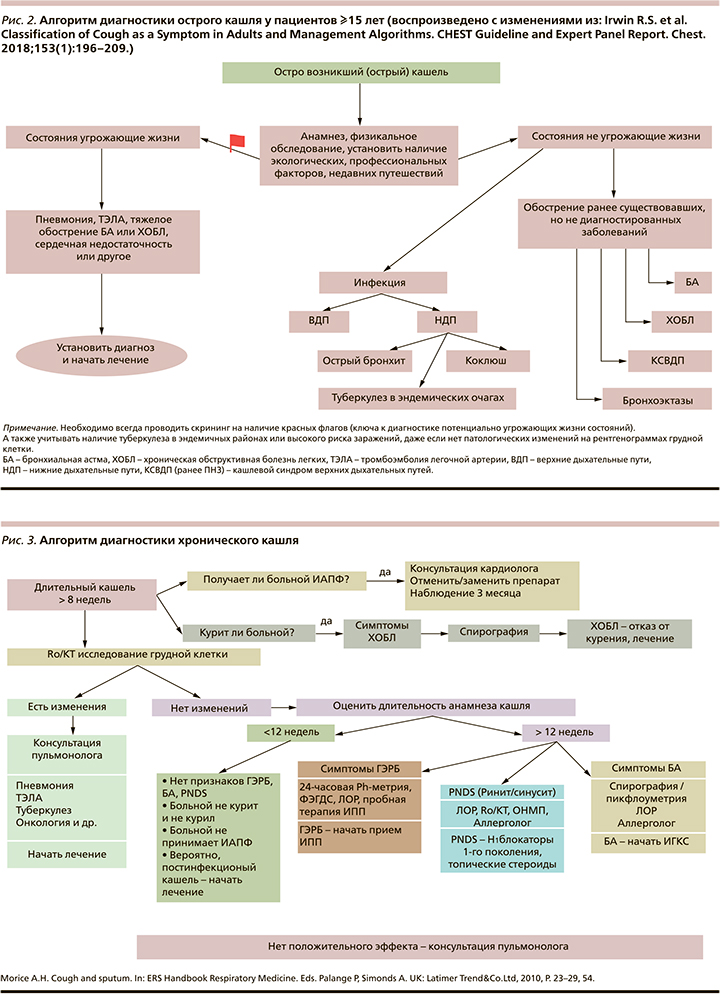
Однако в группе подострого кашля есть пациенты с не диагностированными ранее хроническими заболеваниями (рис. 2) [14]. Это и туберкулез, и злокачественные новообразования, и хронический бронхит/хроническая обструктивная болезнь легких (ХБ/ХОБЛ), бронхоэктазии, бронхиальная астма (БА), гастроэзофагеальная рефлюксная болезнь (ГЭРБ) и т.д. Главная проблема заключается том, что не всегда удается за такой короткий промежуток времени диагностировать наиболее часто встречающиеся хронические заболевания. За прошедшие десятилетия с момента публикации первого руководства было разработано множество разнообразных алгоритмов диагностики причин хронического кашля, но, на наш взгляд, наиболее приемлемым можно считать алгоритм (рис. 3), разработанный А.Н. Morice [15].
Как уже упоминалось, кашель всегда когда-то начинается. Пациенты, предъявляющие жалобы на недавно возникший кашель, чаще всего считают, что он служит симптомом «простуды. В то же время, как можно видеть на рис. 2 [14] (Алгоритм диагностики острого кашля), нозологические формы, симптомом которых может стать острый кашель, многообразны.
Мало того, не каждый кашель, недавно начавшийся, можно назвать острым. Это определение относится только к кашлю, который заканчивается до истечения 3 недель с момента развития. Таким образом, недавно развившийся кашель целесообразно называть остро возникшим.
Следует отметить и то, что пациенты с т.н. простудным кашлем редко обращаются к врачу в остром периоде заболевания, предпочитая использовать народные средства, препараты, рекомендованные соседями или фармацевтами в аптеке, или исходя из личного опыта эффективного лечения простуды. Кроме того, считая простудные заболевания доброкачественными, многие просто избегают врачебных приемов, получения больничного листа, который во многих организациях не приветствуется. Кстати, и в наше непростое время многие пациенты боятся тех последствий, которые могут быть при подозрении на COVID-19. Поэтому к врачу обычно обращаются пациенты с запущенным течением заболевания, подострым кашлем, причиняющим серьезные страдания, а также при опасениях по поводу серьезности заболевания. Поэтому при любом осмотре пациента с острым или подострым кашлем необходимо выявить признаки заболеваний, угрожающих жизни [14].
Подавляющее большинство случаев острого кашля (80–90%) развиваются в результате ОРВИ. Мы прекрасно знаем классические симптомы ОРВИ: риниты, риносинуситы, боль в горле, субфебрильная лихорадка [16]. Следует отметить, что для ОРВИ также нехарактерны изменения при рентгенологическом обследовании органов грудной клетки (табл. 2).

В аннотации к алгоритму диагностики острого кашля прямо указано, что для определения его причины необходимо прежде всего выявить/исключить жизнеугрожающие заболевания. В табл. 3 перечислены симптомы, обозначенные как «красные флаги» [14], которые никогда не встречаются при ОРВИ. Например, нарастание одышки в покое может свидетельствовать о наличии объемного процесса в средостении или плеврального выпота, затруднения глотания – могут быть связаны с загрудинным ростом щитовидной железы. Что касается курильщиков с большим стажем и изменением характера кашля, это может свидетельствовать о тяжелом обострении ХОБЛ, ранее не диагностированной. И наконец, любые рентгенологические находки, несомненно, позволят отвергать диагноз ОРВИ (табл. 4) [17].
Однако даже если и нет сомнений в диагнозе ОРВИ, следует вспомнить об особых обстоятельствах, которые следует учесть при назначении дополнительного обследовании больных (табл. 4) [17]. Это и напоминание о необходимости обратить внимание на возможность развития туберкулезного процесса, и предусмотреть возможность развития метастазов опухоли, и еще раз своевременно диагностировать ХБ/ХОБЛ. Разумеется, необходимо особое внимание обратить на пациентов, принимающих иммуносупрессивную терапию после трансплантации органов – вирусная инфекция быстро может привести к тяжелым последствиям, в т. ч. отторжению органа.
Важным дифференциально-диагностическим признаком является установление продуктивности/непродуктивности кашля – наличие/отсутствие экспекторации мокроты. Именно этот признак дает возможность дифференцировать локализацию патологического процесса.
Для патологии нижних ДП характерно развитие продуктивного (влажного) кашля с экспекторацией мокроты. Гиперпродукция вязкого бронхиального секрета (БС) развивается на фоне воспалительного/инфекционного поражения слизистой оболочки, сопровождается нарушениями мукоцилиарного клиренса (МЦК) и вследствие этого – мукостазом. Кашель, развивающийся в этом случае, как раз и носит защитный характер, удаляя из ДП избыток вязкой бронхиальной слизи, гной, продукты тканевого распада и др. Итак, продуктивный кашель, как правило, влажный и проявляется экспекторацией мокроты. Однако в ряде случаев он может быть неэффективным. Затруднения экспекторации или полное ее отсутствие [18] может быть объяснено следующими факторами:
1. Недостаточно выраженный кашлевой рефлекс вследствие понижения возбудимости кашлевого центра, зависящего от возраста (грудные дети, старики), связанного с интоксикациями (гиперкапния, токсическое угнетение ЦНС при инфекциях), во время наркоза, в глубоком сне.
2. Слишком большая вязкость мокроты (например, при пневмонии).
3. Малая мощность воздушной струи во время кашлевого толчка, обусловленная ригидностью грудной клетки, малой сжимаемостью легких, нарушениями бронхиальной проходимости. Следует отметить, что нарушения бронхиальной проходимости могут быть в пределах должных величин, хотя и доставляют неприятные ощущения, особенно при ОРВИ.
4. Недостаточно глубокое дыхание (скорость продвижения БС в бронхах пропорциональна глубине дыхания).
В противоположность этому о непродуктивном кашле мы можем говорить в тех случаях, когда отсутствуют признаки инфекционного воспаления слизистой оболочки НДП, а следовательно, когда нет гиперпродукции БС, т.е. при развитии внелегочной патологии. В качестве классического примера непродуктивного кашля можно привести ОРВИ у практически здоровых людей (не курящих, не страдающих хроническими заболеваниями НДП). Установив продуктивность/непродуктивность кашля, мы подходим к выбору его терапии (рис. 4). Однако прежде всего необходимо установить точный диагноз заболевания, сопровождающегося кашлем (рис. 2).
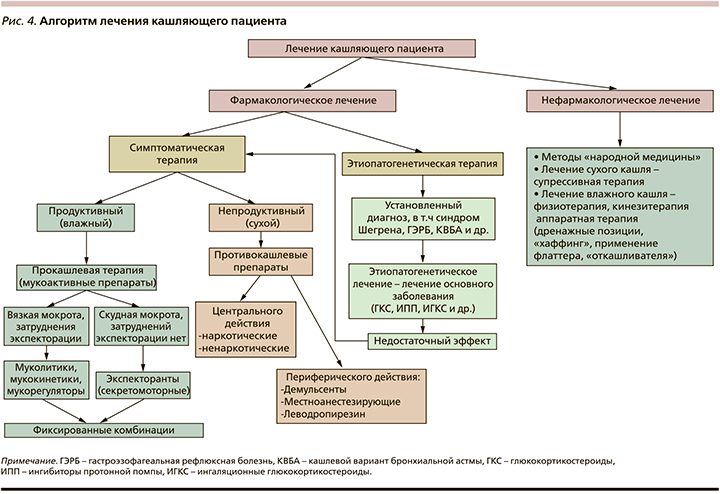
Как видно из вышеизложенного, понятие «кашляющий пациент» неоднозначно. Множество причин, приводящих к развитию кашля, разнообразие клинической картины заболеваний требуют несомненно персонифицированного подхода к лечению кашля. Этому может помочь алгоритм лечения кашляющего пациента (рис. 4).
Нефармакологическая терапия
Конечно, решая задачу лечения больного, мы прежде всего хватаемся за таблетки и сиропы. Следует отметить, что хорошее знание приемов нефармакологической терапии (гигиена гортани, контроль кашля, обучение пациента) при лечении сухого кашля может предотвратить избыточное назначение противокашлевых препаратов, в большинстве своем имеющих достаточно большое количество нежелательных явлений.
Протуссивная терапия мукоактивными препаратами (МАП) становится намного эффективнее при сочетании с различными методами физио- и кинезитерапии (активная дыхательная техника, «хаффинг», постуральный дренаж, использовани флаттера, экстрапульмональной высокочастотной осцилляции и др.). Однако это очень большая тема, требующая отдельного разговора.
Фармакологическая терапия
Установление диагноза заболевания, одним из симптомов которого является кашель, требует проведения этиопатогенетической терапии, которая назначается в соответствии со стандартами лечения и клиническими рекомендациями: антибактериальная терапия при пневмонии, бронхолитическая и противовоспалительная терапия при ХОБЛ, системные ГКС при синдроме Шегрена и т.д.
Особые затруднения вызывает лечение хронического кашля. Группа экспертов, создавших руководство ERS [1], при определении тактики лечения этих пациентов рекомендует выделять излечимые признаки хронического гиперсенситивного кашля (рис. 1). Например, при БА – назначение ИГКС и/или антилейкотриеновых препаратов; антацидов, ингибиторов протонной помпы, прокинетиков при ГЭРБ; при кашлевом синдроме ВДП (риниты, риносинуситы) – антигистаминных препаратов 1-го поколения; мукоактивных препаратов при ХБ (курильщики); нейромодулирующих средств (кодеин, габапентин и др.) – в отсутствие эффекта от этиопатогенетической терапии.
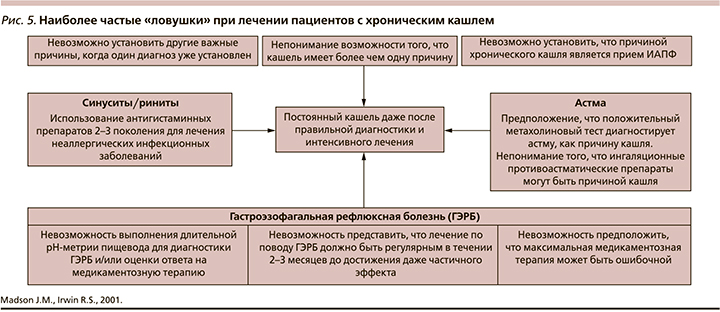
Неэффективность этиопатогенетической терапии может быть обусловлена либо т.н. ловушками (рис. 5), либо гиподиагностикой. В этих ситуациях возможно временно перейти к назначению симптоматической терапии противокашлевыми препаратами и продолжать дальнейшую диагностику.
Следует отметить, что задача противокашлевой терапии остается серьезной нерешенной клинической проблемой. В большой обзорной статье P.V. Dicpinigaitis et al. [19] в 2014 г. были проанализированы данные по применению различных классов противокашлевых препаратов, наркотических средств, не входящих в классификацию противокашлевых препаратов. В заключение статьи автор отметил: «...исследования последних десятилетий дают надежды на появление новых препаратов для лечения такого мучительного симптома, как кашель». Тем не менее мы продолжаем применять лишь доступные нам препараты (рис. 4). Применение противокашлевой терапии рекомендуется только по особым показаниям к лечению сухого (непродуктивного) кашля – кашля раздражения, мучительного, бесполезного, часто болезненного.
Показания к применению противокашлевой терапии:
- воспалительные заболевания верхних и нижних ДП (острый и хронический ларингит, фарингит, трахеит, бронхит) – преимущественно препараты местного действия;
- заболевания плевры (сухой плеврит, новообразования плевры);
- раздражение в средостении возвратного нерва (лимфома, лимфатические узлы, опухоль);
- давление на трахею и бронхи (тиреоидит, аневризма аорты, опухоль);
- милиарный туберкулез легких;
- коклюш;
- заболевания сердечно-сосудистой системы – «сердечный» кашель как аура приступа сердечной астмы;
- рефлекторный – при раздражении нервных окончаний n. vagus при заболеваниях уха, печени, желчного пузыря, кишечника, желудка (в послеоперационном периоде после хирургических вмешательств).
Симптоматическая отхаркивающая (прокашлевая) терапия показана в следующих случаях: когда кашель выполняет полезную защитную функцию и его необходимо стимулировать.
По основному механизму действия мукоактивных препаратов (МАП) на БС их можно разделить на 4 группы – экспекторанты, муколитики, мукокинетики и мукорегуляторы. [20, 21]. Деление это в значительной степени условно, т.к. представители и группы мукокинетиков (амброксол), и группы мукорегуляторов (карбоцистеин) способны расщеплять межмолекулярные связи мукополисахаридов БС, хотя и в меньшей степени, чем муколитики (N-ацетилцистеин – NAC). В итоге все мукоактивные препараты рано или поздно уменьшают и/или прекращают кашель, облегчая экспекторацию БС. В то же время особенности механизмов действия, времени наступления эффекта наиболее часто и успешно применяемых МАП (фитопрепараты, бромгексин, амброксол, NAC и карбоцистеин) требуют внимания врачей к правильному подбору препарата в каждом конкретном случае [22].
Патофизиологическая основа хронического кашля в настоящее время все больше увязывается с усилением афферентных путей КР как на периферическом, так и на центральном уровнях [23, 24]. С учетом новой гиперсенситивной концепции хронического кашля следует обратить внимание на возможность воздействия МАП на гиперчувствительность n. vagus. Так, например, в работе P.V. Dicpinigaitis показана эффективность безрецептурного «отхаркивающего» препарата гвайфенезина на КР [25].
Однако еще недостаточно изучена взаимозависимость между продуктивным кашлем и синдромом гиперчувствительности КР, хотя для острого кашля при ОРВИ эта проблема как будто бы решена – лечение сухого и влажного кашля может быть одинаковым [26].
В ряде случаев возникает необходимость сочетания этиопатогенетической и симптоматической терапии в лечении основного заболевания. В качестве примера можно привести терапию обострений ХБ. Многообразие и взаимосвязь патогенетических механизмов развития кашля при ХОБЛ определяют необходимость применения одновременно нескольких препаратов в сочетании с приемом прокашлевых МАП.
Необходимость одновременного приема нескольких лекарственных препаратов, требующих определенного режима приема (одновременно или раздельно, до или после еды и т.д.), заметно снижает комплаентность больных. Применение комбинированных препаратов позволяет уменьшать количество и кратность приема лекарственных средств. Одной из наиболее эффективных является фиксированная комбинация препаратов (ФКП) бромгек-син+гвайфенезин+сальбутамол.
В 2001 г. опубликован отчет National Study Group [27] – первое исследование, посвященное изучению эффективности и безопасности ФКП бромгек-син+гвайфенезин+сальбутамол у пациентов с инфекциями верхних и нижних ДП (497 пациентов), БА (184 пациента) и ХОБЛ (87 пациентов). В результате лечения у 96% пациентов кашель прекратился к 3–8-му дню терапии.
По данным проведенных за последние 20 лет исследований эффективности и безопасности ФКП бромгек-син+гвайфенезин+сальбутамол для пациентов с различными заболеваниями органов дыхания (ОБ, БА, ХБ/ХОБЛ, пневмония) в России и за рубежом отмечена его высокая эффективность, особенно для пациентов с обострениями бронхобструктивных заболеваний (ХОБЛ, БА) [27–35].
В табл. 5 [36] суммированы результаты большинства исследований взрослых пациентов.
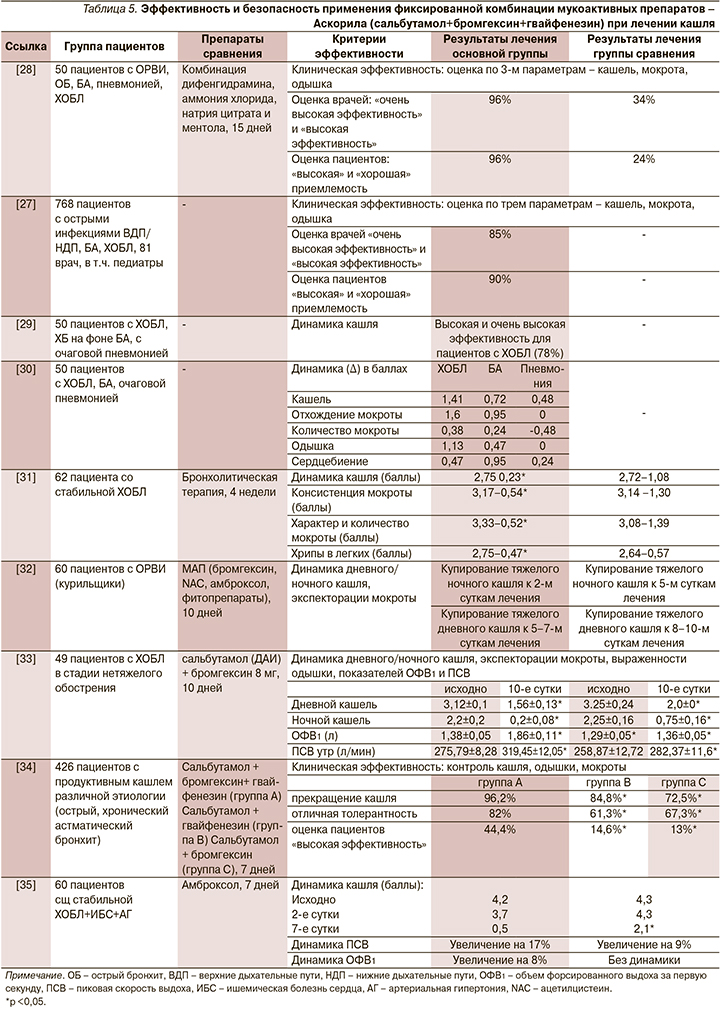
Эффективность ФКП бромгек-син+гвайфенезин+сальбутамол не вызывает сомнений. В то же время беспокоил вопрос – какой из препаратов, входящих в комбинацию, эффективнее подавляет кашель? В мультицентровом проспективном рандомизированном двойном слепом исследовании продолжительностью 7 дней [34] проведено сравнение эффективности, толерантности и безопасности трех фиксированных комбинаций: группа А – бромгек-син+гвайфенезин+сальбутамол, группа В – сальбутамол+гвайфенезин, и группа С – сальбутамол+бромгексин. В результате лечения у пациентов группы А отмечено более раннее наступление эффекта – уменьшения частоты кашля и его выраженности, улучшения экспекторации мокроты, ее объема и запаха, чем в группах сравнения. Это подтверждает корректный подбор компонентов фиксированной комбинации и их синергизм (рис. 6).
В марте–мае 2008 г. проведено открытое сравнительное рандомизированное исследование по оценке клинической эффективности и безопасности применения ФКП бромгек-син+гвайфенезин+сальбутамол и стандартной терапии ОРВИ у курильщиков, протекающей с кашлем и явлениями гиперреактивности ДП [32] – практически это обострение ХБ.
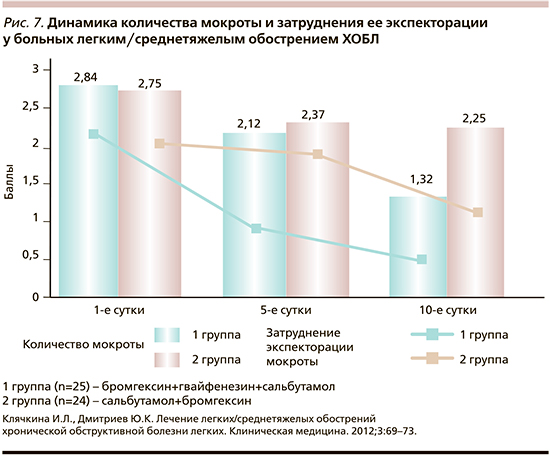
В исследование были включены амбулаторные пациенты (n=60; в возрасте от 23 до 72 лет), отобранные, согласно критериям включения и исключения. Все пациенты получали лекарственные препараты, общепринятые при терапии ОРВИ (гриппа): жаропонижающие, противовоспалительные, деконгестанты и т.д. Для назначения мукоактивных препаратов пациенты были рандомизированы методом случайной выборки на две группы: группа А (31 пациент) получала ФКП бромгек-син+гвайфенезин+сальбутамол, группа СТ (29 пациентов) – стандартную терапию ОРВИ+любой из известных отхаркивающих или муколитических препаратов (бромгексин, ацетилцистеин, амброксол, растительные отхаркивающие средства и др.). У больных группы А на фоне терапии к 5–6-му дню степень выраженности, частота, интенсивность дневного кашля были достоверно ниже, чем у пациентов группы СТ, – настолько, что около 70% больных самостоятельно прекратили прием препарата. В то же время более 80% больных группы СТ продолжали лечение 9–10 дней. Ночной кашель уступил приему ФКП бромгек-син+гвайфенезин+сальбутамол уже в первые сутки приема препарата, больные группы СТ страдали от ночного кашля гораздо дольше. Увеличение объема мокроты, облегчение экспекторации (рис. 7) отметили почти все больные группы А (96,7%). И наконец, по сведениям, полученным от врачей поликлиники, ни один из пациентов группы А не предъявил жалоб на развитие постинфекционного кашля в противоположность пациентам группы СТ.
В открытом сравнительном исследовании (2007–2008) проводилась оценка клинической эффективности применения двух схем назначения бронхолитической и муколитической терапии больным, переносящим нетяжелое обострение ХОБЛ [33] (рис. 7). В нем участвовали 49 больных ХОБЛ в фазе обострения. Все больные были разделены на две группы: первая (n=25 пациентов) – получала ФКП бромгек-син+гвайфенезин+сальбутамол по 10 мл 3 раза в день внутрь; вторая групп (n=24 пациента) одновременно принимали 2 препарата – сальбутамол 200 мкг (по 2 вдоха 3 раза в день) и бромгексин 8 мг 3 раза в день, лечение проводилось в течение 10 дней. Оценка эффективности терапии осуществлялась по динамике клинических симптомов (кашель, характер и количество мокроты, затруднения ее экспекторации, выраженность одышки, динамика ОФВ1 и ПСВутр, количество ингаляций сальбутамола «по требованию»). В результате лечения отмечено уменьшение интенсивности и частоты дневного и особенно ночного кашля в обеих группах. Эти изменения были достоверно выше в группе больных, принимавших ФКП бромгек-син+гвайфенезин+сальбутамол. При этом во 2-й группе практически не отмечено облегчения экспекторации мокроты, а также изменения ее количества и характера. У пациентов 1-й группы статистически достоверно увеличились ОФВ1 и ПСВутр, 80% пациентов прекратили использовать сальбутамол «по требованию» в то время, как во 2-й группе все пациенты продолжали использовать 1–2 дополнительные ингаляции сальбутамола в день. По-видимому, комбинация трех препаратов, принимаемая per os, оказалась эффективнее, чем пероральный бромгексин и ингаляционный сальбутамол.
В инструкции по применению ФКП бромгексин+гвайфенезин+сальбутамол есть предупреждение о возможности развития тремора, тахикардии, нарушений ритма. Поэтому, как правило, рекомендовано назначение препарата пациентам кардиологического профиля с осторожностью, особенно больным с тахиартмиями. При проведении ряда исследований 2000–2001 гг. [27, 28] одним из критериев включения было отсутствие кардиологических заболеваний. Все последующие исследования [29–34] проходили без учета участия пациентов с сердечно-сосудистыми заболеваниями. Как правило, не отмечалось серьезных побочных эффектов от приема препарата, однако у 6–8% пациентов наблюдались кратковременное сердцебиение и тремор рук при приеме дозы 30 мл/сут [22, 23], которые исчезали при незначительном снижении дозы препарата. В 2013 г. Н.Ю. Григорьевой было предпринято исследование по изучению клинической эффективности и безопасности ФКП бромгек-син+гвайфенезин+сальбутамол для больных ХОБЛ I–II степеней в стадии обострения, имеющих сопутствующую хроническую ИБС [35]. В результате было установлено, что применение данной ФКП у пациентов с ХОБЛ и сопутствующей ИБС не усугубляет ишемию миокарда, не обладает аритмогенным действием, а также не оказывает клинически значимого отрицательного влияния на ЧСС, что позволяет рекомендовать его пациентам, в т.ч. и с сопутствующей сердечно-сосудистой патологией.
Заключение
Лечение кашляющего пациента представляет большую проблему. Более 50 заболеваний может быть причиной развития кашля. Тщательный сбор анамнеза, жалоб, результатов обследования может дать возможность диагностировать заболевание и составить программу лечения. Ведь лечение только кашля без попытки выяснения причины его развития некорректно. При установленной причине заболевания необходимо провести выбор между фармакологической и нефармакологической, между этиотропной и симптоматической терапией или обдуманно скомбинировать все эти виды терапии кашля.


