Введение
Острые заболевания респираторного тракта составляют до 90% от всей инфекционной бронхолегочной патологии детского возраста. Основным симптомом при этом является кашель, на что пациент получает длинный список различных форм лекарственных препаратов «от кашля», зачастую содержащих компоненты, имеющие противоположное действие. Кашель, как и высокая температура, требует не лечения, а выяснения причины, он в первую очередь является физиологическим защитным безусловным рефлексом. Кашлевой толчок представляет собой форсированный выдох через рот, вызванный сокращением мышц дыхательных путей вследствие раздражения кашлевых рецепторов, необходимый для очищения респираторного тракта от посторонних веществ, а также предупреждения механических препятствий, нарушающих его проходимость [1, 2]. Кашель может быть произвольным и непроизвольным; служит одной из наиболее частых жалоб и причиной обращения за медицинской помощью вследствие наличия в организме огромного количества кашлевых рецепторов [3]. Кашлевые рецепторы расположены вдоль всего респираторного тракта (в полости носа и околоносовых пазух, глотке, гортани, трахеи, бронхах, в плевре), а также за его пределами – в наружном слуховом проходе, желудке, диафрагме, перикарде, а вот альвеолярная ткань кашлевых рецепторов не содержит. Такое распространение объясняет огромное количество причин и патологических состояний, проявляющихся кашлем. Между тем звук кашля является одним из наиболее раздражающих, поэтому зачастую родители кашляющих детей обращаются к педиатру даже при нормальном самочувствии ребенка. «Лечение» кашля может быть успешным лишь при установленной его причине, хотя доказано, что здоровый ребенок может кашлять от 10 до 34 раз в день [4].
Этиология кашля поражает своим многообразием. Наиболее частая причина – обычная острая респираторная вирусная инфекция (ОРВИ), вместе с ней – ринит, риносинусит, бронхит, в т.ч. обструктивный, и бронхиолит, кроме того, пневмония, стеноз гортани (круп, аллергический отек, ожег), коклюш, инородные тела дыхательных путей и пищевода, т.н. задний ринит («рostnasal drip syndrome»), бронхиальная астма, рефлюкс-эзофагит, заболевания сердечно-сосудистой системы; хронические заболевания, сопровождающиеся цилиарной недостаточностью, муковисцидоз. Существует также привычный нейрогенный кашель «Habit cough», или ларингоневроз. В отношении детей первых месяцев жизни необходимо иметь в виду возможные аномалии развития (трахеопищеводный свищ, расщелина твердого неба, гортани, трахеобронхомаляция), а также исключить наличие аспирации пищи.
Для того чтобы назначить адекватный спектр анализов и обследований при жалобах на кашель, как родителям, так и детям по возможности необходимо задать не менее 10 вопросов [3]. Иногда правильно и полно собранный анамнез позволяет поставить диагноз, не прибегая к дополнительному обследованию. Необходимо выяснить начало проявления первых симптомов: остро на фоне полного здоровья или после перенесенной респираторной вирусной инфекции? Уточняются иные симптомы, предшествующие или сопровождающие кашель: насморк, одышка, дистанционные хрипы, осиплость, лихорадка, изжога, боль в животе, поперхивание во время еды. Учитывается вакцинальный анамнез, в частности завершенная иммунизация против коклюша и время последней прививки. Помимо длительности сохранения кашля нужно уточнить его характер (влажный, сухой, продуктивный, непродуктивный), время появления (утро, день, ночь, в покое или при физической нагрузке), тембр (звонкий, глухой, лающий, с металлическим оттенком). Также по звуку зачастую удается определить локализацию раздражения – задняя стенка глотки, гортань, трахея, бронхи. Интересует эффективность лекарственных препаратов, которые получал ребенок во время кашля, или положение тела, способствующее облегчению. Нужно знать анамнез предшествующих заболеваний: эпизоды бронхита, риносинусита, крупа, аллергологический и неврологический анамнезы, нарушения со стороны сердечно-сосудистой системы, а также наследственность.
В зависимости от длительности течения выделяют следующие виды кашля: острый – продолжается до 3 недель, подострый (от 3 до 8 недель) и хронический, который может сохраняться более 8 недель [3]. При нормальном самочувствии, отсутствии лихорадки, иной симптоматики и вероятности аспирации пищи или инородного тела острый кашель в большинстве ситуаций разрешается самостоятельно и может наблюдаться пассивно. При наличии симптоматики более 3 недель могут быть назначены некоторые анализы, особенно в ситуации чрезмерного волнения родителей. В случае сохранения кашля более 8 недель ребенка необходимо обследовать [5, 6].
Острый кашель, как правило, связан с течением ОРВИ. Особенно у детей младшего возраста банальный насморк обычно сопровождается кашлем, причем он может начаться до того, как появилось отделяемое из носа, и закончиться после купирования симптомов насморка. Связано это с затеканием слизи из носа по задней стенке глотки, что обычно видно при фарингоскопии. Иногда такой кашель, особенно у грудных детей, сопровождается рвотной слизью, что не следует путать с коклюшем. В такой ситуации наиболее эффективным лечением будет адекватный туалет носа изотоническими солевыми растворами с регулярной аспирацией слизи, при необходимости – провоцирование откашливания.
Лающий кашель, сопровождаемый инспираторной одышкой, осиплостью с температурой или без, – признаки стеноза гортани: крупа. Характерен для детей до 6 лет, провоцируется, как правило, вирусом гриппа, парагриппа, РС (респираторно-синцитиальный)-вирусом. Показаны ингаляции будесонида через компрессорный небулайзер в дозе не менее 500 мкг. Как правило, уже одной ингаляции достаточно для значительного улучшения самочувствия. При невозможности ингаляции, особенно маленьким беспокойным детям или по тяжести состояния, глюкокортикоид вводят парентерально: дексаметазон 0,3–0,6 мг/кг или преднизолон 1 мг/кг. Повторное введение требуется редко. Одышку с осиплостью или афонией необходимо в ранние сроки дифференцировать с эпиглоттитом – флегмоной надгортанника. Он сопровождается высокой лихорадкой, болью в горле и требует немедленного парентерального введения антибиотика, готовности к интубации трахеи.
Кашель на фоне даже легкой ОРВИ, иногда с металлическим оттенком, сопровождающийся признаками стеноза гортани с недостаточным или отсутствующим эффектом от ингаляционных или системных глюкокортикоидов, должен настораживать относительно трахеоброхомаляции, порока развития бронхов или аномального расположения сосудов, сдавливающих дыхательные пути. Для исключения этих и схожих состояний необходимо проведение компьютерной томографии грудной клетки. Иногда требуется оперативное лечение.
Острый бронхит у детей в подавляющем большинстве случаев также имеет вирусную этиологию. Он не осложняет насморк, а сопровождает респираторную вирусную инфекцию. Входными воротами для вируса служит обычно слизистая оболочка носа, горла или конъюнктив, и первичная симптоматика обусловлена именно этой локализацией, далее проявляются другие клинические симптомы, например бронхит, если вирус тропен к ткани бронхов. Бронхит почти всегда лечится симптоматически: адекватная гидратация для разжижения секретов и облегчения их отхождения, постуральный дренаж. Рекомендуется введение до 150 мл/кг/сут жидкости и солей, с этой целью следует по крайней мере часть вводимой жидкости заменить низкоосмолярными глюкозо-солевыми растворами [2]. Могут применяться ингаляции с физиологическим раствором, фитопрепараты.
Обструктивный бронхит сопровождается экспираторной одышкой с удлинением выдоха, сухими свистящими хрипами, иногда дистанционными, оральной крепитацией, снижением сатурации. Отсутствие хрипов при удлинении выдоха не исключает бронхообструкции, а связано со снижением экскурсии легких и обилием вязкой мокроты в просвете бронхов. Обструктивный бронхит также в большинстве случаев имеет вирусную этиологию. Для лечения применяются ингаляционные бронхолитики – сальбутамол (до 6 лет – 0,15 мл/кг, максимально – 2,5 мл, старше 6 лет – 5 мл) или ипратропия бромид+фенотерол (до 6 лет – 2 капли/кг, максимально 10 капель, старше 6 лет – 1 мл) 3 раза в сутки. Проводится обязательная оценка эффекта через 30–60 минут (уменьшение частоты дыхания на 10–15 в минуту, снижение обилия и интенсивности свистящих хрипов); в отсутствие положительной динамики возможна повторная ингаляция.
В последние несколько лет в российском здравоохранении делается объективный по многим причинам акцент на применение отечественных препаратов. Основным требованием к генерическим лекарственным средствам является их соответствие по отношению к оригинальным, определяемым Постановлением Правительства РФ от 28 октября 2015 г. № 1154 «О порядке определения взаимозаменяемости лекарственных препаратов для медицинского применения». Этим требованиям полностью отвечают препараты компании полного цикла «Натива», производимым по стандартам GMP, которые по результатам исследований продемонстрировали сопоставимые результаты по клиническому эффекту и показателям однородности дозирования и респирабельной фракции относительно оригинальных (иностранных) лекарственных препаратов. Поэтому в случаях острой бронхообструкции в детских стационарах в России все чаще стали успешно использоваться бронхолитики: Ипратерол-натив, раствор для ингаляций; Ипратерол-аэронатив, аэрозоль для ингаляций; Сальбутамол-натив, раствор для ингаляций; Ипратропиум-аэронатив, аэрозоль для ингаляций.*
Увлажненный кислород ингалируют при снижении сатурации. Бронхолитики сочетают с муколитическими препаратами и дренажным массажем грудной клетки, обязательна хорошая гидратация. При сохранении респираторного дистресса парентерально вводят дексаметазон в дозе 0,3–0,5 мг/кг или преднизолон 1–1,5 мг/кг. Будесонид (0,125–0,25 мг 2 раза в сутки) через небулайзер может быть добавлен при повторных эпизодах детям с аллергологическим анамнезом [7].
В период долечивания после стихания острого процесса в амбулаторном периоде, у детей сташе 6 лет целесообразно использование также дозированных аэрозольных ингаляторов – бронхолитиков, для уменьшения явлений бронхообструкции, в частности Ипратерол-аэронатив и Ипратропиум-аэронатив.
Особая категория – дети грудного возраста с бронхиолитом. Это сезонное заболевание, вызванное РС-вирусом, протекающее с выраженной дыхательной недостаточностью и снижением сатурации. По тяжести состояния эти дети, как правило, госпитализируются. При аускультации выслушивается обилие влажных мелкопузырчатых хрипов над всей поверхностью легких, рентгенологически явных изменений не наблюдается. Учитывая тяжесть течения заболевания, именно эти дети получают огромное количество лекарственных средств: антибиотики, кортикостероиды, бронхолитики [8]. Тем не менее достоверно показано отсутствие положительного влияния как сальбутамола, так и пероральных и системных корткостероидов на течение бронхиолита и длительность госпитализации [9–12].
В то же время в некоторых источниках показано, что дексаметазон в сочетании с сальбутамолом, а также монтелукаст могут несколько раньше облегчать состояние и сокращать сроки госпитализаци (р=0,015 и p<0,05 соответственно) детей с атопией и семейным анамнезом астмы, однако авторы заявляют о необходимости дальнейших исследований на этот счет [13, 14].
Противовоспалительный эффект макролидов иногда служит поводом для их назначения при этой патологии. L. Pinto и соавт. провели рандомизированное двойное слепое плацебо-контролируемое исследование, в котором показали, что азитромицин в дозе 10 мг/кг/сут в течение 7 дней в качестве противовоспалительной терапии не ускоряет выздоровление детей с бронхиолитом [15].
Ранее была показана некоторая эффективность гипертонического, в частности 3%-ного, раствора хлорида натрия, чем и мы активно с успехом пользуемся в нашем отделении. Однако последние опубликованные данные не показали преимущества 7- и 3%-ного гипертонических растворов по сравнению с 0,9%-ным [16]. Американские исследования говорят об отсутствии влияния ингаляций и других гипертонических растворов (в т.ч. 6 и 9%), как чистых, так и в сочетании с адреналином или сальбутамолом, на скорость выздоровления. Такое лечение также, по этим данным, не сокращает потребности в увлажненном кислороде и необходимости пребывания в стационаре [17].
Лишь лечение бронхиолита на догоспитальном этапе пероральным дексаметазоном с ингаляциями адреналина показало себя эффективным в снижении необходимости госпитализации [18, 19].
В терапии и течении этого заболевания многое до сих пор остается неясным и требует изучения. Например, появились сведения о корреляции уровня лактатдегидрогеназы в секрете носоглотки с тяжестью течения бронхиолита, что в будущем может помочь в ранней диагностике тяжелых форм [20].
Но на сегодняшний день основными действенными моментами в лечении бронхиолитов являются постоянная ингаляция увлажненного кислорода, аспирация слизи из дыхательных путей, хорошая гидратация и сопутствующая симптоматическая терапия. В тяжелых случаях возможны ингаляции с адреналином и системные глюкокортикоиды [16, 21].
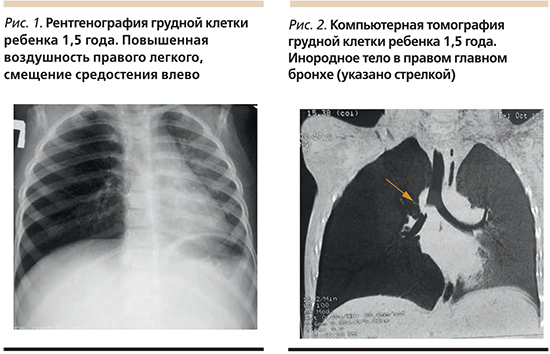
Спастический кашель, остро возникший на фоне полного здоровья, может быть следствием аспирации инородного тела. При подозрении выясняется факт игры с мелкими предметами или наличие дома на открытых местах семечек, орехов. Аускультативно обычно определяется ослабление дыхания над одним из легких, чаще правым, рентгенологически – повышение воздушности этого легкого, иногда со смещением средостения. Подтверждается при проведении компьютерной томографии грудной клетки или бронхоскопии (рис. 1, 2).
В любом случае для кашля с температурой необходимо исключение пневмонии. Перкуторно локально определяется притупление, при аускультации в начале заболевания хрипов может не быть. Снижения сатурации не происходит в случае небольшого очага инфильтрации. Диагноз подтверждается рентгенологически.
Подострый кашель, как правило, связан с гиперпродукцией слизи или с остаточной повышенной чувствительностью после перенесенной вирусной инфекции, бронхита, а не с воспалительным процессом.
По результатам 22 182 источников литературы, включивших 23 клинических и 25 наблюдательных исследований, была примерно рассчитана средняя длительность симптомов ОРВИ. Например, у 90% детей боль в ухе может сохраняться до 7–8 дней, боль в горле – до 1–7, симптомы крупа обычно исчезают в течение 2 дней, а вот признаки бронхиолита в среднем сохраняются до 21 дня [22], явления ОРВИ, в частности кашель, по разным данным, могут длиться от 14 дней до 8 недель [23].
Особая категория – дети грудного возраста, у которых снижен кашлевой рефлекс, особенно на фоне респираторной инфекции. Именно у них чаще сохраняется длительный кашель после обструктивного бронхита. Это редкий влажный кашель, провоцируемый вязкой мокротой из трахеи и гортани. Родители жалуются на обилие клокочущих звуков над областью трахеи. Кашель возникает при почти полностью перекрытом просвете дыхательных путей. После откашливания эти звуки на время исчезают. Таким детям важно помогать, провоцируя откашливание, например, нажатием шпателя на корень языка, а также не назначать никаких дополнительных лекарств. Кашель исчезает постепенно и самостоятельно [2].
У грудных детей встречается кашель, обусловленный аспирацией пищи. Его несложно определить, наблюдая ребенка во время кормления. Поперхивание или появление приступа кашля возникает при кормлении грудью или из бутылки, аускультативно при этом выслушиваются хрипы, практически исчезающие во время откашливания или смены положения тела, а рентгенологически можно выявять инфильтративные изменения или усиление легочного рисунка в верхних отделах, чаще справа. Здесь важно уделить внимание процессу еды. Дисфагия у неврологически здоровых детей возникает при кормлении в положении лежа, большом напоре молока из груди, когда ребенок не успевает его сглатывать или подсасывает большое количество воздуха при наличии большой дырки в соске и свободном вытекании через нее молока.
У некоторых детей дисфагия может возникать внезапно на фоне проявлений ОРВИ и затем постепенно исчезает и не требует неврологического лечения. Для исключения аспирации необходимо соблюдение противоаспирационного режима: кормление в возвышенном положении, исключая большой поток молока. При наличии срыгивания целесообразно уменьшать объем разового кормления с увеличением его частоты. В тяжелых ситуациях приходится на время переводить ребенка на зондовое питание. Сон и пеленание, особенно детей с рефлюксом, обеспечивают с возвышенным головным концом.
Кашель во время еды с выделением обильной пенистой мокроты необходимо дифференцировать с наличием трахе- или бронхопищеводного свища. Выявление подобной симптоматики требует проведения эндоскопического и рентгенологического исследования с контрастированием [2].
В раннем детском и дошкольном возрасте длительный кашель чаще связан со стеканием слизи из носоглотки при риносинусите, аденоидите. Это поверхностный кашель, чаще в утренние часы, иногда в положении лежа. Лечится местно с обеспечением адекватного туалета полости носа и носоглотки, при необходимости – с присоединением назальных деконгестантов, антисептиков, стероидов.
Длительный кашель характерен для детей школьного возраста и подростков после трахеита или трахеобронхита, развивающихся при некоторых респираторных вирусных инфекциях (РС-, риновирус, парагрипп). Такой кашель бывает приступообразным, болезненным с отхождением небольшого количества плотной слизи. Нередко, наоборот, поверхностный, возникающий при глубоком дыхании, разговоре, на холодном воздухе. В легких никаких физикальных изменений не выявляется. Временно облегчить состояние могут ингаляции физиологическим раствором для увлажнения глотки, рассасывание пастилок от кашля. Однако среди длительно непродуктивно кашляющих детей часть переносят коклюш. Такое атипичное течение характерно для пациентов, получивших неполную иммунизацию, или при угасании постпрививочного иммунитета к школьному возрасту.
Коклюш у маленьких непривитых детей обычно протекает достаточно типично, тем не менее далеко не всегда диагностируется. Приступообразный кашель с высовыванием языка, покраснением лица, иногда с появлением петехий на лице или конъюнктивах, с характерными репризами часто заканчивается рвотой; можно выявить локальную гиперемию на нижней поверхности языка. Больше приступов отмечается по ночам. Кашель удается провоцировать нажатием шпателя на корень языка или при сдавлении пальцем гортани. Возбудителя коклюша Bordetella pertussis (бактерию Борде–Жангу) не всегда удается выявить с помощью бактериологического метода, более достоверно определение высокого титра (обычно он выше поствакцинального) антитоксических антител в сыворотке крови. Лечить такой кашель непросто, назначают ингаляции с будесонидом, противокашлевые средства центрального действия, редко при неэффективности мы прибегаем к лечению гидроксизином. Антибактериальная терапия первые 10 дней заболевания значительно облегчает симптоматику, а в пароксизмальный период, когда чаще ставится диагноз, имеет целью предотвращение распространения инфекции и мало влияет на течение процесса. Препаратом выбора являются макролиды.
Так называемый хронический кашель с длительностью более 8 недель может встречаться при бронхиальной астме, особенно в случаях кашлевой формы, протекающей без типичных приступов бронхообструкции. Кашель обычно ночной или рецидивирующий, появляющийся, как правило, при ОРВИ. В эти периоды кашель бывает влажным спастическим. Иногда провоцирующими факторами выступают респираторные аллергены, холодный воздух, прием некоторых лекарственных препаратов или физическая нагрузка. В этом случае особенно важен правильно собранный анамнез, т.к. родители редко обращают внимание на причинно значимые вещи. В диагностике полезно проведение диагностики функции внешнего дыхания, особенно пробы с бронхолитиками [6].
В приступный период проводится терапия ингаляционными бронхолитическими препаратами, как при остром обструктивном бронхите, часто с использованием системных глококортикостероидов. Базисная медикаментозная терапия, как правило, заключается в ежедневном применении иГКС.
При анализе работ по эффективности ипратропия бромида* в сочетании с β2-агонистами при обострении астмы обращает на себя внимание факт статистически значимого улучшения легочной функции и значительного уменьшения риска госпитализации (уровень доказательности А). Комбинация препаратов обеспечивает лучший эффект, чем применение каждого препарата отдельно. Преимущества терапии комбинированными препаратами ипратропия бромида в сочетании с β2-агонистами также выявлены у больных с недостаточным ответом на монотерапию β2-агонистами. Вагус-опосредованный бронхоспазм у таких пациентов не может быть эффективно купирован при монотерапии β2-агонистами. Преимущества комбинированной терапии особенно заметны при тяжелых обострениях бронхиальной астмы. На эффективность терапии также влияют средства доставки препарата. Ингаляции β2-агонистов, М-холинолитиков, а также их комбинации с помощью небулайзера рекомендуется применять при среднетяжелых и тяжелых обострениях БА, а также всем детям грудного возраста, что определяется необходимостью применения высоких доз препаратов при отсутствии эффективного выдоха. Небулайзерная терапия, создавая высокие концентрации лекарственного вещества в бронхах и легких, не требует скоординированной ингаляции с актом вдоха, что имеет существенные преимущества перед ДАИ. С помощью терапии осуществляется целенаправленная доставка точной дозы препарата в бронхи ребенка за короткий период времени (5–10 минут), это особенно актуально для детей первых лет жизни.
Еще одна причина – гастроэзофагеальный рефлюкс. Кашель связан с раздражением слизистой оболочки задней стенки глотки, гортани при забросе кислого содержимого из желудка. Провоцируется также чаще ночью в положении лежа. Из анамнеза удается выяснить другие признаки рефлюкса, отрыжку, изжогу и т.д. При сомнении в диагнозе можно выполнить суточную рН-метрию, а также выявить гиперемию слизистой оболочки задней стенки гортани при ларингоскопии. Назначается стандартное лечение, направленное на снижение рефлюкса, предлагается скудный ужин, сон на высокой подушке [5].
Длительный кашель бывает обусловленным необильным, но постоянным стеканием слизи по задней стенке глотки без признаков ринита. Может быть обусловлено некоторыми анатомическими причинами: увеличением глоточной миндалины, наличием сумки Торнвальда. Эндоскопическое исследование носоглотки помогает выявлять данную патологию.
Постоянный кашель, иногда с периодами стихания, наблюдается при хронических болезнях органов дыхания. Сочетание с рецидивирующим синуситом должно настораживать относительно первичной цилиарной дискинезии, муковисцидоза. Важно выявление и других сопутствующих симптомов. Помимо лучевой диагностики необходимо определение уровня оксида азота в выдыхаемом воздухе, проведение электронной микроскопии биоптата слизистой оболочки нижней носовой раковины и/или бронхов, определение хлоридов пота, генетическое обследование.
Психогенный кашель обычно начинается после ОРВИ, реже – спонтанно или на фоне стрессовых ситуаций у детей 10–12 лет. Бывает кашель разной степени выраженности, обычно сухой, «пустой» с регулярностью 4–8 и чаще раз в минуту. Он прекращается во время сна, разговора, еды, иногда при сильной увлеченности чем-либо, что является важным диагностическим моментом. Диагноз ставится после исключения иной, органической, причины. Обычные противокашлевые средства, муколитики, бронхолитики при психогенном кашле неэффективны. Неврологи назначают нейролептики, длительные занятия с психологом, гипнотерапию. В нашем отделении исключалась органическая патология у мальчика 12 лет с длительным, изматывающим, глубоким кашлем, который не позволял сделать адекватный вдох, затруднял передвижение и засыпание. Во сне кашель полностью исчезал, утром снова появлялся. Постепенного положительного эффекта удалось добиться при длительном (в течение нескольких месяцев) применении нейролептиков. Приходится сталкиваться с ситуациями, когда психогенный кашель после купирования появляется повторно, иногда в виде других навязчивых симптомов. Мы наблюдали девочку 11 лет, у которой через 9 месяцев после прекращения психогенного кашля появилось практически непрекращаемое в дневное время поверхностное чихание.
Маленькие дети нередко кашляют при стрессе или для достижения своих целей. Причиной закрепления кашлевого рефлекса у ребенка может быть повышенная тревожность родителей с концентрацией их внимания на респираторных симптомах [2].
Кашель бывает признаком заболеваний сердечно-сосудистой системы. Им может сопровождаться выраженный застой крови в малом круге кровообращения или начальная стадия недостаточности левого желудочка застойного типа, часто в сочетании с одышкой. Кашель может носить рефлекторный характер при раздражении ветвей блуждающего нерва расширенным левым предсердием, легочной артерией или аневризмой аорты. Такой кашель обычно сухой, редко с выделением комка слизи. А кашель с обилием пенистой мокроты должен настораживать относительно отека легких или приступа сердечной астмы [24].
Кашель с кратковременной потерей сознания также может быть симптомом снижения венозного притока при повышении внутригрудного давления и уменьшения сердечного выброса, это обычно доброкачественное состояние.
Лечение кашля
Основа лечения кашля – выяснение его причины. Противокашлевые средства могут быть назначены только при сухом навязчивом кашле – ларингите, трахеите, раздражении плевры, коклюше. В качестве противокашлевых средств в отношении детей применяют бутамират, декстрометорфан, глауцин, пентоксиверин. Их не следует назначать вместе с муколитическими средствами, оправданными при заболеваниях, чаще хронических, сопровождающихся обилием вязкой мокроты (муковисцидоз, порок развития бронхов). Такое лечение правильно сочетать с постуральным дренажем, особенно у детей младшего возраста.
При острых и рецидивирующих бронхитах улучшение мукоцилиарного транспорта лучше достигается с помощью карбоцистеина и амброксола.
Отхаркивающие средства, такие как препараты мяты, алтея, солодки, душицы, мать-и-мачехи, аниса, багульника, чабреца и др., могут применять только в отношении детей с низкой вероятностью развития аллергической реакции.
В то же время недавно проведенное исследование показало, что ложка гречишного меда на ночь успокаивает ночной кашель у детей от 2 месяцев до 18 лет с ОРВИ не хуже, чем доза декстрометорфана. А молоко со щелочью, чай с вареньем успокаивают лающий кашель при фарингите (першении в горле) не хуже, чем «антисептические» пастилки или спреи. Это дало основание Всемирной организации здравоохранения рекомендовать при кашле только домашние средства [25, 26].
Использование ингаляционных кортикостероидов (ИКС) является базисной терапией среднетяжелой и тяжелой бронхиальной астмы. Это дозированные ингаляторы (беклометазон, будесонид, флутиказон) или растворы для компрессорного небулайзера с будесонидом. Они также оправданны в спазматическом периоде коклюша, при стенозах гортани, длительном кашле после трахеита, а в сочетании с симпатомиметиками – при повторных эпизодах обструктивного бронхита [2].
Например, в детских стационарах, а также в системе льготного лекарственного обеспечения, уже не первый год и все больше применяется зарегистрированный к применению с 4 лет Беклометазон-аэронатив, аэрозоль для ингаляций 50 мкг/доза и 100 мкг/доза, 200 доз, баллон 10 мл. Беклометазон считаеся «золотым стандартом» ингаляционной терапии глюкокортикостероидами.
Антибактериальная терапия
Ежегодно в педиатрии выписывается до 30 млн рецептов на антибактериальные препараты, преимущественно на амбулаторном этапе. Российские ученые показали, что до 72% визитов к врачу по поводу острой респираторной инфекции заканчивается назначением антибиотика. Наиболее затратной статьей является лечение острых бронхитов, на них в одном из стационаров приходилось до 2,1 млн назначений. В случае адекватного ведения таких больных экономия могла бы составить 111 745 руб/год [27]. До 10 млн рецептов в год на антибиотики выписываются при бронхиальной астме и ОРВИ. 50% назначений приходится на макролиды, в 63% случаев неоправданно [28]. И это при том что на протяжении более 40 лет исследователи доказывают и публикуют данные о неэффективности антибактериальной терапии при острых бронхитах. С 1980 по 1999 г. назначение антибиотиков составляло от 60 до 80%, в 1996–2010 гг. – 71% случаев, при этом 36% пациентов назначались макролиды длительного действия [29]. К тому же появились факты, показывающие, что назначение антибиотиков в возрасте до 3 лет может повышать риск развития бронхиальной астмы [30, 31].
Интересное исследование проведено S. Ong и соавт.: при опросе врачей и их пациентов они выяснили, что в случаях вирусных инфекций доктор чаще назначал антибиотик, когда считал, что этого хочет пациент. Оказалось, что в таких ситуациях врач был прав только в 1 случае из 4. Удовлетворенность же пациентов зависела не от факта назначения антибиотика, а от того, насколько понятно ему объяснили суть заболевания [32].
Антибактериальная терапия назначается только при доказанной бактериальной инфекции. Поэтому поводом для ее назначения при респираторных инфекциях являются следующие ситуации: бактериальный риносинусит, стрептококковый тонзиллит, пневмония, коклюш, а также хронические заболевания: муковисцидоз, пороки развития бронхов и легких, первичная цилиарная дискинезия и т.д. Бронхит будет поводом для назначения антибиотика только в случае его микоплазменной и хламидийной этиологии, их среди детей школьного возраста около 10–15%.
Заключение
Полипрагмазия и гипердиагностика в медицинской практике остаются большой проблемой. Для их решения создается множество национальных руководств, клинических рекомендаций, монографий. Студенческие учебники учат, что подход к лечению должен основываться прежде всего на клинической картине и самочувствии пациента, а не на результатах его анализов. Для практикующего педиатра наличие кашля у ребенка не должно стать поводом к его дорогостоящему обследованию и лечению, а стимулом к внимательному отношению, тщательному сбору анамнеза и скурпулезному физикальному исследованию, тем более что в подавляющем большинстве случаев кашель заканчивается самопроизвольно или с помощью банального физиологического раствора.
При необходимости медикаментозной терапии, ребенок должен получать минимум показанных эффективных лекарственных средств. Лечение может проводиться как оригинальными препаратами, так и теми генерическими препаратами, которые доказали сопоставимость с оригинальными лекарственными средствами, и имеют значимое преимущество более низкой стоимости (в частности препараты компании «Натива» для терапии респираторной патологии), что способствует повышению их доступности и при лечении в стационаре, и при лечении в амбулаторном режиме.



