Кашель – один из наиболее частых и постоянных симптомов при респираторных инфекциях [2, 4–8]. Возникновение кашля при этом является защитно-приспособительной реакцией, направленной на удаление из дыхательных путей патологически измененного секрета. Кроме этого развитие кашля при респираторных инфекциях обусловлено и избыточной ирритацией нервных окончаний, возникшей из-за воспаления слизистой оболочки [9, 10].
В целом развитие кашля инициируется раздражением рецепторов блуждающего нерва, сконцентрированных в области рефлексогенных зон, к которым относятся слизистая оболочка гортани, бифуркация трахеи, крупные бронхи, плевра. При этом имеет значение как воздействие на “быстрые”, или ирритативные, рецепторы, воспринимающие механические и химические раздражители, так и на “медленные” С-рецепторы (активируются медиаторами воспаления). Следует отметить, что количество рецепторов в бронхах убывает по мере уменьшения их диаметра. В терминальных бронхах рецепторы вообще отсутствуют, что объясняет причину отсутствия кашля при их избирательном поражении. Активация кашлевого рефлекса может быть также обусловлена раздражением окончаний языкоглоточного и тройничного нервов, расположенных в носовой полости и околоносовых пазухах, наружном слуховом проходе, на задней стенке глотки и др. [9, 10].
Раздражение указанных рецепторов приводит к афферентной импульсации, которая достигает кашлевого центра, расположенного в продолговатом мозге. Одновременная активация ретикулярной формации способствует формированию эфферентного импульса, который по волокнами блуждающего, диафрагмального и спинальных нервов проводится к мышцам гортани, бронхов, грудной клетки, диафрагмы и брюшного пресса. В результате возникает кратковременное закрытие голосовой щели и одновременно интенсивное и содружественное сокращение мускулатуры грудной клетки, диафрагмы и брюшного пресса с последующим раскрытием голосовой щели и быстрым изгнанием воздуха из трахеобронхиального дерева, что клинически проявляется кашлем (рис. 1).
Кашель – это защитный рефлекс, развивающийся в тех случаях, когда физиологические механизмы не способны адекватно санировать дыхательный тракт [9, 10]. В нормальных же условиях элиминация образующейся трахеобронхиальной слизи с осажденными на ней инородными частицами осуществляется благодаря мукоцилиарному клиренсу. Трахеобронхиальная слизь – это состоящий из 2 слоев совокупный продукт секрета бокаловидных клеток эпителия, клеток Клара, а также подслизистых желез трахеи и бронхов. Нижний (внутренний) слой слизи представлен золем, в составе которого содержатся биологически активные вещества, ферменты и иммуноглобулины. Золь покрывает подвижной пленкой реснички мерцательного эпителия. Именно в этом слое реснички мерцательного эпителия совершают свои колебательные движения и передают кинетическую энергию наружному слою трахеобронхиального секрета. Благодаря этому существенно укорачивается продолжительность возможного контакта микроорганизмов с клетками слизистых оболочек дыхательных путей и, следовательно, значительно затрудняется инвазия возбудителей в трахеобронхиальный эпителий. Наружный слой трахеобронхиального секрета представлен гелем – более плотным, вязко-эластичным, нерастворимым коллоидом. Перемещение геля с содержащимися в нем комочками слизи и осевшими из вдыхаемого воздуха микроорганизмами, а также чужеродными частицами становится возможным только после разрыва поперечных дисульфидных связей между гликопротеинами.
В обычных условиях трахеобронхиальная слизь на 90 % состоит из воды, большей частью находящейся в структурном комплексе с гликопротеинами. Содержание последних в физиологических условиях не превышает 3–6 %. Воспаление сопровождается компенсаторным увеличением слизеобразования с одновременным изменением состава трахеобронхиального секрета – в нем уменьшается удельный вес воды и повышается концентрация муцинов (нейтральных и кислых гликопротеинов). Это приводит к увеличению вязкости мокроты и ее застою в дыхательных путях. Ухудшению мукоцилиарного клиренса при воспалении способствуют также структурные изменения в клетках мерцательного эпителия (нарушение ультраструктуры ресничек и их пространственной ориентации, деструкция клеточных органелл и др.). Таким образом, воспалительный процесс сопровождается повреждением мерцательного эпителия, изменениями реологических свойств мокроты и снижением мукоцилиарного клиренса в целом. Недостаточная санация респираторного тракта, развивающаяся при этом, компенсируется кашлевым рефлексом [2, 4–10]. Однако кашель, как и любой защитно-приспособительный механизм, в ряде случаев может стать избыточным, что приводит к развитию дополнительных неблагоприятных явлений и определяет необходимость использования лечебных мероприятий.
Для принятия решения о выборе адекватной терапии кашля при инфекциях респираторного тракта необходимо проанализировать такие его клинические особенности, как частота, интенсивность, тембр, периодичность, продуктивность и др. При этом слабый, короткий и поверхностный кашель в течение дня и его усиление во время сна может быть характерным для воспалительных изменений носоглотки (риносинусита, аденоидита и др.). Приступообразный, интенсивный, сохраняющийся на протяжении длительного времени мучительный кашель отмечается при коклюше. Аналогичные характеристики кашля, но меньшая его интенсивность и более быстрое купирование встречаются при микоплазменной и хламидийной инфекциях.
Одной из важных клинических характеристик кашля является его продуктивность. При этом в зависимости от наличия мокроты, ее количества и качества различают сухой и влажный кашель. Продуктивность кашля при этом зависит как от характера заболевания, так и от фазы воспалительного процесса. Так, при инфекциях верхних дыхательных путей, остром бронхите и неосложненных пневмониях по мере развития воспалительного процесса происходит постепенная трансформация кашля от сухого к влажному. Особо следует подчеркнуть, что при длительно сохраняющемся кашле необходимо исключать специфические инфекции, хронические заболевания (бронхиальную астму, хронический бронхит) и пороки развития органов дыхания, а также другие патологические состояния (аспирационный синдром, инородное тело, вокальные тики и др.).
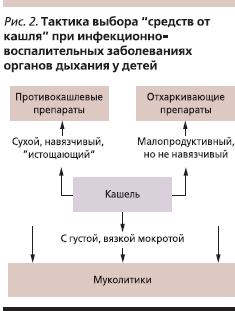
Анализ клинической характеристики особенностей кашля дает возможность в каждом конкретном клиническом случае дифференцированно подходить к выбору терапии (рис. 2). В целом арсенал лекарственных средств, разрешенных в качестве лечения кашля у детей, достаточно представителен [1]. При этом в зависимости от механизма действия все симптоматические лекарственные средства “от кашля” делят на противокашлевые, муколитики и отхаркивающие. К противокашлевым (антитуссивным) относятся лекарственные средства, подавляющие кашлевой рефлекс. Муколитическими называют такие лекарственные средства, механизм действия которых основан на их способности разжижать густые секреты. Отхаркивающие препараты поддерживают кашлевой рефлекс и способствуют нормализации состава мокроты.
В группе противокашлевых лекарственных средств в зависимости от фармакодинамики выделяют препараты центрального (угнетают кашлевой центр в продолговатом мозге) и периферического (снижают активность рецепторов периферических нервных окончаний) действия (см. таблицу). К противокашлевым лекарственным средствам центрального действия относят наркотические (кодеинсодержащие) и ненаркотические препараты (бутамирата цитрат (Синекод), окселадин, глауцин, декстрометорфан и др). Кодеинсодержащие антитуссивные препараты обладают выраженным противокашлевым эффектом, но имеют низкий профиль безопасности, т. к. характеризуются серьезными побочными эффектами, среди которых наиболее значимы угнетение дыхательного центра и развитие медикаментозной зависимости. С учетом этого кодеинсодержащие противокашлевые препараты в педиатрической практике используются достаточно редко и только по особым показаниям. В то же время ненаркотические противокашлевые лекарственные средства не оказывают угнетающего влияния на дыхательный центр и не вызывают привыкания.
Показанием к назначению противокашлевых препаратов являются те клинические состояния, когда отмечается сухой, навязчивый, частый кашель.
Среди ненаркотических противокашлевых препаратов следует отметить бутамирата цитрат (Синекод), хорошо известный врачам-педиатрам [3]. Это объясняется высокой клинической эффективностью и безопасностью препарата Синекод, доказанными при использовании детьми начиная с 2-месячного возраста. Синекод обладает не только противокашлевым, но и умеренным противовоспалительным действием, а также способствует умеренной бронходилатации и снижению сопротивления дыхательных путей, что определяет потенцирование терапевтического эффекта. Препарат быстро и полностью всасывается при приеме внутрь. Период полувыведения бутамирата цитрата составляет 6 часов. При повторном применении препарата его концентрация в крови остается линейной и кумуляции не наблюдается. Метаболиты бутамирата цитрата также обладают противокашлевой активностью. В целом высокая терапевтическая эффективность и хорошая переносимость бутамирата цитрата (Синекод) отмечены при лечении непродуктивного кашля у детей с различными инфекциями респираторного тракта (грипп, парагрипп, коклюш, хламидиоз, микоплазмоз и др.), а также для подавления кашлевого рефлекса в пред- и послеоперационном периодах, при хирургических вмешательствах и бронхоскопии [1].
Особо следует подчеркнуть, что ожидаемый терапевтический эффект и минимальный риск побочных явлений достигаются только при строгом соблюдении официальных рекомендаций по режиму дозирования. Так, Синекод в виде раствора (капель) следует назначать в следующих дозах: детям в возрасте от 2 месяцев до 1 года – по 10 капель 4 раза в сутки; детям от 1 до 3 лет – по 15 капель 4 раза в сутки; детям 3 лет и старше – по 25 капель 4 раза в сутки [1]. При использовании Синекода в виде сиропа рекомендуют следующие дозировки: детям 3–6 лет – по 5 мл 3 раза в сутки; детям 6–12 лет – по 10 мл 3 раза в сутки; детям 12 лет и старше – по 15 мл 3 раза в сутки, взрослым – по 15 мл 4 раза в сутки [1]. Препарат назначают перед едой. Особо следует подчеркнуть, что при соблюдении рекомендуемых режимов дозирования Синекод характеризуется хорошей переносимостью и высоким профилем безопасности [1, 3].
При кашле с густой, вязкой, трудноотделяемой мокротой показаны муколитические лекарственные средства. В тех случаях, когда имеет место кашель со скудной мокротой, но она не отличается высокой вязкостью, могут быть использованы отхаркивающие препараты (рис. 2, см. таблицу). При этом детям раннего возраста отхаркивающие препараты нужно назначать с большой осторожностью, т. к. избыточная стимуляция рвотного и кашлевого центров может приводить к аспирации, особенно если ребенок имеет поражение центральной нервной системы.
Таким образом, в настоящее время врач-педиатр владеет большим арсеналом лекарственных средств “от кашля”. При этом выбор препаратов в каждом конкретном случае должен основываться на совокупности объективных данных (патогенетических и клинических особенностях заболевания, индивидуальных особенностях ребенка, фармакодинамике и фармакокинетике лекарственного средства и др.). Так, наличие у пациента сухого кашля определяет возможность использования противокашлевых препаратов, кашля с вязкой мокротой – муколитиков, а непродуктивного нечастого кашля – отхаркивающих препаратов. При этом в основе эффективного и безопасного применения любых лекарственных средств (в т. ч. и препаратов “от кашля”) лежит строгое соблюдение официальных рекомендаций (показаний и противопоказаний, способа применения, режима дозирования и совместимости с другими фармакологическими средствами).


