В середине прошлого века немецкий исследователь W. Thiele для обозначения надсегментарных вегетативных расстройств предложил термин “психовегетативный синдром”. В отечественной литературе данный термин закрепился благодаря работам академика А.М. Вейна, и до сих пор
его используют для обозначения синдрома вегетативной дистонии (СВД), связанного с психогенными факторами, и как проявление эмоциональных и аффективных расстройств [1].
Часто врачи забывают, что СВД – это совокупность нескольких клинических единиц, куда входят:
• психовегетативный синдром;
• синдром периферической вегетативной недостаточности;
• ангиотрофоалгический синдром.
Психовегетативный синдром (ПВС) – наиболее частая форма СВД, с которой сталкивается врач общей
практики.
Под ПВС понимают функциональное нарушение деятельности нервной системы, характеризующееся ухудшением общего состояния и самочувствия человека, приводящее к снижению качества жизни и проявляющееся неорганической дисфункцией различных органов и систем.
Обычно причиной ПВС являются тревога, депрессия, а также нарушения адаптации, т. е. речь идет о
соматизированных формах психопатологии: пациенты считают себя соматически больными и обращаются к врачам терапевтических специальностей.
По результатам опроса 206 врачей-неврологов и терапевтов России, участников конферен-
ций, проведенных отделом патологии вегетативной нервной системы НИЦ и кафедрой нервных
болезней ФППОВ Первого МГМУ им. И.М. Сеченова за 2009–2010 гг., 97 % опрошенных применяют диагноз СВД в своей практике, из них 64 % используют его постоянно и часто. При этом более чем в 70 % случаев СВД выносится в основной диагноз под грифом соматической нозологии G90.9 – расстройство вегетативной (автономной) нервной системы, неуточненное, или G90.8 – другие расстройства вегетативной нервной системы.
Применение Опросника для выявления вегетативной дисфункции 1053 амбулаторными пациентами с признаками вегетативной дисфункции позволило установить, что у большей части (53 %) пациентов имеющийся вегетативный дисбаланс рассматривался в рамках таких соматических заболеваний, как “дисциркуляторная энцефалопатия”, “дорсопатия” или “черепно-мозговая травма и ее последствия”. Менее чем у половины (47 %) обследованных наряду с соматовегетативными симптомами были выявлены сопутствующие эмоционально-аффективные расстройства – преимущественно в виде патологической тревоги, которая у 40 % указанных больных была диагностирована как вегетососудистая дистония, у 27 % – как невроз или невротические реакции, у 15 % – как неврастения, у 12 % – как панические атаки, у 5 % – как соматоформная дисфункция вегетативной нервной системы и у 2 % – как тревожное расстройство [2]. Из этого следуют выводы, что имеют место гиподиагностика психопатологии, приверженность соматическому диагнозу и игнорирование сопутствующих психических расстройств, что лежит в основе неадекватной терапии пациентов с ПВС. Соматизация психических расстройств в клинике внутренних болезней создает определенные диагностические трудности для врача, когда за множеством соматических и вегетативных жалоб трудно выявить психопатологию, которая зачастую бывает субклинической и не полностью удовлетворяет диагностическим критериям психического расстройства [3].
В подавляющем большинстве случаев причиной ПВС являются психические нарушения тревожного или
тревожно-депрессивного характера в рамках невротических или связанных со стрессом нарушений, реже – эндогенного заболевания.Но в основе ПВС могут лежать и другие причины, а именно:
• ПВС может иметь наследственно-конституциональную природу. В этом случае вегетативные нарушения дебютируют в детском возрасте, нередко носят семейный, наследственный характер. С возрастом вегетативная нестабильность может компенсироваться, однако эта компенсация, как правило, бывает нестойкой и нарушается при любых нагрузках (в стрессовых ситуациях, при физических нагрузках, смене климатических условий, воздействии профессиональных вредностей, а также на фоне многочисленных внутренних факторов – гормональных перестроек, соматических заболеваний и др.).
• ПВС может возникать в рамках психофизиологических реакций у здоровых людей под воздействием чрезвычайных, экстремальных событий и в острой стрессовой ситуации.
• ПВС может возникать в периоды гормональных перестроек (пубертат, преклимакс и климакс, беременность, лактация), а также при приеме гормональных препаратов.
• ПВС встречается при разных профессиональных, а также органических соматических и неврологических заболеваниях. Лечение основного заболевания приводит к уменьшению или полному исчезновению признаков ПВС [4].ПВС классифицируется следующим образом [1].
По форме:
• первичная;
• вторичная (на фоне заболеваний).
По вегетативным типам:
• симпатикотонический;
• ваготонический;
• смешанный.
По фазам:
• напряженной адаптации;
• относительной компенсации;
• декомпенсации.
По характеру течения:
• перманентное (симптомы присутствуют постоянно);
• пароксизмальное (симптомы возникают периодически);
• перманентно-пароксизмальное.
Если говорить о клинике ПВС, то следует учесть, что у одних пациентов вегетативные симптомы являются ведущими в клинической картине заболеваниями, у других на первое место выходят психические расстройства, которые сопровождаются яркими вегетативными нарушениями, однако такие больные считают их закономерной реакцией на имеющееся “тяжелое соматическое заболевание”. По этой причине пациенты обращаются за помощью к врачутерапевту, кардиологу, гастроэнтерологу или неврологу, что делает проблему ПВС междисциплинарной, и врачам разных специальностей необходимо не только уметь диагностировать болезнь, но и суметь помочь пациенту избавиться от его страданий [5].
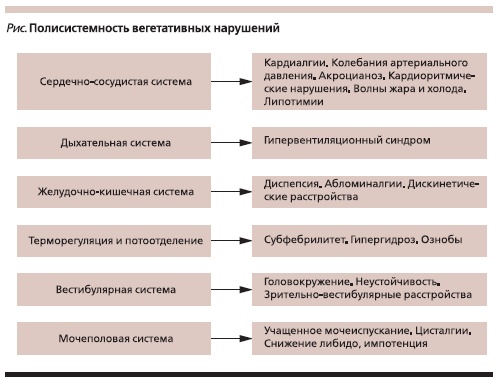
Для врача крайне важна синдромальная диагностика ПВС, которая включает:
1. Активное выявление полисистемных вегетативных нарушений (при опросе, а также с помощью рекомендуемого в качестве скрининг-диагностики ПВС опросника для выявления вегетативных изменений, см. рисунок).
2. Исключение соматических заболеваний, исходя из предъявляемых пациентом жалоб.
3. Выявление связи между динамикой психогенной ситуации и появлением или усугублением вегетативных симптомов.
4. Уточнение характера течения вегетативных расстройств.
5. Активное выявление сопутствующих вегетативной дисфункции психических симптомов, таких как
сниженное (тоскливое) настроение, обеспокоенность или чувство
вины, раздражительность, сенситивность и плаксивость, ощущение безнадежности, снижение интересов, нарушение концентрации внимания, а также ухудшение восприятия новой информации, изменение аппетита, чувство постоянной усталости, нарушение сна.
Для определения характера доминирующего вегетативного синдрома всегда необходимо выяснять следующие моменты из анамнеза заболевания пациента: предшествующие заболевания органа или системы, витальную значимость органа в жизни человека, наблюдение подобных расстройств у значимых субъектов, наличие и характер психотравмирующих факторов в анамнезе. Эти знания в
первую очередь необходимы для психотерапевтической работы с пациентом [1, 6].
Останавливаясь на проявлениях психопатологии у пациентов с ПВС, необходимо отметить, что многие из симптомов могут формально наблюдаться как при тревожном расстройстве, так и при депрессии, что затрудняет диагностику и выделение ведущего аффекта, но не умаляет их значимости в клинической картине (см. таблицу) [7, 8].
Таблица. Пересечение симптоматики депрессивного и тревожного синдромов.
Еще одно распространенное состояние, при котором встречается ПВС, – расстройство адаптации. Согласно Международной классификации болезней 10-го пересмотра, для постановки данного диагноза необходимо наличие следующих критериев [9]:
А. Развитие симптомов должно происходить в течение месяца после воздействия идентифицируемого
психосоциального стрессора, который не является необычным или катастрофическим.
Б. Симптомы или нарушение поведения по типу, характерному для других аффективных расстройств (за исключением бреда и галлюцинаций), любых расстройств в рамках невротических, связанных со стрессом, и соматоформных расстройств и расстройств поведения, но в отсутствие критериев для этих конкретных расстройств. Симптомы могут быть вариабельными по форме и тяжести.
В. Симптомы не продолжаются более шести месяцев после прекращения действия стресса или его
последствий, за исключением случаев пролонгированной депрессивной реакции, но этот критерий не должен препятствовать предварительному диагнозу.
Дифференциальный диагноз ПВС следует проводить с тиреотоксикозом, т. к. при повышении функции
щитовидной железы могут появляться вторичные тревожные нарушения, имеющие характерные объективные и субъективные проявления. Наиболее ответственна дифференциальная диагностика кардиалгического и кардиаритмического синдромов со стенокардией, особенно атипичных ее вариантов, и аритмиями. Пациенту в таких случаях следует пройти специализированное кардиологическое обследование. Это необходимый этап негативной диагностики ПВС. В то же время при обследовании этой категории больных необходимо избегать малоинформативных многочисленных исследова-ний, поскольку их проведение и неизбежные инструментальные находки могут поддерживать катастрофические представления пациента о своем заболевании.
Важно также помнить, что проявления ПВС в ряде случаев могут быть связаны с побочным действием
лекарственных препаратов: амфетаминов, бронходилататоров, кофеина, эфедрина, леводопы, левотироксина, антидепрессантов с выраженным активирующим действием. При их отмене происходит регресс вегетативных расстройств.
Необходимо помнить, что ПВС является первым этапом диагностических размышлений врача, который
может быть завершен постановкой нозологического диагноза, и, конечно, неоценимую помощь врачу общей практики или неврологу окажет психиатр, определив тип психического расстройства [10, 11].
Лечебные мероприятия ПВС должны включать следующие медикаментозные и немедикаментозные методы:
1. Режим.
2. Психофармакотерапию:
• ноотропы;
• биогенные стимуляторы;
• седативные фитопрепараты;
• гомеопатические препараты;
• травяные антидепрессанты;
• транквилизаторы;
• анксиолитики;
• антидепрессанты;
• нейролептики.
3. Метаболические препараты.
4. Общеукрепляющую терапию (поливитаминные комплексы).
5. Антиоксиданты.
6. Психотерапию.
7. Физиотерапию.
Что касается режима при ПВС, то рекомендуют достаточный ночной сон (не менее 8–10 часов), прогулки на свежем воздухе не менее 2–3 часов в день, чередование физических и умственных нагрузок. Полезны дозированная физическая нагрузка в виде утренней гимнастики, плавания,
катания на лыжах, коньках, фитнеса, занятий йогой и пилатесом (особенно актуальны они при наличии у пациента тревожных расстройств), дозированной ходьбы.
Из водных процедур при всех типах ПВС рекомендуются обливания прохладной водой, контрастный
душ по утрам, плавание. При повышенной симпатической активности эффективны ванны: хвойные, растительные с настоями из душицы, шалфея, мяты, валерианы, кислородные (100 мл 33 %-ной перекиси водорода, 50 г соды, 25 мл 5 %-ного медного купороса на 100 л воды), углекислые, сульфидные, йодобромные и родоновые; различные виды душа (веерный, циркулярный, пылевой и дождевой). При ваготонии рекомендованы соляные ванны (100 г поваренной или морской соли на
10 л воды), соляно-хвойные, растительные – с настоями белокопытника, березового, смородинового
листа; кислородные и жемчужные ванны; циркулярный, игольчатый, контрастный душ, подводный душ-
массаж. Физиотерапевтические процедуры также рекомендуются в зависимости от преобладания симпатики или парасимпатики в клинической картине конкретного пациента. Так, при симпатикотонии эффективны гальванизация, диатермия синокаротидной зоны, общий электрофорез по С.Б. Вермелю или электрофорез воротниковой зоны по А.Е. Щербаку с 5 %-ным раствором бромистого натрия, 4 %-ным раствором сульфата магния, 2 %-ным раствором эуфиллина, 1 %-ным раствором папаверина, импульсный ток низкой частоты (5–12 импульсов в секунду). При ваготонии – электрофорез воротниковой зоны с 5 %-ным раствором хлорида кальция, 1 %-ми растворами кофеина, фенилэфрина, импульсный ток с более высокой частотой (20–40 импульсов в секунду). Если говорить о массаже, то при ваготонии рекомендован общий массаж, массаж икроножных мышц, кистей рук и шейноворотниковой зоны, а при симпатикотонии – массаж по зонам позвоночника и шейно-воротниковой области.
В фармакологическом лечении ПВС приоритет имеет психотропная терапия с учетом преимущественно
его психогенного происхождения. Лечить нужно не симптом или синдром, а болезнь. В случае ПВС – это тревожные, депрессивные нарушения, расстройства адаптации [12, 13]. Но не все пациенты готовы начинать терапию ПВС с психотропных препаратов (антидепрессантов, транквилизаторов и др.), и здесь есть несколько причин, начиная от боязни привыкания к препаратам до отрицания
пациентом у себя психопатологии. Тогда на помощь приходят препараты других групп, также эффективных при ПВС, например метаболические препараты, к которым, в частности, относят глицин (100 мг в таблетке).
Глицин – регулятор обмена веществ, он нормализует и активирует процессы защитного торможения в центральной нервной системе, уменьшает психоэмоциональное напряжение, повышает умственную работоспособность. Действует глицин как глицини ГАМКергический, α1-адреноблокирующий препарат, обладает антиоксидантным и антитоксическим действиями; регулирует деятельность
глутаматных (NMDA) рецепторов.
За счет имеющихся фармакологических эффектов глицин способен:
• уменьшать вегетососудистые расстройства (в т. ч. в климактерическом периоде);
• улучшать настроение;
• уменьшать психоэмоциональное напряжение, агрессивность, конфликтность, повышать социальную
адаптацию;
• облегчать засыпание и нормализовать сон;
• повышать умственную работоспособность;
• уменьшать выраженность мозговых расстройств при ишемическом инсульте и черепно-мозговой травме;
• уменьшать токсическое действие алкоголя и других лекарственных средств, угнетающих функцию центральной нервной системы.
Несомненным достоинством глицина является его способность легко проникать через гематоэнцефалический барьер, что, собственно, определяет следующие показания к его назначению:
• вегетососудистая дистония;
• неврозы;
• неврозоподобные состояния;
• сниженная умственная работоспособность;
• стрессовые ситуации – психоэмоциональное напряжение (в период экзаменов, конфликтных и т. п.
ситуациях);
• девиантные формы поведения детей и подростков;
• последствия нейроинфекций и черепно-мозговой травмы;
• перинатальные и другие формы энцефалопатий (в т. ч. алкогольного генеза);
• ишемический инсульт.
Если говорить о лечении глицином ПВС, то эффективность проводимой терапии может существенно увеличиться при добавлении немедикаментозных средств воздействия, включая различные психотерапевтические методики.


