По данным Госкомстата, в 2014 г. в России смертность населения от сердечно-сосудистых заболеваний составила 53,5% от общей смертности. Более чем в половине случаев причиной смерти стала ишемическая болезнь сердца (ИБС) [1]. Смертность больных стабильной стенокардией (СС) составляет 2% в год, у 2–3% пациентов ежегодно возникает нефатальный инфаркт миокарда (ИМ). Больные с диагнозом СС умирают от ИБС в 2 раза чаще, чем лица без ИБС [2].
Широкая распространенность СС, высокий риск развития неблагоприятных последствий, включая ИМ, выдвигает эту форму ИБС в ряд приоритетных проблем здравоохранения [3]. Как правило, вследствие значительных ограничений физической активности в повседневной жизни снижается и качество жизни таких больных [4, 5].
Вполне обоснованно основными целями лечения СС являются улучшение прогноза (в отношении профилактики осложнений и смертности) и повышение качества жизни пациентов (связанное с уменьшением частоты и интенсивности приступов стенокардии) [3, 6].
Основой успешного лечения СС, способного обеспечить поставленные цели, считается полноценная терапия лекарственными средствами, предупреждающими сердечно-сосудистые события (β-адреноблокаторы – БАБ, антитромбоцитарные, гиполипидемические средства, ингибиторы АПФ), с одной стороны, и препаратами антиишемического и антиангинального действий (БАБ, антагонисты кальция – АК, органические нитраты – ОН, блокаторы If-каналов, нитратоподобные средства, активаторы К+-каналов, миокардиальные цитопротекторы триметазидин и ранолазин), с другой.
Следует отметить, что российских фармакоэпидемиологических исследований, дающих представление о реальном применении лекарственных средств для лечения ИБС в целом и применении антиангинальных препаратов (ААП) в частности, недостаточно, а их результаты нельзя рассматривать в масштабах РФ в связи с существующими региональными различиями [7]. Такие исследования, как ATP [8], ПЕРСПЕКТИВА [2], CLARIFY [9], исследования отдельных авторов [10], посвященные изучению популяции больных СС, выявили существенные различия между рекомендуемой стандартами и предписываемой терапией. Доказательством служат данные российской когорты всемирного регистра CLARIFY, которые продемонстрировали, что при лечении больных ИБС симптомы заболевания сохраняются у 75% пациентов. В качестве возможных причин специалисты называют как низкую приверженность больных предписанному лечению, так и назначение врачами препаратов в дозах, которые далеки от оптимальных [9].
Изучение медикаментозной коррекции ангинозной составляющей СС достаточно важно, т.к. отражает качество терапии основного симптома этого заболевания и позволяет косвенно судить об общей тенденции «реальной» клинической практики в лечении ИБC [7].
Целью исследования стала оценка назначения ААП пациентам с СС, наблюдавшимся в специализированном амбулаторном учреждении, в динамике за пятилетний период.
Материал и методы
Проведено двухэтапное ретроспективное фармакоэпидемиологическое исследование на базе кардиологического амбулаторного учреждения Москвы. Предметом изучения являлись амбулаторные карты пациентов. На каждом этапе исследования случайным образом было отобрано по 6000 карт. На первом этапе в анализ включили 2915 карт пациентов, впервые посетивших лечебное учреждение в 2006 г., на втором – 1633 карты пациентов, впервые посетивших лечебное учреждение в 2011 г. У всех включенных в исследование пациентов в медицинской документации в анамнезе присутствовал подтвержденный диагноз СС. На обоих этапах исследования информация из амбулаторных карт переносилась в специально разработанную унифицированную индивидуальную регистрационную карту (ИРК). При этом каждому пациенту присваивался индивидуальный идентификационный номер.
В ИРК регистрировались демографические и анамнестические данные пациента, а также назначенная фармакотерапия. В ходе исследования анализировались изменения в частоте назначений основных групп ААП и их отдельных представителей за пятилетний период. Дополнительно изучали динамику применения различных режимов дозирования ААП. Кроме того, предписываемая фармакотерапия была оценена на предмет соответствия актуальным рекомендациям по лечению больных СС.
Информация из ИРК переносилась в разработанную электронную базу данных. Статистическая обработка проводилась с использованием программы PASW Statistics 22. Качественные показатели оценивали с помощью критерия χ2, а при наличии ограничений для его использования применяли точный критерий Фишера. Для количественных параметров рассчитывали среднее и стандартное отклонения, медиану, 25-й и 75-й процентили. Для сравнения количественных данных применялся t-критерий Стьюдента. Результаты считали статистически значимыми при уровне р<0,05.
Результаты и обсуждение
В первую очередь подверглись анализу основные демографические и анамнестические характеристики пациентов, представленные в таблице. За 5 лет, прошедших с момента первого этапа исследования, средний возраст пациента с СС практически не изменился и составил 65,73±9,10 и 66,78±9,46 года соответственно. В гендерной структуре по-прежнему преобладали женщины, но достоверно (почти на 10%) возросло количество мужчин.
В исследуемой популяции как в 2006 г., так и в 2011-м преобладали пациенты со II функциональным классом (ФК; 84,3 и 87,0%) и III ФК (10,5 и 9,4% соответственно) СС по классификации Канадской ассоциации кардиологов. В исследовании ATP [8], а затем и в CLARIFY [9] было показано, что по сравнению с популяцией европейских стран в нашей стране продолжают преобладать пациенты с более тяжелым ФК СС.
У большинства пациентов второго этапа исследования чаще имели место такие сопутствующие заболевания, как артериальная гипертензия (АГ), хроническая сердечная недостаточность (ХСН), сахарный диабет (СД). Число пациентов с ИМ возросло более чем в 1,5 раза. Очевидно, что за пятилетний период популяция больных СС стала иметь более отягощенный медицинский анамнез, что согласуется с данными российской части всемирного регистра CLARIFY [9]. Можно предположить, что это связано с несвоевременным обращением пациентов за медицинской помощью и/или недостаточным вниманием врачей к факторам риска, что было продемонстрировано в ряде эпидемиологических исследований [8,10].
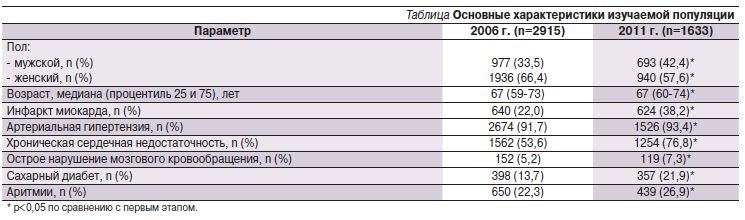
Оценка динамики назначений основных групп ААП (рис. 1) выявила достоверные изменения в частоте соответствующих рекомендаций.
Хорошо известно, что БАБ необходимо назначать всем больным СС, особенно после ИМ, если нет прямых противопоказаний к их применению [6].Это эффективные ААП, которые устраняют симптомы, увеличивают переносимость нагрузок и сокращают потребление короткодействующих нитратов. В рекомендациях Европейского общества кардиологов БАБ предлагаются в качестве средств первого ряда для лечения СС [11, 12]. По результатам нашего анализа частота назначения БАБ за 5 лет достоверно выросла (74,3 против 63,6%), однако около 25% больных они вообще не назначались. Кстати, по российским данным исследований EUROASPIRE III [13], IV [14] и CLARIFY [9], частота назначения БАБ превышала 80%.
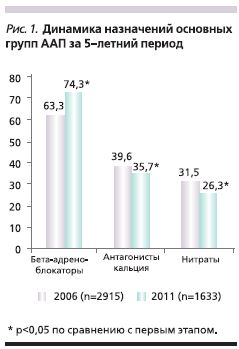
В структуре группы БАБ врачи спустя 5 лет стали чаще рекомендовать бисопролол (55,0 против 32,9%) и небиволол (8,3 против 2,0%), реже – метопролол (27,4 против 43,2%) и атенолол (3,1 против 9,8%) (рис. 2). Существенный рост в частоте назначений бисопролола и небивалола на втором этапе исследования, возможно, объясняется увеличением в выборке числа пациентов с СД и хронической обструктивной болезнью легких (ХОБЛ), т.к. данные препараты обладают более выраженной кардиоселективностью по сравнению с другими БАБ. Кроме того, вероятно, врачами учитывались клинические преимущества бисопролола: большая продолжительность действия, отсутствие необходимости коррекции дозы при патологии почек и печени, пожилым пациентам, при совместном применении с другими препаратами [15], а также данные о том, что бисопролол в значительно большей степени, чем атенолол и метопролол, улучшает качество жизни больных, снижает тревожность и утомляемость [16].

Положительным моментом стало отсутствие назначений неселективного БАБ пропранолола на втором этапе исследования.
При оценке рекомендуемых пациентам доз БАБ достоверные изменения отмечались только в назначении бисопролола. Известно, что средняя терапевтическая доза бисопролола составляет 5–10 мг/сут, максимальная – 20 мг/сут. По данным нашего исследования, назначение дозы 5 мг за пятилетний период достоверно снизилось (48,1 против 63,9%), а дозы 10 мг достоверно возросло (9,3 против 4,9%). Рекомендация бисопролола в дозе 20 мг была зафиксирована только на втором этапе исследования в единичных случаях (3 пациента). Анализируя полученные данные, можно говорить о стремлении врачей к оптимизации доз бисопролола, однако минимальная терапевтическая доза (2,5 мг) стала при этом использоваться достоверно чаще (39,6 против 28,7%). Примечательно, что наряду с бисопрололом и другие препараты БАБ по-прежнему чаще назначались в минимальных дозах: метопролол 50 мг – 56,3 и 51,5%, атенолол 50 мг – 63,9 и 63,8% соответственно на первом и втором этапах исследования. Выявленные особенности режима дозирования препаратов БАБ можно объяснить высокой частотой сопутствующих заболеваний у изучаемой популяции пациентов (ХСН, СД, ХОБЛ), зачастую требующих применения минимальных доз с постепенной их титрацией.
С другой стороны, еще в исследовании ATP отмечалось, что специалисты часто используют клинически незначимые дозировки [8], причем применение малых доз препарата, назначение их реже, чем нужно, и отмена при частоте сердечных сокращений в покое <60 уд/мин квалифицируются как основные врачебные ошибки при назначении БАБ больным ИБС [15].
АК являются препаратом второго ряда для больных СС и назначаются при плохой переносимости или низкой эффективности БАБ. Антиангинальным действием обладают обе группы: дигидропиридиновые и недигидропиридиновые АК. Недигидиропиридиновые АК используют вместо БАБ в тех случаях, когда последние противопоказаны [6]. Многочисленные клинические исследования показали, что АК снижают частоту и продолжительность эпизодов ишемии миокарда и приступов стенокардии, увеличивают переносимость физических нагрузок, т.е. оказывают выраженный антиангинальный эффект [17]. По результатам нашего исследования, частота рекомендаций АК спустя 5 лет снизилась (35,7 против 39,6%; р<0,05). Примечательно, что результаты исследований российской популяции пациентов с СС подтверждают отсутствие значительной динамики в назначении данной группы препаратов за длительных период: ATP (2001) – 35,6% [8], ПЕРСПЕКТИВА (2009) – 31,3% [2].
В рамках группы АК большинство назначений на обоих этапах исследования (>80%) приходилось на представителей дигидропиридинового ряда (рис. 3). По всей видимости, это связано с сопутствующей АГ, которая отмечалась более чем у 90% пациентов. За пятилетний период возросла частота назначений амлодипина (59,2 против 44,3%; р<0,05) и снизилась – нифедипина (16,5 против 30,7%; р<0,05). Очевидный выбор в пользу амлодипина у пациентов изучаемой популяции, несомненно, является положительным фактом, т.к. согласно российским и европейским рекомендациям по лечению АГ, амлодипин является препаратом выбора при сочетании АГ и стенокардии, в т.ч. для пожилых пациентов [18, 19]. В ряде крупных исследований пациентов с АГ и ИБС препарат доказал благоприятное влияние на частоту исходов и прогноз, а также наличие антиатеросклеротического эффекта, подтвержденного у больных коронарным и каротидным атеросклерозом [20]. Кроме того, амлодипин имеет еще одно очень важное клиническое преимущество перед нифедипином и фелодипином – сверхдлительное действие (более 24 часов) [21].
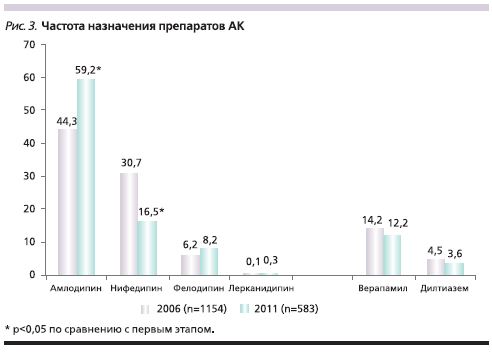
Среди препаратов недигидропиридоновых АК (верапамил, дилтиазем) достоверных изменений в частоте назначений выявлено не было.
Важно отметить достоверные различия в назначении амлодипина в суточных дозах 5 и 10 мг. Так, доза 5 мг на втором этапе нашего исследования назначалась реже (53,6 против 63,6%; р<0,05), максимальная терапевтическая доза 10 мг – чаще (35,7 против 25,6%; р<0,05). Тем не менее доза 2,5 мг, которая не является рекомендованной при СС [6], присутствовала в назначениях 6,4 и 6,5% амбулаторных карт на первом и втором этапах соответственно. Однако с учетом большого числа пациентов пожилого возраста и высокой распространенности ХСН в изучаемой популяции,использование такой дозы могло быть оправданным.
Далее оценивали особенности применения ОН. Согласно существующим стандартам, если монотерапия АК или комбинированная терапия АК и БАБ оказываются неэффективными, необходимо заменить АК на пролонгированный нитрат [6]. Результаты нашего исследования выявили достоверное снижение частоты назначений ОН на втором этапе (26,3 против 31,5%), что можно трактовать как положительную тенденцию, особенно с учетом отсутствия убедительных данных, что у больных стабильной ИБС нитраты улучшают выживаемость или предотвращают развитие ИМ [22]. Несмотря на то что нитраты обладают выраженным антиангинальным действием, по крайней мере не уступающим таковому БАБ и АК, при их регулярном приеме этот эффект может ослабевать или даже исчезать (развитие привыкания или толерантности) [6]. Полученные нами данные согласуются с общей тенденцией применения данной группы лекарств. Так, по результатам исследований ATP [8], ПЕРСПЕКТИВА [2] и некоторых авторов [7], наблюдается снижение частоты применения ОН в изучаемой популяции пациентов, что говорит об обоснованном врачебном предпочтении в назначении других ААП с доказанным положительным влиянием на течение и прогноз ИБС.
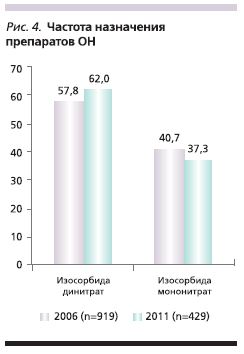
В структуре группы ОН достоверных изменений не было выявлено: более чем в 50% случаев врачи по-прежнему назначали изосорбида динитрат (рис. 4), хотя, согласно современным рекомендациям, пролонгированная терапия этим препаратом не является основанной на доказательствах [12].
Следуя современной классификации, в перечень ААП для лечения СС также входят ивабрадин, никорандил, ранолазин и триметазидин. В нашей работе изучалась только динамика назначений ивабрадина и триметазидина. Препараты никорандил и ранолазин отсутствовали в актуальных рекомендациях на момент проведения исследования, а ивабрадин впервые был включен в рекомендации по лечению СС только в 2008 г. Доля назначений данного препарата на втором этапе исследования оказалась крайне низкой и составила всего 0,7% (12 пациентов).
Триметазидин впервые был рекомендован Европейским обществом кардиологов (ЕОК) в 1997 г. в качестве препарата для метаболической терапии при СС напряжения. Данные рекомендации ЕОК подтверждались в 2006 и 2013 гг. [11, 12, 23]. Доказано, что применение триметазидина достоверно снижает частоту приступов стенокардии, увеличивает время выполняемой нагрузки и время нагрузки до появления депрессии сегмента ST, продолжительность пиковой нагрузки как при монотерапии, так и в комбинации с другими ААП. Увеличение коронарного резерва больных ИБС отмечается после 15 дней регулярного приема препарата. Дополнительный антиангинальный эффект триметазидина сохраняется при длительном регулярном применении, обеспечивая хорошую переносимость и улучшение качества жизни. Частота назначения триметазидина в нашем исследовании, несмотря на его доказательную базу в отношении повышения качества жизни больных СС [2, 24, 25], достоверно снизилась (24,7% на первом и 14,3% на втором этапах исследования).
Международные и российские стандарты допускают определенную свободу в назначении торгового наименования конкретного лекарственного препарата. Информированность врачей о различиях между генерическими и оригинальными препаратами часто недостаточна. Оригинальный и воспроизведенный препараты в основном эквиваленты фармацевтически, однако могут отличаться составом вспомогательных веществ и, что не менее важно, быть созданными по различным фармацевтическим технологиям. В силу этого генерики имеют свои особенности и могут отличаться от оригинального препарата [26, 27]. Учитывая широкий выбор лекарственных препаратов БАБ и АК, нами дополнительно был проведен анализ выписываемых торговых наименований лидирующих по частоте назначений этих средств – бисопролола, метопролола и амлодипина – на втором этапе исследования.
При назначении бисопролола большинство специалистов выписывали данный препарат по международному непатентованному наименованию (МНН; 36,0%) либо назначали оригинальный препарат Конкор (36,3%). Частота назначений генериков бисопролола составила 27,7%.
В структуре выбора метопролола также лидирует назначение по МНН (36,9%), на втором месте – генерический препарат Вазокардин (33,8%). Оригинальный препарат метопролола Беталок назначался всего лишь в 4,2% случаев.
Во врачебных рекомендациях по амлодипину лидирующим по частоте назначений препаратом оказался генерик Амлотоп (47,6%), в 42,8% случаев препарат был выписан по МНН. Оригинальный препарат Норваск присутствовал в назначениях всего лишь 2,4% пациентов.
Вероятно, такое распределение в структуре выбора конкретного препарата не только связано с ценовой политикой производителей и индивидуальным опытом врача, но и является результатом различных стратегий научного маркетинга, которыми активно пользуются фармацевтические компании.
Заключение
Проведенное нами исследование выявило положительные тенденции за пятилетний период в назначении антиангинальных препаратов амбулаторным пациентам. Возросла частота рекомендаций кардиоселективных БАБ в оптимальных дозах. В группе дигидропиридиновых АК специалисты стали чаще рекомендовать амлодипин, также в более высоких дозах. Отмечено снижение частоты назначений ОН (к сожалению, при сохраненных «лидирующих» позициях изосорбида динитрата) и триметазидина.



