Острые респираторные вирусные инфекции (ОРВИ) являются одними из наиболее значимых заболеваний человека вследствие крайне высокого уровня заболеваемости, обычно носящей характер сезонных эпидемий. Общемировая практика свидетельствует о том, что каждый взрослый человек ежегодно переносит как минимум 2–3 эпизода ОРВИ, а дети – до 6–8 случаев [1–3]. Столь значительная заболеваемость ОРВИ сопровождается обременительными экономическими потерями, в первую очередь за счет косвенных издержек, связанных с потерей пациентами трудоспособности.
Под термином ОРВИ понимают гетерогенную группу заболеваний, этиологическими агентами которых служат различные респираторные вирусы, преимущественно поражающие эпителий верхних дыхательных путей и сопровождающиеся ринореей, общим недомоганием, гипертермией, першением и болью в горле, кашлем [3–4]. К этиологическим агентам ОРВИ относятся респираторные вирусы – рино-, коронаро-, адено-, респираторно-синцитиальный вирус, энтеровирусы, а также вирусы гриппа и парагриппа [3–5]. Среди всех возбудителей ведущую роль играют риновирусы и вирусы гриппа, характеризующиеся высокой контагиозностью, связанной с исключительной легкостью распространения инфекции как воздушно-капельным путем через мелкодисперсный аэрозоль (при гриппе), так и контактным (риновирусная инфекция), и тем самым обусловливающие высокую сезонную заболеваемость. Грипп – одно из самых тяжелых и социально значимых вирусных поражений респираторного тракта и в связи с этим рассматривается отдельно от других ОРВИ. Заболеваемость риновирусной инфекцией носит отчетливый сезонный характер с пиком в осенне-зимний период и снижением весной. Эпидемии гриппа чаще всего наблюдаются в зимние месяцы.
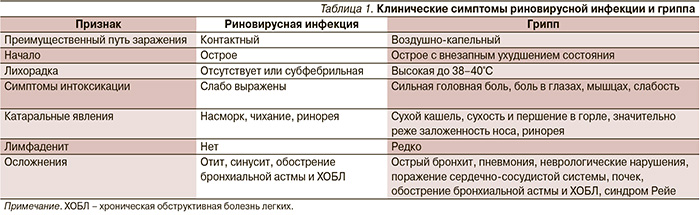
Вариабельность клинических проявлений ОРВИ обусловлена многообразием этиологических агентов данного заболевания. Впрочем, ввиду того факта, что наиболее актуальная сезонная заболеваемость, ассоциированная со значительным числом заболевших, обусловлена либо риновирусной инфекцией, либо вирусами гриппа, целесообразно акцентировать внимание именно на клинических симптомах этих актуальных инфекций. Так, развернутая клиническая картина при поражении риновирусом наблюдается спустя 10–12 часов после заражения. Напротив, при гриппе инкубационный период может достигать 7 дней (в среднем 2 дня). Характерной чертой риновирусной инфекции является поражение эпителия носовой полости (клинически – насморк, чихание, ринорея). Лихорадка чаще всего отсутствует, наблюдается лишь небольшой субфебрилитет. Гриппозная инфекция чаще всего манифестирует с резкого подъема температуры тела до 38–40°С, сопровождающегося ознобом, болями в мышцах, головной болью и выраженной общей слабостью (табл. 1). Вирусы гриппа способны поражать эпителий как верхних, так и нижних дыхательных путей с возможным развитием острого трахеобронхита (клинически проявляется сухим надсадным кашлем), бронхиолита с синдромом обструкции. Для аденовирусной инфекции, нередко обусловливающей вспышки в организованных коллективах, характерно развитие конъюнктивита или поражение слизистой оболочки желудочно-кишечного тракта (гастрит, энтерит).
Общими для всех ОРВИ являются такие симптомы, как общее недомогание, вялость, апатичность, потеря аппетита, головные боли.
Течение риновирусной инфекции, которую, как правило, называют попросту простудой, нетяжелое и кратковременное (5–7 дней). Вирусы же гриппа относятся к наиболее опасным возбудителям, ассоциированным с высокой частотой развития осложнений и в ряде случаев с фатальными исходами заболевания. Средняя продолжительность заболевания составляет 7–10 дней. Тяжесть течения гриппа и развитие осложнений зависят от возраста, иммунного статуса и наличия сопутствующей патологии. Наиболее тяжелые формы заболевания отмечаются у детей, лиц пожилого возраста, а также у людей с хроническими заболеваниями сердечно-сосудистой системы, органов дыхания, нарушениями обмена веществ и функции иммунной системы. Степень тяжести определяется выраженностью симптомов общей интоксикации – гипертермии, неврологических симптомов, геморрагического синдрома и др. В случае легкой формы гриппа температура тела может оставаться нормальной или повышаться до 38°С, симптомы инфекционного токсикоза слабо выражены или отсутствуют. Среднетяжелая степень харак-теризуется повышением температуры тела в пределах 38,5–39,0°С, умеренно выраженным инфекционным токсикозом, слабостью, головной болью. Для тяжелой степени характерны повышение температуры тела до 40,0–40,5°С, головокружение, бред, судороги, галлюцинации, рвота. Гипертоксическая форма сопровождается выраженным гипертермическим, менингоэнцефалитическим и геморрагическим синдромами.
В ряде случаев вирусная инфекция предрасполагает к развитию осложнений, наиболее частые из которых отит, синусит, обострение хронического бронхита/ХОБЛ или бронхиальной астмы. Редким осложнением риновирусной инфекции является пневмония; напротив, при гриппе пневмония развивается у 5–38% пациентов с гриппом А и у 10% – с гриппом В [5]. При тяжелом течении гриппозной инфекции могут наблюдаться неврологические расстройства (фебрильные судороги, токсическая энцефалопатия, вирусный энцефалит, иммунный параинфекционный энцефалит); бактериальный менингит; цереброваскулярные заболевания; психические расстройства. Тяжелым осложнением гриппа является синдром Рейе, который развивается у детей и подростков от 2 до 18 лет. Клиническая картина синдрома Рейе характеризуется появлением неукротимой рвоты, сопровождающейся внезапным изменением психического статуса, чаще всего через 5–6 дней после начала вирусной инфекции и на фоне приема салицилатов (аспирин).
До настоящего времени существует ряд актуальных проблем фармакотерапии ОРВИ: во-первых, эффективное этиотропное лечение по большому счету возможно только при гриппозной инфекции; во-вторых, многообразие клинических проявлений ОРВИ (гипертермия, головная боль, общая слабость, ринорея, кашель и др.) справедливо требует одновременного назначения нескольких лекарственных средств из разных фармакологических групп.
И наконец, сложности в разграничении вирусной и бактериальной инфекций приводят к неоправданно широкому применению антибактериальных препаратов, что, очевидно, сопровождается ростом антибиотикорезистентных штаммов микроорганизмов.
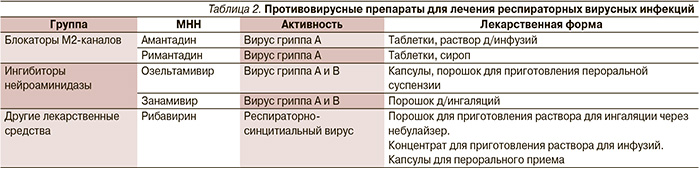
К числу средств, обладающих прямым действием на вирус гриппа, относят блокаторы М2-каналов (римантадин, амантадин) и ингибиторы нейроминидазы (осельтамивир и занамивир) – табл. 2 [6–7]. Применение римантадина в настоящее время ограничено ввиду глобальной резистентности. Назначение специфической противогриппозной терапии (осельтамивир, занамивир) наиболее целесообразно в случае вероятного развития гриппозной инфекции в первые двое суток от появления симптомов заболевания. Применение осельтамивира и занамивира наиболее рекомендовано пожилым пациентам при наличии факторов риска развития бактериальных осложнений (сахарный диабет, сердечная недостаточность, иммуносупрессии, ХОБЛ, заболевания печени и почек); а также в случае предполагаемого инфицирования вирусом H5N1 («птичий» грипп) и вирусом H1N1 («свиной» грипп).
Антибактериальная терапия при ОРВИ является наиболее распространенной ошибкой в реальной клинической практике. Несмотря на то что антибиотики не активны в отношении вирусной инфекции, врачи широко назначают их, предполагая, что их прием минимизирует риск развития их бактериальных осложнений. Стоит отметить, что такая практика не имеет какой-либо доказательной базы, а приводит лишь к значительному увеличению затрат на медицинскую помощь и повышает вероятность развития побочных эффектов. Показанием к назначению антибактериальной терапии является развитие бактериальных осложнений вирусной инфекции (пневмония, острый бактериальный синусит, острый средний отит).
Наиболее грозным осложнением гриппа является пневмония, чаще всего развивающаяся у пожилых пациентов, у лиц, страдающих серьезной сопутствующей патологией (сахарный диабет, сердечно-сосудистые и хронические легочные заболевания, почечная недостаточность, иммуносупрессии), лиц из организованных коллективов (военнослужащие).
В этиологии постгриппозной пневмонии основное значение имеют Staphylococcus aureus, Streptococcus pneumoniae и Haemophilus influenzae. К числу антибиотиков, рекомендуемых к применению при пневмонии, развившейся на фоне вирусной инфекции, относят «защищенные» аминопенициллины, цефалоспорины III поколения, «респираторные» фторхинолоны, цефтаролин [8–9]. В случае стафилококковой этиологии пневмонии препаратами выбора служат цефтаролин, ванкомицин либо линезолид. Антибактериальной терапии должно сопутствовать лечение противовирусными препаратами (ингибиторы нейроминидазы).
Симптоматическая терапия ОРВИ предполагает использование препаратов различного действия – анальгетики-антипиретики, противокашлевые средства, деконгестанты и пр. – табл. 3.
Для купирования лихорадки наиболее безопасными и рекомендуемыми препаратами являются парацетамол и ибупрофен. Данные препараты лишены ряда побочных эффектов, свойственных другим нестероидным противовоспалительным средствам – НПВС (эрозивно-язвенные поражения желудочно-кишечного тракта, бронхоспазм, нарушение состава периферической крови и пр.). Однако появление в последние годы свидетельств гепатотоксического действия парацетамола, особенно у лиц, систематически принимающих алкоголь, послужило рекомендацией к снижению дозы препарата до 1,0–1,5 г/сут. Применение ацетилсалициловой кислоты (аспирин) пациентами младше 18 лет должно быть исключено с целью минимизации риска развития синдрома Рейе. Применение селективных НПВС в рамках лечения ОРВИ также не рекомендовано.
С целью устранения назальной блокады и ринореи применяются сосудосуживающие средства – деконгестанты. К местным деконгестантам относятся нафазолина нитрат, ксилометазолин, оксиметазолин [10]. По продолжительности сосудосуживающего действия наиболее эффективен оксиметазолин (до 12 часов), несколько короче эффект у ксилометазолина (8–10 часов), для нафазолина и других представителей данной группы (тетризолин и инданазолин) характерен самый непродолжительный эффект (не более 4–6 часов). Среди всех местных деконгестантов оксиметазолин – один из самых безопасных; напротив, препараты короткого действия характеризуются наибольшим токсическим действием на клетки реснитчатого эпителия слизистой оболочки носа. Все топические деконгестанты нельзя использовать более 5 дней из-за опасности развития медикаментозного ринита, для препаратов короткого действия оптимален срок лечения до 3 дней. При длительном и бесконтрольном использовании возможно развитие атрофии слизистой оболочки носа.
Из системных деконгестантов в клинической практике применяется фенилэфрин, входящий в состав ряда комбинированных препаратов. Следует иметь в виду, что фенилэфрин в дозах 40–60 мг способен вызывать повышение артериального давления, что требует осторожности при его назначении пациентам с артериальной гипертензией, возможно развитие возбуждения, беспокойства, раздражительности, головокружения, головной боли и бессонницы. Как правило, в одной дозе комбинированного средства содержится 10 мг фениэфрина (исключение составляет Инфлюнет®, в рецептуре которого 5 мг фенилэфрина), однако при неоднократном приеме препарата в течение суток стоит помнить о возможности развития серьезных побочных эффектов. В педиатрической практике фенилэфрин может применяться только у детей старше 12 лет.
Для купирования насморка также используются антигистаминные препараты I поколения, обусловливающие свой эффект за счет побочного антихолинергического действия.
К недостаткам препаратов данной группы относят выраженный седативный эффект, что не позволяет использовать их социально активным пациентам (в числе противопоказаний – недопустимость вождения автомобиля и выполнение работ, требующих концентрации внимания). И наконец, в ряде исследований было показано, что применение антигистаминных препаратов для облегчения симптомов простуды эквивалентно плацебо, но при этом сопровождается значимым седативным эффектом [11]. В связи с этим антигистаминные препараты I поколения целесообразно рекомендовать только для приема на ночь. Применение интраназальных глюкокортикостероидов при ОРВИ не рекомендовано [12].

Для лечения кашля, возникшего на фоне ОРВИ, нецелесообразно в остром периоде применять противокашлевые препараты центрального и периферического действий (кодеинсодержащие средства, декстрометорфан, либексин). Муколитики (ацетилцистеин, амброксол) показаны только при кашле с отхождением вязкой мокроты. Наиболее физиологичным методом лечения кашля при ОРВИ является частое питье теплых растворов. С целью уменьшения сухости, болезненности в горле наиболее эффективно полоскание теплыми растворами. Получившие огромную популярность средства в виде леденцов, пастилок, содержащих чаще всего местный анестетик (2,4-дихлорбензил алкоголь, амилметакрезол) и различные растительные добавки, позволяют уменьшать болезненные проявления и оказывают антисептическое действие. В случае длительно сохраняющегося кашля после перенесенной ОРВИ (>3 недель), т.н. постинфекционного кашеля, возможно применение ипратропия бромида в виде ингаляций.
Удобной альтернативной для больного ОРВИ при наличии нескольких симптомов заболевания является применение комбинированных препаратов [13–15]. Возможность одновременно воздействовать на несколько симптомов вирусной инфекции обеспечивает чрезвычайную популярность данных лекарственных средств. Помимо всего прочего, комбинированные препараты обладают более низкой стоимостью, чем набор различных монокомпонентных лекарств. Рецептура комбинированных препаратов стандартная и, как правило, содержит жаропонижающий компонент – НПВС, системный деконгестант, антигистаминные препараты, аскорбиновую кислоту. В рецептуру некоторых средств включают противокашлевые средства, однако, на наш взгляд, такая комбинация выглядит нецелесообразной. При выборе комбинированного средства необходимо использовать три основных правила:
- каждый активный ингредиент должен присутствовать в эффективной и безопасной концентрации;
- препарат должен использоваться только при наличии нескольких симптомов одновременно;
- выбор препарата основывается на соответствии конкретных симптомов инфекции наличию активных веществ в его составе.
С учетом современных требований к безопасной разовой и суточной дозировке парацетамола (1,0–1,5 г/сут), фенилэфрина (40–60 мг/сут), что повышает риск развития побочных эффектов, оптимальной рецептурой обладает комбинированный препарат Инфлюнет®, в состав которого входят парацетамол (350 мг), аскорбиновая кислота (300 мг), янтарная кислота (120 мг), рутозид (20 мг), фенилэфрина гидрохлорид (5 мг).
Инновационным моментом, реализованным в препарате Инфлюнет®, является наличие в рецептуре мощного антиоксидантного комплекса, препятствующего образованию свободных радикалов и оказывающего стабилизирующее действие на проницаемость сосудистой стенки. Входящая в состав янтарная кислота усиливает биохимические и физиологические восстановительные процессы, обладает иммуномодулирующим действием, способствует активизации энергетических процессов, помогает нормализовать проницаемость клеточных мембран [16]. В сочетании с лекарственными средствами янтарная кислота может усиливать их действие и одновременно уменьшать токсические эффекты.
Янтарная кислота совместно с аскорбиновой кислотой оказывают оптимизирующее влияние на метаболические процессы, что позволяет снижать дозировки парацетамола и фенилэфрина без потери их эффективности. Это означает, что риск развития потенциальных побочных эффектов также существенно снижается.
При применении в рекомендуемых дозах Инфлюнет® хорошо переносится, а побочные явления развиваются крайне редко [16].



