Введение
В нашем первом обзоре сведений о кожных проявлениях новой коронавирусной инфекции (COVID-19) [1] были приведены следующие цифры: на 10.07.2020 в мире насчитывалось немногим более 12 млн заболевших этой инфекцией. Менее чем за год это число было превышено более чем в 13 раз: к середине мая 2021 г. зарегистрировано уже порядка 160 млн заболевших. Очевидно, что по мере распространения новой коронавирусной инфекции (КВИ) накапливаются и уточняются сведения о ее клинических, в т.ч. дерматологических, проявлениях. По сведениям, представленным интернациональной группой ученых [2], COVID-19 может приводить к развитию более 50 отдаленных эффектов, среди которых дерматологические не являются наиболее часто встречающимися и тяжелыми по вызываемым последствиям, за исключением выпадения волос, регистрируемого не менее чем у 25% пациентов, перенесших КВИ [2]. Поражения кожи отмечаются чаще всего в острый период болезни при тяжелом варианте ее течения и требуют особого внимания с учетом не до конца еще понятного патогенеза течения новой КВИ и отсутствия в настоящее время окончательных протоколов лечения.
Дополнительные сведения о клинической картине кожных сыпей при COVID-19
По мере развития пандемии увеличивается число наблюдений кожных проявлений COVID-19 и уточняются клинические варианты сыпей. Полученные новые данные подтверждают, что наиболее часто встречающимися вариантами кожных сыпей, ассоциирующимися с новой КВИ, являются различные проявления кожных васкулитов, акроишемические очаги поражения кожи, а также везикулезные и уртикарные высыпания.
Casas С. Galván et al. (2020) [3] представили данные общенационального исследования, проведенного в апреле 2020 г. во время пика эпидемии в Испании.
В группе из 375 больных КВИ с кожными проявлениями были выявлены следующие клинические варианты поражений кожи:
1. Пятнисто-папулезные высыпания (47% случаев). Имеют клиническое сходство с розовым лишаем Жибера, нередко располагаются перифолликулярно. Иногда также отмечается пурпура в виде точечных или распространенных высыпаний.
В нескольких случаях наблюдались инфильтрированные папулы на конечностях, в основном на тыльной стороне рук, напоминающие многоформную экссудативную эритему.
2. Дистально расположенные на верхних и нижних конечностях, чаще асимметрично, участки отека и эритемы с отдельными пузырьками или пустулами на поверхности (19% случаев); иногда могут сопровождаться наличием петехий и напоминают обморожение.
3. Крапивница: в 19% случаев высыпания были представлены волдырями на ладонях.
4. Везикулезные высыпания (9%), состоящие из небольших мономорфных пузырьков с геморрагическим содержимым; располагаются на коже туловища и конечностей, на фоне течения заболевания могут распространяться дальше по кожному покрову или увеличиваться в размерах.
5. У 6% пациентов отмечены поражения кожи вследствие окклюзии микрососудов различной степени выраженности – от ливедо до некротических изменений.
Отмечено, что везикулезные высыпания появлялись на коже больных новой КВИ на ранних стадиях заболевания (в 15% случаев ранее других симптомов), псевдообморожения – на поздних этапах развития COVID-19 (в 59% случаев после появления других симптомов), в то время как остальные виды кожных высыпаний, как правило, появлялись одновременно с другими симптомами КВИ.
А. Reymundo et al. (2020) [4] провели анализ клинических и гистологических данных 7 пациентов с COVID-19 в возрасте от 57 до 82 лет с пятнисто-папулезными высыпаниями и отметили развитие пневмонии до появления кожных симптомов, выявление высыпаний через 7–18 дней после начала терапии; при проведении гистологического исследования наблюдался умеренный поверхностный периваскулярный лимфоцитарный инфильтрат.
С. Guarneri et al. (2020) [5] описали акроишемические поражения с локализацией на тыльной поверхности стоп у подростков с подтвержденным диагнозом КВИ; высыпания бесследно регрессировали в сроки от 7 до 20 дней. М. Hughes et al. (2020) [6], характеризуя «обморожения» при КВИ, отметили более молодой возраст пациентов, позднее относительно дебюта заболевания возникновение высыпаний и в целом связь с менее тяжелым его течением. Данные высыпания в 32% случаев не были заметно болезненными, а у 30% больных не сопровождались также и зудом. А. Kerber et al. (2020) [7] предложили рассматривать кожные псевдообморожения как отсроченные проявления КВИ.
В. Pérez-Suárez et al. (2020) [8], обобщив данные о кожных проявлениях, ассоциированных с COVID-19 в подтвержденных методом ПЦР-диагностики случаях новой КВИ в регионе Мурсия (Испания) на пике эпидемии в апреле 2020 г. отметили высокую частоту встречаемости крапивницы (у 25% больных).
L. Ordieres-Ortega et al. (2020) [9] описали случай атипичного течения узловатой эритемы у больной КВИ. Компьютерная томография узла в подкожно-жировой клетчатке выявила гетерогенную ткань низкой плотности с плохо очерченными границами. Биопсия этой области выявила жировую ткань с признаками панникулита. Также имелись небольшие ненекротические гранулемы, разделенные по центру радиальными щелями.
Обобщены особенности течения многоформной экссудативной эритемы у детей с COVID-19: отмечено, что у них отсутствовали другие извеcтные триггеры кожного процесса при данном заболевании; общие симптомы были минимальными или вообще отсутствовали; при гистологическом исследовании выявлены глубокий периваскулярный и периэккринный инфильтраты, отсутствие некроза кератиноцитов; иммуногистохимические исследования на SARS-CoV/SARS-CoV-2 выявили наличие гранул в клетках эндотелия и эпителиальных клетках эккринных потовых желез. Воспалительный инфильтрат в основном состоял из CD3+ Т-лимфоцитов со смесью популяций CD4+ и CD8+ (с преобладанием CD4+). Присутствовали рассеянно расположенные В-клетки (CD20+ и CD79a+), а также небольшое количество CD30+-клеток [10].
В публикации из Великобритании описана группа из более чем десятка детей, страдавших мультисистемным воспалительным заболеванием с признаками синдрома токсического шока и болезни Кавасаки атипичного течения. Кавасаки-подобные признаки этого «воспалительного синдрома, связанного с SARS-CoV-2», включают эритематозную сыпь, конъюнктивит и глоссит с высокой температурой, болью в животе и желудочно-кишечными симптомами, а также перикардит. Некоторые из этих детей имели положительный результат теста на SARS-CoV-2 или серологические доказательства предшествующей инфекции SARS-CoV-2 [11].
V. Piccolo et al. (2020) [12] описывают наблюдения итальянскими педиатрами случаев высыпаний, подобных озноблениям, у детей на пике эпидемии. Клинические проявления характеризовались внезапным началом, были представлены слегка болезненными или зудящими фиолетовыми бляшками и узелками, иногда буллезными высыпаниями, на пальцах верхних и нижних конечностей. Большинство детей чувствовали себя хорошо или недавно перенесли легкую лихорадку и/или респираторные и желудочно-кишечные симптомы; однако достоверные прямые или косвенные контакты с заболевшими COVID-19 были при этом зарегистрированы только в нескольких случаях.
Предложена оценка диагностических признаков кожных проявлений новой КВИ как прогностического критерия течения заболевания [13]. Высыпания на коже обычно ассоциируются с вирусными инфекциями; считается, что они служат проявлением реакции гиперчувствительности к вирусным нуклеотидам. Морбилиформные высыпания, пятна пурпуры, петехиальная сыпь, крапивница и везикулы, похожие на проявления ветряной оспы, описаны в нескольких статьях как экзантемы, связанные с COVID-19. Однако ни один из зарегистрированных случаев пока не выявил корреляции между наличием экзантем и тяжестью заболевания. Кожные проявления, связанные с васкулопатией («обморожения», васкулиты, сетчатое ливедо, сетчатая пурпура, акроцианоз и сухая гангрена), могут иметь прогностическую ценность, указывая на серьезные осложнения, вызванные COVID-19. Раннее обнаружение кожных признаков, связанных с тяжелым вариантом заболевания, имеет решающее значение для оптимизации комплексного лечения пациентов.
Дерматологические проблемы больных COVID-19 на фоне проведения медикаментозного лечения
Кожные реакции на прием лекарств могут возникать через несколько часов или дней после начала лечения. Так, Т. Sakaida et al. (2020) [14] указывают на возможность развития распространенной эритемы и эрозий в полости рта в латентный период COVID-19 до появления типичных проявлений КВИ в виде повышения температуры и поражения легких. Высыпания появились на фоне терапии нестероидными противовоспалительными средствами и антибиотиками после стоматологических манипуляций. Несколько пациентов самостоятельно сообщили о лекарственной гиперчувствительности (11,4%) и крапивнице (1,4%).
Противомалярийные препараты гидроксихлорохин и хлорохин были разрешены Управлением по контролю за продуктами и лекарствами США для лечения COVID-19, но это разрешение было аннулировано в июне 2020 г. [15]. У 11,5% пациентов, принимавших эти препараты, отмечено появление кожных сыпей, в т.ч. тех, которые могут быть ошибочно приняты за кожные проявления SARS-CoV-2. Авторы также сообщают о новом варианте лечения COVID-19 в виде комбинации пероральных антиретровирусных препаратов лопинавир/ритонавир. При их использовании в качестве терапии ВИЧ-инфекции у 5% взрослых пациентов после начала лечения отмечено появление пятнисто-папулезной зудящей сыпи, «обычно хорошо переносимой», хотя были также сообщения о развитии синдрома Стивенса–Джонсона. Очаговая алопеция входит в число других побочных эффектов этой комбинации препаратов.
Ремдесивир также был разрешен в качестве средства неотложной терапии COVID-19; немногочисленные доступные данные позволяют предположить, что кожные сыпи на фоне его применения встречаются нечасто. В недавнем исследовании 53 пациентов, получавших ремдесивир в течение 10 дней, отмечено появление сыпи примерно у 8% пациентов, однако исследователи не сообщают о морфологии, локализации или сроках появления высыпаний, что могло бы помочь клиницистам дифференцировать сыпи, появившиеся на фоне лечения ремдесивиром, от кожных проявлений COVID-19.
Другие возможные способы лечения осложнений COVID-19 включают назначение цитостатического средства иматиниб, иммуносупрессоров тоцилизумаб и анакинра, иммуноглобулинов, кортикостероидов, колхицина и низкомолекулярных гепаринов; эти препараты потенциально могут вызывать кожные реакции, однако данные о кожных проявлениях, связанных с COVID-19, ограниченны [15].
А.М. Rosell-Díaz et al. (2020) [16] описали появление зудящей папулезной сыпи в сочетании с эозинофилией в качестве осложнения терапии новой КВИ через 20 дней после начала терапии в группе пожилых пациентов, причем 50% больных эта сыпь потребовала назначения системных кортикостероидов.
Особенности дерматологических проявлений постковидного синдрома
С учетом достаточно длительного течения пандемии последствия перенесенной КВИ COVID-19 изучены достаточно хорошо и они представляются иногда не менее тяжелыми, чем острая фаза заболевания. На основе анализа данных о почти 48 тыс. пациентов, перенесших COVID-19, выделено около 50 осложнений, которые встречаются у не менее 80% людей, переболевших COVID-19 [2]. Было выделено пять наиболее ярко выраженных проявлений постковидного синдрома (или «длинного COVID»), среди которых развитие алопеции занимает «почетное» четвертое место – оно зафиксировано не менее чем у 25% пациентов.
Эти данные подтверждаются нашими собственными наблюдениями случаев реактивной диффузной алопеции, развившейся после перенесенного COVID-19 27 пациентками, обратившимися на трихологический прием с августа 2020 по март 2021 г. с жалобами на интенсивное выпадение волос, возникшее через 1,5–2 месяца после перенесенной КВИ. Одиннадцать из них были ранее госпитализированы в стационары Нижнего Новгорода с двусторонними пневмониями, вызванными новой КВИ, 16 получали амбулаторное лечение. Протоколы лечения коронавирусной пневмонии включали такие препараты, как азитромицин, цефтриаксон, цефотаксим, ципрофлоксацин, гриппферон, авифавир, коронавир, арбидол, гидроксихлорохин, гепарин, клексан, дексаметазон, парацетамол, амброксол; одна пациентка получала биологический препарат олокизумаб. Всем пациенткам была проведена трихоскопия, выявившая отсутствие симптоматики андрогенетической алопеции. При лабораторном исследовании у одной пациентки была вявлена железодефицитная анемия.
В течение 3 месяцев пациенткам проводилось лечение шампунем «Анафаз» и витаминно-минеральным комплексом «Анакапс Реактив» по 1 капсуле в сутки (пр-ва Ducray, Франция), а также аппликацией на корни волос пептидного лосьона «Селенцин» (пр-ва Алкой, Россия) 1–2 раза в сутки. В результате лечения у 80% больных отмечена положительная динамика в течение 3 месяцев от начала лечения, остальные в настоящее время продолжают лечение. Отмечено уменьшение выпадения волос, при трихоскопии у всех обследованных больных отмечалось увеличение плотности волос.
Дальнейшее накопление клинических данных о разнообразных дерматологических проявлениях новой КВИ COVID-19, а также постковидного синдрома позволит оптимизировать лечебную тактику в условиях пандемии.
Косвенные дерматологические проблемы пандемии COVID-19 у пациентов и медицинского персонала
Еще одним дерматологическим аспектом пандемии является возникновение язвенных поражений кожи лица у пациентов с COVID-19 из-за положения лежа на животе и при искусственной вентиляции легких.
В этих случаях хорошо зарекомендовало себя использование повязок на основе коллагеназы для растворения фибринозного компонента и корок, а также раневых покрытий на основе пенополиуретана для адсорбции отделяемого и защиты раны [17].
В условиях пандемии вирусной инфекции особые требования предъявляются к чистоте окружающих человека поверхностей, ношению средств индивидуальной защиты (СИЗ) и к санитарной обработке рук медицинского персонала. Однако соблюдение всех этих необходимых мер защиты также может вызывать возникновение сопутствующих дерматологических проблем.
Активное применение моющих средств и антисептиков для гигиены рук – важный фактор в контроле над распространением КВИ. Однако дерматологи неоднократно акцентировали внимание медицинского сообщества на увеличении частоты обращений по поводу простого контактного дерматита, экзематозных высыпаний на коже кистей, напрямую связанных с частым мытьем и многократной обработкой антисептиками [18–20].
Важную роль в предотвращении распространения COVID-19 имеет гигиена ногтевых пластинок, которые могут служить резервуаром для аккумулирования различных вирусов. Поскольку показано, что вирус SARS-CoV-2 сохраняет жизнеспособность на различных поверхностях в течение длительного времени [21], вероятно, он может сохранять жизнеспособность на ногтевой пластинке и подногтевом пространстве. Длинные ногти также обеспечивают высокую вероятность неэффективной обработки рук. Поэтому в условиях эпидемии настоятельно рекомендуются короткие ногти и подчеркивается необходимость очищения свободного ногтевого края как компонента ритуала правильного мытья рук. Гелевое покрытие ногтевых пластинок может содержать массу патогенных микроорганизмов. Поврежденный лак также следует немедленно удалять с ногтей, тогда как неповрежденный лак вполне приемлем, т.к. скорее всего не способствует распространению патогенов. Искусственные ногти включают широкий спектр материалов, которые прикрепляются к биологической ногтевой пластине, в т.ч. акрил. Большинство исследований подтверждают наличие массы и разнообразия микробов в искусственных ногтях по сравнению с чистыми натуральными ногтями. Мелкие трещины и отрыв искусственного ногтя от натуральной ногтевой пластины благоприятствуют микробной инвазии даже при правильном мытье рук.
Поэтому в условиях продолжающейся пандемии медицинским работникам и их пациентам рекомендуется воздерживаться от использования искусственных ногтей для предотвращения инфицирования SARS-CoV-2 [22].
R. Bhatia et al. (2020) [23] приводят следующую статистику частоты ятрогенных дерматитов в период пандемии новой КВИ COVID-19: большинство медицинских работников в качестве побочных эффектов от ношения СИЗ испытывали чувство сухости и/или стянутости кожи (70,3%), а также отмечали шелушение (62,2%), обычно возникавшее на коже переносицы (83,1%). Повреждения кожи чаще встречались среди медработников, носивших маски или респираторы более 6 часов в день. Пятая часть пациентов сообщают о невыходе на работу из-за развития дерматита. Защитные очки считаются наиболее частым (51,9%) виновником побочных эффектов СИЗ. Плотное ношение маски для лица и головного убора в течение длительного времени зачастую приводит к развитию простого контактного и аллергического дерматитов, крапивнице, ссадинам и к обострению уже существующих дерматозов.
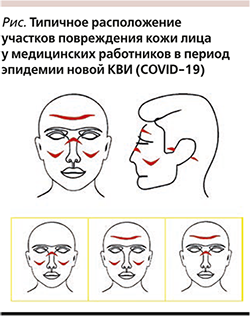 A.P. Kannangara (2020) [24] предложил использовать систему балльной оценки повреждений кожи медицинского персонала, работающего в «красной зоне» (см. рисунок). Типичными проявлениями профессионального повреждения кожи медицинских работников являются эритема, глубокие вдавливания и изъязвления кожи лба, переносицы, обеих щек, обеих заушных зон в связи с длительным использованием СИЗ.
A.P. Kannangara (2020) [24] предложил использовать систему балльной оценки повреждений кожи медицинского персонала, работающего в «красной зоне» (см. рисунок). Типичными проявлениями профессионального повреждения кожи медицинских работников являются эритема, глубокие вдавливания и изъязвления кожи лба, переносицы, обеих щек, обеих заушных зон в связи с длительным использованием СИЗ.
Таким образом, дерматологические аспекты пандемии COVID-19 не ограничиваются необходимостью учитывать при лечении кожные сыпи, ассоциированные непосредственно с инфекцией; многократное применение антисептиков и использование СИЗ также провоцируют множественные косвенные дерматологические проблемы.
Нюансы оказания дерматологической помощи и обучения дерматологов, привнесенные пандемией
Организационные изменения заключались в первую очередь в отмене большинства плановых дерматохирургических вмешательств, прекращении работы учреждений эстетической медицины, а также в широком внедрении теледерматологии.
В сообщении Ü. Türsen et al. (2020) [25] тщательно проанализирована возможность проведения косметологических процедур в дерматологии и трихологии в период пандемии COVID-19. Отмечено, что практически все виды высокоинтенсивных аппаратов деструктивного воздействия на кожу оснащены наконечниками и зондами из нержавеющей стали, золота или пластика, что несет риск вирусного заражения, поэтому процедуры с использованием такой аппаратуры целесообразно отложить до окончания пандемии. В арсенале дерматологов на это время остаются более безопасные с точки зрения эпиднастороженности процедуры эстетической дерматологии: поверхностные химические пилинги, инъекции препаратов ботулотоксина, плазмо- и мезотерапия.
Очевидно, что вся дерматологическая помощь, оказываемая непосредственно в медицинских учреждениях, не может быть «поставлена на паузу» на время пандемии, тем более что перспективы ее окончания до сих пор остаются неясными. Так, M. Veness (2020) [26] подчеркивает необходимость совершенствования деструктивной терапии немеланомного рака кожи пожилых пациентов в условиях самоизоляции в период пандемии с использованием гипофракционированной лучевой терапии. Другие исследователи отмечают необходимость проведения определенных физиотерапевтических процедур, в частности лазеротерапии, проявлений ВПЧ-инфекции у ВИЧ-инфицированных пациентов. Обращается внимание на необходимость улучшения качества и соблюдения стандартов безопасности (площадь рабочих помещений, их частая вентиляция, наличие у персонала одноразовых халатов, респираторов, масок, перчаток и т. п.) для снижения потенциальной опасности инфицирования во время пандемии COVID-19 [27].
J.E. Murase et al. (2020) [28] проанализировали меры предосторожности и рекомендации по предотвращению распространения КВИ; описано введение в практику виртуальных групп поддержки для пациентов с хроническими дерматозами во время пандемии COVID-19.
Что касается высшего медицинского образования, перевод его на дистанционный формат не всегда приемлем для студентов-медиков. Однако для дерматологов в первую очередь важна визуализация поражений кожи, что дает им некоторое преимущество перед другими медицинскими специальностями в условиях дистанционного обучения. Также G. Khullar и M. Chandra (2020) [29] в образовательных целях предлагают широко внедрять виртуальную дерматогистологию в формате дистанционного обсуждения цифровых изображений микропрепаратов кожи, представленных на многих онлайн-ресурсах. Исследователи обращают внимание на отсутствие в публикациях о кожных проявлениях COVID-19 изображений цветной кожи, в то время как в США, например, доля населения с темной кожей составляет 13,4% и на этих людей приходится порядка 30% случаев заболевания COVID‐19 [30]. Недостаточность изображений кожных проявлений COVID-19 у пациентов с более темной, чем европеоидная, кожей представляется проблемой, способной затруднить идентификацию COVID-19 как для дерматологов, так и для врачей других специальностей. Следовательно, сейчас дерматологам следует уделить приоритетное внимание выявлению и описанию кожных проявлений COVID-19 у темнокожих пациентов с целью сделать результаты этих наблюдений доступными для широкой медицинской общественности.
Заключение
Пандемия новой КВИ COVID-19, начавшаяся в 2019 г., к сожалению, еще далека от завершения. По мере накопления клинических знаний об особенностях течения инфекционного процесса у разных категорий пациентов уточняются терапевтические подходы к коррекции патологических изменений внутренних органов, вызванных COVID-19, в т.ч. протоколы лечения поражений кожи как в период активного течения болезни, так и в рамках постковидного синдрома. Длительность течения пандемии и огромное количество заболевших по всему миру также диктуют необходимость учитывать некоторые косвенные дерматологические проблемы, возникающие не только у пациентов, но и у медицинского персонала, например, вследствие активного использования антисептиков и длительного ношения СИЗ. Очевидно также, что в период пандемии система оказания дерматологической помощи требует некоторых революционных преобразований, равно как и система обучения врачей-дерматологов и студентов медицинских вузов, изучающих курс кожных болезней.



