Введение
По данным ВОЗ, заболевания органов дыхания – одна из наиболее часто встречающихся форм патологии, занимая до 60% в структуре заболеваемости населения планеты [1]. Слизистая оболочка носоглотки, непосредственно контактирующая с разнообразными объектами окружающей среды, является одним из самых уязвимых мест как для инфекционного, так и для неинфекционного поражения.
По характеру течения выделяют две основные формы заболевания: острую и хроническую. Классификация назофарингита по степени тяжести возможна в зависимости от уровня температуры и степени выраженности общих неспецифических симптомов.
Острый назофарингит
Острый назофарингит (ОНФ; J00 по МКБ-10) у детей представляет одну из форм острой респираторной вирусной инфекции (ОРВИ) [2]. К настоящему времени описано более 200 вирусов – возбудителей ОРВИ [3]. Наиболее частые причины заболевания – это риновирусы, менее частые – корона-, адено-, миксо- и парамиксовирусы. Относительно редко у взрослых (у детей значительно чаще) возбудителями ОРВИ становятся респираторно-синцитиальный вирус (РСВ), вирусы Коксаки и ECHO, представители семейства Herpesviridae [4]. На рисунке приведена частота выделения различных респираторных вирусов при ОРВИ у детей [6].
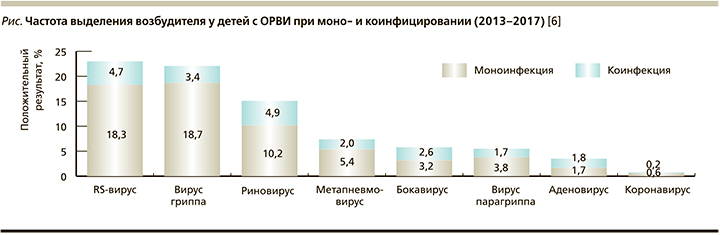
ОНФ (насморк) ежегодно поражает практически каждого жителя России независимо от возраста [3]. Это связано как с высокой контагиозностью возбудителей, так и с разнообразностью их видового состава (вирусы парагриппа, гриппа, адено-, рино-, энтеровирусы и т.д.). Особую проблему представляет непрерывное новое штаммо- и видообразование, обусловленное генетической лабильностью многих возбудителей [3]. Способствовать хронизации процесса, затяжному и/или осложненному течению ОНФ могут представители семейства Herpesviridae [4]. Одновременное коинфицирование несколькими возбудителями приводит к более тяжелому течению ОНФ (см. рисунок).
Несмотря на то, что в качестве приоритетных возбудителей назофарингитов рассматриваются различные вирусные агенты, бактериальная флора может быть первичной причиной заболевания, а также осложнять течение вирусной инфекции. В качестве наиболее частых бактериальных агентов – возбудителей назофарингитов рассматриваются Streptococcus pneumoniae, Streptococcus pyogenes, Haemophilus influenzaе и Moraxella catarrhalis [4].
У детей раннего возраста стрептококковый ОНФ ассоциируется с высокой лихорадкой, интоксикацией, выраженной ринореей, шейным лимфаденитом [7]. Бактериальные осложнения при попадании инородного тела могут быть также вызваны микроорганизмами Prevotella, Fusobacterium, Peptostreptococcus, с активностью которых связаны менее выраженные симптомы [7].
Вирусное инфицирование при ОРВИ может «прокладывать путь» для последующей бактериальной инфекции [8]. По нашим данным, патогенная микрофлора у дошкольников с рецидивирующим течением назофарингита в значимом титре выделялось в 6,3% случаев (22/352) [5], при этом назначение антибактериальной терапии сопровождалось положительной динамикой. Анатомо-морфологические особенности носоглотки, длительное воздействие экзогенных факторов (сухой горячий воздух, пыль и т.д.), злоупотребление деконгестантами, аллергические заболевания, дефицит витамина А, различные соматические заболевания, нарушения микробного гомеостаза и т.д. [8] могут способствовать хронизации процесса, часто с активацией оппортунистической флоры.
Инкубационный период большинства ОРВИ составляет 2–7 дней. Максимальное выделение вируса происходит на 3-и сутки после заражения (этот период характеризуется и наиболее выраженными симптомами), резко снижается к 5-му дню заболевания (появление вирусспецифических IgM), хотя у некоторых больных его неинтенсивное выделение может сохраняться в течение 2 недель (до достижения титра вирусспецифических IgG, достаточного для элиминации возбудителя) [2].
Ведущим симптомокомплексом при ОРВИ является катаральное воспаление дыхательных путей. При этом развитие симптомов – не столько следствие повреждающего действия возбудителя на эпителиальные клетки, сколько результат их десквамации и реакции иммунной системы, прежде всего факторов врожденного иммунитета. Синтез провоспалительных цитокинов (интерлейкины-1, -6, -8 и др.) ответствен за развитие пирогенной реакции при инфекционных болезнях, индукцию системной и локальной воспалительной реакции, при этом показана прямая связь между уровнем секретируемых цитокинов и тяжестью симптомов [9]. Увеличение назальной секреции при ОРВИ связано с повышением проницаемости сосудов и гиперсекрецией слизи, а помутнение назального секрета и возможное появление ее желтоватого или зеленоватого оттенка – с миграцией активированных лейкоцитов в очаг реакции. Данные симптомы не обязательно свидетельствуют о присоединении бактериальной флоры и необходимости назначения антибиотиков [2]. Несмотря на участие иммунных механизмов в развитии клинических симптомов ОРВИ, их следует рассматривать в качестве патогенетического, но не патогенного фактора и стремиться обеспечить нормальное функционирование иммунной системы при заболевании.
Несмотря на сходство клинических проявлений ОРВИ различной этиологии, существуют особенности клинического течения гриппа, РСВ-инфекции и др. Начало заболевания острое или подострое, при гриппе – с резким внезапным ухудшением состояния; лихорадка при гриппе и аденовирусной инфекции высокая, длительная, при РСВ-инфекции может отсутствовать вообще; симптомы интоксикации в наибольшей степени выражены при гриппе, несколько менее – при адено- и РСВ-инфекции, при наиболее частой – риновирусной – могут отсутствовать вообще; напротив, назальные симптомы максимально выражены в последнем случае, а также при аденовирусной этиологии заболевания; при гриппе, парагриппе и РСВ-инфекции доминирует сухой кашель (с бронхообструктивным компонентом или без него); лимфаденит характерен только для ОРВИ аденовирусной этиологии [10].
Осложнения ОНФ развиваются редко и, как правило, связаны с бактериальной флорой. Они наблюдаются у 1–5% детей с ОРВИ и обычно имеют место уже на 1–2-й день заболевания; в дальнейшем возможно присоединение суперинфекции [2, 11]. В отношении наличия бактериальной инфекции должны настораживать сохранение фебрильной температуры более 3 дней в отсутствие гриппа и аденовирусной инфекции, сохранение заложенности носа более 1–14 дней, появление болей в области лица, болезненные «щелчки» в области уха у маленьких детей и чувство заложенности у более старших; не следует также забывать о возможности развития пневмонии, в т.ч. «немой» [11].
Основной причиной хронического ринофарингита (ХНФ), как и ОНФ, служат респираторные вирусы, однако местная иммунокомпрометация, лежащая в основе хронизации процесса, способствует более частой активации оппортунистических инфекций и/или присоединению бактериальной флоры.
Несмотря на то что представители семейства Herpersviridae рассматриваются как редкие возбудители ринофарингитов, по нашим данным [5], у 121 из 352 детей дошкольного возраста с рецидивирующими симптомами ринофарингита диагностировано моноинфицирование цитомегаловирусом (64/121; 52,9%), вирусом Эпштейна–Барр (38/121; 31,4%), вирусом простого герпеса (10/121; 12,0%) и вирусом герпеса 6-го типа (5/121; 4,1%) с наличием IgG к данным возбудителям, у 14 из 352 детей определены маркеры ≥2 герпесвирусных инфекций.
Хронический назофарингит (ХНФ)
Клиника ХНФ обычно характеризуется катаральными явлениями в носоглотке, сопровождающимися заложенностью носа, ринореей, длительным сухим непродуктивным кашлем, дискомфортом или болью в горле, при отсутствии или минимальных системных симптомах.
Диагностика
Диагностика ОРВИ базируется на клинико-эпидемиологических данных, результатах инструментального и лабораторного обследования [2, 12, 13]. Целью лабораторного обследования при ОРВИ стал поиск у детей бактериальных очагов, не определяемых клиническими методами, в т.ч. при ухудшении течения коморбидной патологии при ее наличии.
Клинический анализ крови у взрослых относится к обязательным методам исследования при ОРВИ (типичны нормоцитоз и ускорение СОЭ), для детей он целесообразен только при выраженных общих симптомах с лихорадкой [2, 12, 13].
Клинический анализ мочи (при неосложненном течении ОРВИ в нем не должно быть изменений) у взрослых остается обязательным методом исследования, детям его рекомендуется проводить при наличии лихорадки без катаральных явлений [2, 12, 13].
Определение уровня С-реактивного белка рекомендовано для исключения тяжелой бактериальной инфекции у детей с фебрильной лихорадкой (повышение температуры выше 38°С), особенно в отсутствие видимого очага инфекции (вероятность – 85% при уровне С-реактивного белка >30–40 мг/л) [2].
Плановых вирусологического и бактериологического исследований в настоящее время не рекомендуется, исключение составляют экспресс-тест на грипп у пациентов с высокой лихорадкой и экспресс-тест на стрептококк при подозрении на острый стрептококковый тонзиллит. Микробиологическое исследование показано при неэффективности антибактериальной терапии первой или даже второй линии, назначаемой эмпирически. При вовлечении пазух в патологический процесс идеальным материалом для исследования служит аспират или промывные воды из полости синуса; мазок из среднего носового хода или носоглотки в таких случаях не всегда обеспечивает достоверную информацию [14, 15].
Инструментальные исследования (рентгенография органов грудной клетки при подозрении на пневмонию, рентгенография придаточных пазух носа при подозрении на развитие синусита; ЭКГ при наличии кардиальных симптомов) при неосложненном течении ОРВИ не проводятся. Детям с симптомами ОРФ не рекомендуется проводить рентгенографию пазух носа в первые 12 дней болезни.
Консультация врача-оториноларинголога и отоскопия рекомендованы детям во всех случаях ОРВИ. При тяжелом/среднетяжелом течении болезни или отказе от госпитализации рекомендована консультация врача-инфекциониста. Напротив, при ХРФ помимо клинико-анамнестических и объективных данных обследования показан посев мазка из носоглотки для определения этиологически значимой микрофлоры (бактериальной, грибковой) или определение в мазке ДНК представителей семейства Herpesviridae (вирус простого герпеса, вирус герпеса 6-го типа, цитомегаловирус, вирус Эпштейна–Барр) [3].
Оценки иммунного статуса у больных ринофарингитом, как правило, не требуется, однако консультация аллерголога-иммунолога целесообразна, поскольку не менее чем у половины детей с ХНФ диагностируется аллергический ринит [5].
Важно подчеркнуть, что ринофарингит – одна из частых причин полипрагмазии, избыточного назначения диагностических и лечебных процедур, использования лекарственных средств с недоказанной эффективностью или не по показаниям [2, 16, 17].
Лечение
Основу лечения ОНФ составляет симптоматическая и элиминационная терапия в целях разжижения секрета, удаления слизи, восстановления проходимости носовых ходов, в т.ч. с помощью деконгестантов (до 12 лет только топических).
К сожалению, возможности противовирусной терапии ОРВИ в настоящее время ограничены. Специфическая этиотропная терапия (занамивир, озельтамивир) доступна и абсолютно оправданна только при гриппе и должна назначаться в максимально ранние сроки; на другие вирусы ингибиторы нейраминидазы не действуют.
В остальных случаях не позднее 1–2-го дня болезни можно рассмотреть целесообразность назначения препаратов группы интерферонов-α (назальные формы, ректальные суппозитории) или интерфероногенов, хотя надежных доказательных данных в отношении их эффективности нет [2, 11].
Антибактериальные препараты в лечении ринофарингитов, как правило, не используются. Если заболевание имеет вирусную этиологию, антибиотики могут быть показаны только в случае наличия иммунодефицита с риском развития бактериального процесса, а также при хронической патологии легких. При доказанной роли бактериальной флоры могут быть также использованы топические формы антибактериальных препаратов, D3, фитопрепаратов, гомеопатических средств и т.д., относящихся к категории средств с недоказанной эффективностью.



