Введение
К редким (орфанным) заболеваниям (ОЗ) относятся врожденные (наследственные) или приобретенные болезни, частота которых не превышает определенного числа, установленного законодательствами различных стран [1, 2]. При этом в мире нет ни одного общепринятого определения редких заболеваний. В России Федеральным законом закреплено следующее понятие: «Редкие (орфанные) заболевания – это заболевания, которые имеют распространенность не более 10 случаев заболевания на 100 тыс. населения» [3].
Правительством РФ утвержден Перечень жизнеугрожающих и хронических прогрессирующих ОЗ и правила ведения Федерального регистра лиц, страдающих данными заболеваниями [4]. В настоящее время к данной патологии относят 24 заболевания. Темп прироста заболеваемости является косвенным отражением организации эффективного выявления и ранней диагностики, лечения и реабилитации пациентов с ОЗ [5]. Так, в Федеральном регистре ОЗ в Российской Федерации в 2015 г. состояли 12 802 человек, из них 7038 детей; в 2016 г. – 14 440 человек, из них 7625 детей. Темп прироста числа больных составляет в 2015 г. 11,7%, в 2016 г. – 13,1% [7].
Медицинская помощь пациентам с врожденными и/или наследственными заболеваниями в Российской Федерации оказывается в соответствии с Приказом Минздрава РФ № 917н [6]. В Москве ежегодно отмечается рост числа пациентов с ОЗ на 10–15%. На 01.01.2017 в мегаполисе проживали 759 детей с данной патологией. Прогнозируемый дальнейший рост заболеваемости обусловливает необходимость со стороны врачей-педиатров быть подготовленными для оказания помощи таким пациентам. Основным звеном оказания помощи при ОЗ во всем мире остается первичное звено медицинской помощи [7]. Однако в Москве дети, страдающие ОЗ, преимущественно получают медицинские услуги на третьем уровне оказания помощи. В то же время роль врача-педиатра на первом уровне весьма значима.
После диагностики пациент должен иметь основанный на законодательной базе четкий план, который устанавливает распределение обязанностей между врачами, работающими на первом уровне, и врачами специализированных центров. Методической базой медицинской помощи детям с ОЗ служат накопление знаний, кадровый потенциал, освоение новых методов диагностики, расширение генетической идентификации. В то же время, как отмечают П.В. Новиков, А.А. Лебедев, практические врачи мало знают о редких заболеваниях [8, 9]. В связи с этим особую значимость приобретает компетентность врачей-педиатров и специалистов в вопросах оказания помощи пациентам с ОЗ, что позволит повысить доступность и качество медицинских услуг, а также более эффективно использовать уже имеющийся в педиатрии кадровый потенциал. Настоящее исследование было проведено с целью проведения оценки подготовленности врачей-педиатров и врачей специалистов первичного звена здравоохранения по оказанию медицинской помощи детям, страдающим ОЗ в Москве.
Материалы и методы
Исследование проводилось в течение 2016–2017 гг. В опросе участвовал 251 врач, из них участковые педиатры, работающие в амбулаторно-поликлинических учреждениях Москвы, – 204 человек и 47 врачей узких специалистов. Среди респондентов 147 (58,7%) имели высшую категорию, 27 (10,4%) – первую, 16 (6.3%) – вторую; 61 (24,6%) квалификационной категории не имел.
Система организации медицинской помощи детям с ОЗ в Москве основана на следующих направлениях: проведение неонатального и селективного скринингов; верификация диагноза после проведения скрининга; составление индивидуального плана лечения; маршрутизация пациентов; реабилитация/абилитация детей; подготовка медицинской документации для включения ребенка в регистр лиц, страдающих жизнеугрожающими и хроническими прогрессирующими ОЗ, приводящими к сокращению продолжительности жизни гражданина или инвалидности, а также оформления категории «ребенок–инвалид» и получения мер социальной поддержки. Эти направления нашли отражение в анонимной анкете, содержащей 64 вопроса. Обработка материала осуществлялась с помощью прикладных программ Statistica 5.0 (Statsoft, USA) и Microsoft Excel.
Критериями оценки информированности служили количественные величины в % (знаю/не знаю) и качественные показатели, определяемые по числу правильных ответов из предлагаемых вариантов. Отсутствие ответа расценивалось как отсутствие информированности.
Результаты
Анализ первого блока анкеты касался знаний об ОЗ (почему так называются, с какой частотой и в каком возрасте встречаются, какие признаки характерны, какую природу они имеют, каков их перечень? и т.д.). Ответы на эти вопросы выявили высокий уровень информированности респондентов о следующих аспектах ОЗ:
- знают о существовании ОЗ 98% респондентов;
- информированность о том, какую группу заболеваний означает термин «орфанные», продемонстрировали 91,2%;
- информированность о критерии ОЗ в виде распространенности 1:10000 детского населения отметили 91,1% врачей;
- верно указали признаки, характерные для ОЗ, 96,7% респондентов;
- утвердительно ответили, что ОЗ существовали всегда, 79,7%.
Возраст ребенка как ориентир возможных проявлений первых признаков ОЗ (до 5 лет) известен большинству респондентов – 75,3%. В том же диапазоне на вопрос, кто наблюдает пациентов с ОЗ, верный ответ дали 74,5% респондентов – «врачи разных специальностей, это зависит от нозологии». Определенные трудности вызвал вопрос: все ли ОЗ имеют генетическое происхождение? Из общего числа респондентов верный ответ дал только каждый третий – 33,8%.
Выявлена недостаточная информированность врачей относительно перечня ОЗ и количество входящих в него нозологических форм. На эти вопросы верный ответ дали соответственно 54,4 и 17,8% респондентов. Второй блок вопросов охватил организационные аспекты работы врачей первичного уровня с детьми, страдающими ОЗ, перечень которых в Москве определен приказами Департамента здравоохранения [10, 11, 13]. Ответы показали, что созданный в столице административный регламент используется далеко не в полном объеме. Так, из общего числа респондентов связь с главным внештатным врачом по своей специальности (через окружного врача и лично по телефону) в соответствии с инструктивными указаниями поддерживают только 36,6% педиатров. Регулярно посещают совещания главных внештатных специалистов Департамента здравоохранения Москвы 37,6% респондентов. При этом каждый пятый врач (19,8%) отметил в анкете, что их никто не информирует о таких совещаниях.
Третий блок анкеты связан с выявлением компетентности врачей по вопросам, связанным с установлением инвалидности ребенку, страдающему ОЗ, и регистром льготников. Эти вопросы вызвали затруднения, число верных ответов колебалось в пределах от 81,0 до 15,5%. Так, на вопрос, знаете ли вы о регистре лиц, страдающих жизнеугрожающими и хроническими прогрессирующими ОЗ, приводящими к сокращению продолжительности жизни гражданина или инвалидности, верно ответили менее половины респондентов – 42,4%, причем 10,7% вообще не ответили на вопрос. На вопрос, зачем ребенку с ОЗ получать инвалидность, не ответили 36,4% респондентов и дали верный ответ: «для получения мер социальной поддержки» – менее половины ответивших (43,6%).
Еще ниже уровень знаний в отношении уникального номера регистрационной записи. На этот вопрос не ответили 31,5% респондентов, а среди ответивших правильно – только каждый четвертый. Вызвал затруднение вопрос: из какого документа можно узнать о диагнозе, который стал причиной инвалидности? Из общего числа респондентов не ответили на вопрос 32,7%, верный ответ («форма 088/у – «обратный талон») дали только 15,5%. Таким образом, анализ представленных ответов на блок вопросов, связанных с инвалидностью и документами для ее оформления, свидетельствует о том, что эта информированность врачей первичного звена в этой области недостаточна.
Реабилитация является важным инструментом в работе с пациентом, страдающим ОЗ, однако на эти вопросы анкеты ответили только от 32 до 50% от общей численности опрошенных. О наличии индивидуальной программы реабилитации или абилитации (ИПРА) ребенка-инвалида не ответил каждый третий 32,7%, а из оставшихся правильно ответили 77,7% опрошенных. О том, что ИПРА разрабатывают специалисты медико-социальной экспертизы (МСЭ), знают только 63,7% респондентов. На вопрос, кто оценивает эффективность ИПРА, верный ответ («лечащий врач») дали 36,6% опрошенных.
Затруднения вызвали вопросы, касающиеся единовременных денежных выплат (ЕДВ). На вопрос, что такое справка о ЕДВ, правильно ответили 36,2% врачей. На вопрос, зачем нужна справка ЕДВ, ответили только 50% респондентов, а правильный ответ («для реализации льготы как меры социальной поддержки») дали только 9,5% из числа ответивших. 25,5% врачей не знают, где получают справку ЕДВ, а среди ответивших верный ответ («в Пенсионном Фонде») дали только половина из их числа (50,8%).
Важной компонентой работы врача первичного звена является организация школ для родителей. В этом направлении у российских педиатров накоплен большой опыт [12]. Среди ответивших знают о школах 64,9%, не знают или только слышали о такой форме работы 35,7%, а проводит такие школы лишь один врач из числа опрошенных.
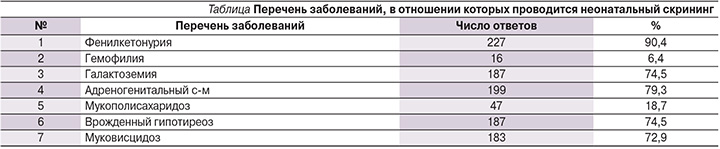
Подготовка медицинской документации для включения пациента в регистр лиц, страдающих жизнеугрожающими и хроническими прогрессирующими ОЗ, закреплено законодательно на уровне государства, а значит, является обязательным при выявлении ОЗ, однако лишь 39,5% знают о необходимости данной процедуры. Следующий блок анкеты был ориентирован на выявление знаний о неонатальном скрининге [13], 16,6% врачей не знают о проведении неонатального скрининга. У двух третей ответивших респондентов (64,6%) вызвал затруднения вопрос: в отношении каких заболеваний проводится неонатальный скрининг (см. таблицу). Следует отметить, что два заболевания: гемофилия и мукополисахаридоз не входят в перечень заболеваний, по которым проводится неонатальный скрининг. По остальным болезням результат колеблется от 74,5% (галактоземия и врожденный гипотиреоз) до 90,4% (фенилкетонурия).
16,7% респондентов не знают, каким детям проводят неонатальный скрининг (доношенным, недоношенным или всем детям), а среди ответивших правильный ответ дали 96,3%. В какие сутки жизни доношенным детям проводят неонатальный скрининг, не ответили 16,7%, верный ответ («на 4-е сутки для доношенных детей») получен от 65,6% врачей. Осведомленность врачей о проведении неонатального скрининга недоношенным детям выше, правильный ответ («на 7-е сутки для недоношенных») дали 69,3% врачей среди ответивших, не ответили 19,1%. Пятая часть (21,5%) респондентов не знает, где наблюдаются дети с выявленными ОЗ при проведении неонатального скрининга, а из ответивших верный ответ дали только 15,4%.
В Москве с июля 2016 г. проводится селективный скрининг [14, 15]. Проведение селективного скрининга осуществляется на базе референс-центра ГБУЗ «Морозовская ДГКБ» ДЗМ, о чем имеется приказ Департамента здравоохранения г. Москвы. Однако почти треть врачей (31,1%) не знают о селективном скрининге, а на вопрос, проводится ли селективный скрининг в г. Москве, «да» ответили 64,8% опрошенных. Немногим более половины (57,7%) респондентов знают, что селективный скрининг проводится в пеференс-центре.
Вопрос, кому проводят селективный скрининг, содержал четыре варианта ответа. Из 88,0% ответивших респондентов правильные ответы («по показаниям») дали 55%. Треть (34,0%) респондентов не смогли ответить, как у пациента забирается кровь на селективный скрининг, из числа ответивших верные ответы дали только две трети (65,0%) врачей. 86,0% врачей знают, в каком возрасте ребенку проводят селективный скрининг. Вопрос, зачем проводится селективный скрининг, был задан в открытой форме, что предполагало знание соответствующего Приказа Департамента здравоохранения Москвы [14]. Однако на вопрос не ответила половина опрошенных и только 14% из оставшихся дали верный ответ.
Завершающий блок вопросов анкеты касался организации специальной подготовки по обсуждаемым вопросам и наиболее эффективным формам информации. Установлено, что в программу циклов повышения квалификации по специальности «педиатрия» не включены вопросы диагностики и оказания помощи пациентам с ОЗ. При этом 85,6% опрошенных считают, что такие знания им необходимы.
Представляет интерес ответ на вопрос: из каких источников Вы получаете информацию об ОЗ? Некоторые респонденты указали 2–3 источника информации. Ведущее место занимает получение знаний на конференциях, затем – из Интернета и научной литературы. На вопрос, какой способ получения информации об ОЗ вы считаете наиболее удобным, ответили 85% респондентов, указав по 2 и более источников. Первое ранговое место занимает традиционный источник информации – методические рекомендации, затем следуют Интернет (29,5%) и брошюры (17,4%).
Обсуждение
Прогнозируемый рост ОЗ у детей обязывает врачей-педиатров быть подготовленными для оказания помощи. С момента подозрения у пациента ОЗ тактика педиатра или врача-специалиста должна быть алгоритмизирована в вопросах организации оказания медицинской помощи. В связи с этим компетенция врачей-педиатров и специалистов, работающих в первичном звене здравоохранения, имеет ключевое значение.
Результаты анкетирования свидетельствуют о том, что абсолютное большинство (91–98%) респондентов имеют представление о наличии ОЗ в детской популяции. Однако, когда вопрос анкеты требуют специальных знаний предмета, часть респондентов на него не отвечают. Диапазон лиц, не ответивших на тот или иной вопрос, колеблется от 9 до 85%.
Значительный дефицит верных ответов отмечен по вопросам, касающимся организации помощи детям с ОЗ в Москве. Это при том что Департаментом здравоохранения столицы изданы приказы, четко расписывающие порядок оказания помощи ребенку с момента подозрения на ОЗ. В ходе исследования установлено, что связь с главным внештатным специалистом поддерживают только треть врачей; регулярно посещают совещания главных внештатных специалистов Департамента здравоохранения Москвы менее 40% респондентов. При этом каждый пятый врач отметил в анкете, что их никто не информирует о таких совещаниях.
По-видимому, здесь страдает как система оповещения врачей первичного звена, так и слабый контроль со стороны руководителей медицинских организаций первичного уровня и главных внештатных специалистов. Можно предположить, что традиционный формат – личное прибытие врача на совещание к главному специалисту – нуждается в замене на онлайн конференции и селекторы.
Значительная часть детей, страдающих ОЗ, – инвалиды. Однако число верных ответов, связанных с процессом установления инвалидности, колебался от 15,5 до 81%. Проблемной зоной для врачей-педиатров остается информация, связанная с маршрутизацией детей с подозрением на ОЗ, сроком установления диагноза и верным лечением в период до верификации диагноза. Полученные нами данные совпадают с результатами, полученными на основе анализа регистра по отдельным нозологическим формам. Так, Г.Т. Яхяева [16] провела аудит 421 случая несовершенного остеогенеза по данным Федерального регистра. Диагноз был признан правомочным в отношении 335 (79,6%) детей. Впервые в РФ О.Л. Ломакина [17] проанализировала реальное состояние медицинской помощи 383 пациентам с ювенильным идиопатическим артритом (ЮИА) и установила, что диагноз ЮИА большинству пациентов устанавливался в поздние сроки (через 2±15,3 месяца после манифестации первых симптомов заболевания); до верификации диагноза 98,9% детей необоснованно назначались антибиотики и т.д.
Анализ блока вопросов, связанных с реабилитацией/абилитацией пациентов, свидетельствует о том, что значительное число опрошенных врачей первичного звена не знают, что контроль за выполнением ИПРА относится к их должностным обязанностям. Ответы на вопросы, связанные со справкой ЕДВ, также выявили незнание мер социальной поддержки: лекарственное обеспечение, санаторно-курортное лечение и бесплатный проезд к месту лечения ребенка-инвалида. Отсутствие таких знаний у врачей первичного звена может порождать конфликтные ситуации и ухудшает качество жизни пациентов и их семей.
С 2006 г. в Российской Федерации проводится неонатальный скрининг, изданы приказы Минздрава РФ и методические рекомендации, однако вопросы, связанные с организацией и проведением неонатального скрининга, продолжают вызывать затруднения. Спустя более 10 лет каждый четвертый респондент отмечает нозологические формы, которые не входят в неонатальный скрининг.
Селективный скрининг в Москве проводится с июля 2016 г., в задачу которого входит обследование пациентов в возрасте 0–17 лет с выявленными клиническими симптомами наследственных болезней обмена (НБО). Этот вид деятельности регламентирован соответствующим приказом Департамента здравоохранения Москвы [10]. За 6 месяцев 2016 г. в столице было обследовано и направлено в референс-центр более 200 пациентов, у 7 из которых выявлены НБО [13].
В приложениях к приказу перечислены основные симптомы, позволяющие врачу-педиатру или врачу-специалисту своевременно заподозрить ОЗ, однако осведомленность педиатрического сообщества невелика. На вопросы, связанные с проведением селективного скрининга, отвечали менее половины респондентов, из них верные ответы находятся в пределах от 14 до 86% от опрошенных врачей.
Проведенное исследование показало, что врачи первичного уровня не получают своевременную и всестороннюю подготовку по перечисленным вопросам. Для повышения компетентности врачей – педиатров и специалистов – в вопросах раннего выявления и лечения пациентов с ОЗ необходим инструмент онлайн управления и/или онлайн коррекции реализуемых мероприятий. В связи с этим ведущее место должны занимать создание эффективной информационной среды и мониторинг эффективности обучения.
Заключение
В Москве создана законодательная база, позволяющая эффективно организовать работу с пациентами с ОЗ, а также по проведению неонатального и селективного скрининга. Однако нормативная база в большей степени ориентирована на учреждения и специалистов третьего уровня оказания медицинской помощи. В то же время определенная часть полномочий должна выполняться врачами – педиатрами и специалистами в учреждениях первого и второго уровня, обладающими знаниями организационного, медицинского и информационного характера.
Из анализа опросов врачей следует, что наиболее удобным способом получения новой информации для них являются методические рекомендации и Интернет.
С целью повышения уровня знаний врачей первичного звена о диагностике, лечении и реабилитации детей с ОЗ, проведении неонатального и селективного скрининга целесообразно включить эти вопросы в тестовый контроль, использующийся при проведении аттестации педиатров и специалистов. Следующими шагами повышения квалификации врачей первичного звена может стать проведение совещаний главными специалистами в режиме онлайн, организация информационной (образовательной) страницы на сайте ГБУЗ «Морозовская ДГКБ» ДЗМ в разделе референс-центра, а также совместно с главными внештатными специалистами ДЗМ подготовка методических рекомендаций, регламентирующих алгоритм работы врачей первичного звена с пациентами профильной патологии.



