Введение
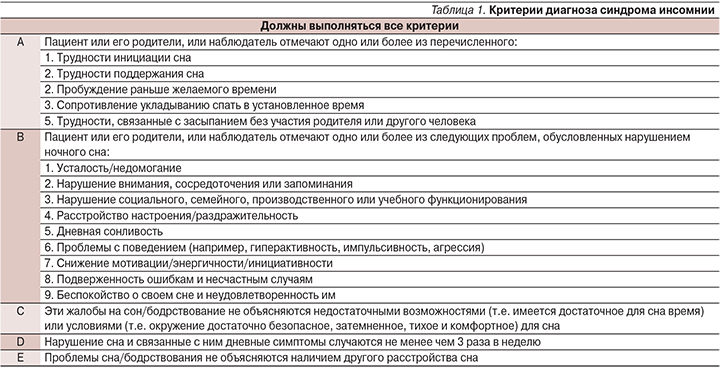
Согласно определению Международной классификации расстройств сна третьего пересмотра (МКРС-3), инсомния представляет собой клинический синдром, характеризующийся наличием повторяющихся нарушений инициации, продолжительности, консолидации или качества сна, возникающих, несмотря на наличие достаточного количества времени и условий для сна, и проявляющихся нарушениями дневной деятельности различного вида [1]. Ранее широко использовавшийся в отечественной практике термин «бессонница» признан неудачным, т.к., с одной стороны, несет негативный смысловой «заряд» для пациента, с другой – не отражает патофизиологической сущности происходящих в это время процессов (проблема не в отсутствии сна, а в неправильной его организации и протекании). Для синдрома инсомнии предложены следующие диагностические критерии (табл. 1) [1]:
Клинические проявления
Клиническими проявлениями инсомнии могут быть любые нарушения процесса сна – его инициации, поддержания или завершения. Эти нарушения могут проявляться в различной форме: усталостью, нарушением внимания, сосредоточения или запоминания информации, социальной дисфункцией, расстройством настроения, раздражительностью, дневной сонливостью, снижением мотивации и инициативности, склонностью к ошибкам за рулем и на работе, мышечным напряжением, головной болью, нарушениями деятельности желудочно-кишечного тракта и обеспокоенностью состоянием своего сна. Исходя из отношения к процессу ночного сна, нарушения при инсомнии условно разделяют на три группы: пресомнические, интрасомнические и постсомнические [2]. Пресомнические нарушения представляют собой нарушения сна, связанные с трудностями засыпания. При этом засыпание может быть затруднено в силу различных причин: беспокоящих мыслей (mind racing, англ.), ощущения внутреннего беспокойства и возбуждения, отсутствия «позыва на сон» или все вместе. Если заснуть удается, сон у этих людей протекает благополучно. Группа интрасомнических нарушений объединяет такие расстройства сна, при которых процесс засыпания более или менее удовлетворительный, но имеют место ночные пробуждения по разным причинам. Обычно такие ночные пробуждения происходят довольно часто и после них пациенту долго не удается заснуть. Полисомнографическими коррелятами этого состояния являются увеличенная представленность поверхностных стадий, частые пробуждения, длительные периоды бодрствования внутри сна, редукция глубокой стадии медленного сна (дельта-сна) и увеличение двигательной активности. При постсомнических расстройствах сон и процесс засыпания благополучны, однако пробуждение наступает довольно рано и характеризуется ощущением «разбитости», отсутствием эффекта «выспанности», снижением работоспособности, при этом пациент ощущает неудовлетворенность ночным сном. Отдельной формой расстройств при инсомнии является избыточная дневная сонливость – склонность ко сну в условиях, не способствующих этому. При этом часто бывает, что, несмотря на наличие тяги ко сну в дневное время, больной не может заснуть, если пытается сделать это, даже при наличии благоприятных условий для сна.
Эпидемиология
Значения распространенности инсомнии в популяции могут варьироваться в значительных пределах, т.к. сильно зависят от способа опроса. Отдельные симптомы инсомнии наблюдаются у 33–50% людей в общей популяции. В отечественном исследовании распространенности инсомнии, проведенном среди городского и сельского населения Чувашской Республики, 20% респондентов ответили утвердительно на вопрос о наличии у них частых или постоянных нарушений сна [3]. При использовании наиболее строгих критериев постановки диагноза инсомнии суммарная распространенность различных форм инсомнии оценивается в 5–10% [2].
Инсомния в 1,5 раза чаще встречается среди женщин, чем среди мужчин. У пожилых людей после 75 лет частота выявления этого состояния удваивается по сравнению с лицами среднего возраста. При наличии коморбидных расстройств, психических заболеваний или хронических болевых синдромов сон нарушается в 50–75% случаев. Обсуждается наличие генетической предиспозиции к развитию инсомнии: популяционные исследования показали, что после исключения влияния факторов возраста, пола, рабочего расписания и психических нарушений семейные факторы оказываются ответственными за 37,2% случаев возникновения расстройств сна, связанных со стрессом [4].
Патофизиология
В настоящее время существует несколько теорий, объясняющих возникновение инсомнии и механизмы ее хронификации: физиологическая, поведенческая, когнитивная и нейрокогнитивная. Общим ключевым моментом всех моделей является развитие феномена гиперактивации (hyperarousal, англ.), проявляющейся на нейрофизиологическом, эндокринно-метаболическом, когнитивном и эмоциональном уровнях. Она развивается у предрасположенных пациентов и проявляется неспособностью сомногенных систем подавить активность систем бодрствования и, следовательно, повышенной чувствительностью к внешним стимулам.
Наличие симпатической гиперактивации подтверждается данными исследования вариабельности ритма сердца во время сна. У этих больных отмечается учащение числа сердечных сокращений и уменьшение вариабельности сердечного ритма. Гормональные исследования при инсомнии выявляют повышение уровней кортизола и адренокортикотропного гормона в плазме крови и моче. Нейровизуализационные исследования демонстрируют наличие более высокого уровня метаболизма глюкозы в мозге больных инсомнией по сравнению со здоровыми людьми как в бодрствовании, так и во время сна [3, 4]. Социальные последствия инсомнии проявляются в увеличении случаев абсентеизма (отсутствия на рабочем месте из-за плохого самочувствия) или же презентеизма (снижения продуктивности при формальном наличии человека на рабочем месте). Работоспособность больных инсомнией в 2 раза ниже, чем у здоровых людей. По данным исследования влияния инсомнии на экономику, проведенного в США, это выливается в недополучение валового продукта ежегодно на 63 млрд долл. Снижение внимания и скорости реакции больных инсомнией увеличивает риск дорожно-транспортных происшествий и несчастных случаев на производстве [5, 6].
Наличие инсомнии является независимым фактором риска развития депрессии, тревожных расстройств, злоупотребления лекарственными препаратами, алкоголем и случаев суицида [7]. В отношении повышения у больных инсомнией риска развития соматической или неврологической патологии однозначных результатов пока не получено. В эпидемиологическом исследовании R. Liu и соавт. (2011) было показано, что продолжительность сна менее 7 часов ассоциирована с большей выраженностью инсулинорезистентности [8]. В некоторых отечественных работах было продемонстрировано, что наличие инсомнии отягощает течение гипертонической болезни пожилых и сопутствует более тяжелому течению мозгового инсульта [9].
Классификация инсомнии
Согласно МКРС-3, выделяют три основные клинические формы инсомнии [1]. Первой и самой часто встречающейся формой является хроническая инсомния, которая характеризуется наличием повторяющихся эпизодов нарушения сна не менее 3 раз в неделю с продолжительностью по крайней мере в течение 3 месяцев.
В зависимости от клинических проявлений или причинного фактора выделяют несколько клинических подтипов хронической инсомнии:
- психофизиологическая инсомния. Характеризуется повышенным уровнем реагирования пациента на случающиеся у него нарушения сна – феномен «предчувствия неудачи». Расстройство сна может начаться внезапно (после какоголибо события) или развиваться медленно – в течение нескольких лет. Тревожащие мысли обычно фокусируются на неспособности человека достичь нормального сна, единичные неудачи катастрофизируются и становятся точкой приложения беспокоящих мыслей. Можно сказать, что люди, страдающие от психофизиологической инсомнии, слишком сильно волнуются по поводу своего сна. Также они беспокоятся и по поводу того, что могут чувствовать себя слишком усталыми и неэффективными на следующий день. В результате они «обучают» себя быть напряженными и тревожными, когда приходит время отхода ко сну (learned insomnia, англ.);
- идиопатическая инсомния. Это расстройство сна, существующее у пациента практически на протяжении всей жизни, не имеющее очевидного причинного фактора. Начинается оно в раннем детстве или в школьные годы и продолжается во взрослом возрасте. Развитие этого состояния связывают с врожденной гиперфункцией мозговых активирующих систем;
- парадоксальная инсомния. Это форма нарушения сна, при котором жалобы пациента на тяжелое расстройство сна не подтверждаются данными объективного исследования. Выраженность «дневной» симптоматики оказывается существенно меньше той, какую можно было бы ожидать, принимая во внимание жалобы на плохое качество ночного сна. Данные полисомнографического исследования демонстрируют практически нормальные значения продолжительности и качества сна;
- инсомния при нарушении гигиены сна. Частая причина расстройства сна детей и пожилых людей. Основными причинами развития этой формы инсомнии считаются нерегулярное время засыпания, дневные засыпания, употребление алкоголя, кофеина, никотина перед сном, физическое и/или умственное перенапряжение и др. Больные с этим видом нарушения сна жалуются на продолжающиеся затруднения засыпания с дневными симптоматиками;
- детская поведенческая инсомния характеризуется зависимостью засыпания ребенка от наличия определенных условий – укачивания на руках, кормления ночью, присутствия родителей в непосредственной близости. Наиболее характерным проявлением этого типа инсомнии являются частые ночные пробуждения с требованием подхода родителей, вынимания из кровати и укачивания на руках или кормления;
- инсомния при психических расстройствах является одним из симптомов психического заболевания. При этом выраженность нарушения сна напрямую связана с течением психического заболевания. Однако в данном случае инсомния является и самостоятельным фокусом лечения, поскольку определяет качество жизни пациента (симптоматическая терапия) и служит критерием достаточности компенсации психического заболевания (патогенетическая терапия);
- инсомния при болезнях внутренних органов наблюдается в ассоциации с различными соматическими заболеваниями. Однако прямого влияния болезней внутренних органов, например ишемической болезни сердца, на сон тут нет. Наличие соматической патологии декомпенсирует психическое состояние пациента, сопровождаясь т.н. нозогенной реакцией;
- инсомния при приеме лекарственных или других препаратов. Такой вид нарушения сна возникает как при применении, так и после отмены лекарственных препаратов. Этому способствует широкое применение в качестве снотворных бензодиазепиновых препаратов с широким спектром терапевтического действия и длительным периодом полувыведения (например, бензодиазепиновые препараты). Также можно наблюдать случай развития тяжелой зависимости от приема препаратов, содержащих производные барбитуровой кислоты в качестве снотворных. Большинство больных этой формой инсомнии являются пожилыми людьми, не способными самостоятельно перенести состояние отмены снотворных (т.н. рикошетная инсомния), поэтому продолжающими их прием, несмотря на негативные последствия.
Вторая форма инсомнии, еще более часто встречающаяся в быту (до 20% людей в общей популяции сталкиваются с ней в течение года), но редко представленная в клинике, – это острая инсомния. К ней относятся нарушения сна, соответствующие клиническим критериям синдрома инсомнии продолжительностью менее 3 месяцев, возникающие в результате воздействия идентифицируемого фактора – межличностного конфликта, производственного стресса, неблагоприятных жизненных событий, изменения внешнего окружения (переезд на новое место, госпитализация). События с положительным эмоциональным знаком также могут стать причиной острой инсомнии. При прекращении стрессового воздействия или по мере адаптации к нему наблюдается уменьшение выраженности расстройства сна. Нарушение сна при этой форме инсомнии часто проявляется удлинением времени засыпания, частыми пробуждениями и длительными периодами бодрствования, снижением продолжительности сна и недовольством его качеством. Возможно развитие парадоксальной реакции на стресс, когда человек не предъявляет жалоб на нарушение сна, но отмечает дневную сонливость и эпизоды засыпания днем. Сопутствующими проявлениями при острой инсомнии являются тревога, беспокойство, навязчивые мысли, снижение фона настроения и негативные размышления, связанные с воздействием стрессового фактора. Эти нарушения могут сопровождаться соматическими симптомами, такими как мышечное напряжение, головные боли, нарушение функции желудочно-кишечного тракта.
Острая инсомния имеет много общего с хронической формой инсомнии. Главным отличием между этими двумя состояниями является только продолжительность присутствия клинических проявлений. Третий тип инсомнии представляет собой т.н. неуточненное расстройство сна, которое является «резервным» диагнозом, когда характер нарушения сна не соответствует критериям хронической или острой инсомнии. В некоторых случаях он может быть поставлен временно, когда необходимо больше информации для уточнения диагноза.
Диагностика синдрома инсомнии чаще основывается на клиническом суждении врача, учитывающего упомянутые выше проявления нарушения сна и бодрствования. Принципиально важным для назначения лечения является определение инсомнии как острой или хронической, а также как первичной или вторичной.
Лечение
С учетом комплексного полифакторного генеза инсомнии становится очевидной необходимость комплексного подхода, включающего применение психотерапевтических и фармакологических методов лечения. Наиболее часто цитируемые рекомендации по лечению хронической инсомнии были опубликованы в 2005 г. по результатам работы Согласительного комитета Национального института здоровья США [10] с уточнением клинических аспектов в форме рекомендаций Американской академии медицины сна в 2008 г. [11]. В них было признано, что независимо от природы инсомнии методом выбора является использование поведенческих техник, включающих как нормализацию гигиены сна, так и активное изменение условий сна и представлений о собственном сне (когнитивная терапия). Гигиена сна представляет собой достаточно широкое понятие, регламентирующее организацию среды обитания и поведения человека с целью достижения максимального качества сна. Основные рекомендации по соблюдению правильной гигиены сна включают обеспечение комфортного окружения сна, понижение уровня физической и умственной активности в период, предшествующий сну, исключение приема стимулирующих и мешающих засыпанию веществ и пищевых продуктов, установление и соблюдение регулярного распорядка подъема и отхода ко сну, использование постели только для сна.
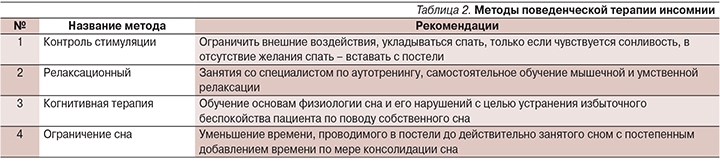
Наиболее известными формами поведенческой терапии инсомнии являются релаксационные тренинги (аутотренинг, обучение дыханию животом), метод контроля стимуляции (ложиться спать, только когда чувствуется сонливость, если в течение 20 минут пребывания в постели вечером или ночью не удалось заснуть – вставать, заниматься чем-то нейтральным, когда появляется ощущение сонливости возвращаться в постель) и терапия ограничением сна (ограничить пребывание в постели тем временем, в течение которого, по мнению больного, он спит, затем, если субъективно он начинает ощущать, что не менее 85% этого времени он действительно проводит во сне, дать ему возможность увеличивать время пребывания в постели на 10 минут каждые 3 дня) (табл. 2).
Преимуществом поведенческой терапии инсомнии является отсутствие каких-либо негативных побочных эффектов, неспецифичность (возможно применение при любой форме инсомнии) и большая длительность положительного эффекта по окончании лечения по сравнению с другими методами лечения. К нелекарственным методам лечения инсомнии относятся релаксационные методики с использованием методов аутотренинга, музыкотерапии, а также разработанная Я.И. Левиным методика изменения функционального состояния мозга при помощи индивидуализированных музыкальных композиций – «музыка мозга» или энцефалофония. Эффективность этого метода для коррекции нарушения сна и эмоционального состояния при инсомнии подтверждена данными ряда исследований [12].
Лекарственные методы коррекции инсомнии подразумевают использование медикаментозных средств, обладающих гипногенным эффектом (при этом данные препараты могут обладать и другими свойствами). Современные гипнотики должны быть активными при пероральном введении, давать быстрый эффект, сохранять эффективность при длительном применении, в большой степени влиять на качественные характеристики сна, быть безопасными при передозировке, при приеме пожилыми людьми и соматическими больными. Кроме того, препараты не должны вызывать постсомнических расстройств, выраженных побочных эффектов, нарушать архитектонику сна, вызывать зависимость и привыкание, синдром отмены, расстройства краткосрочной памяти, воздействовать на дыхательный центр [3].
На сегодняшний день наиболее часто выписываемыми в отечественной клинической практике с гипнотической целью препаратами остаются бензодиазепины (феназепам, клоназепам, алпразолам). Они обладают целой гаммой эффектов, включающих седативное, анксиолитическое, снотворное, миорелаксирующее и противосудорожное действия. Большинство этих препаратов характеризуется широким терапевтическим интервалом и низкой токсичностью. Однако частота и выраженность побочных эффектов бензодиазепинов значительно увеличиваются с повышением дозы. Кроме этого эти препараты противопоказаны к применению при подозрении на наличие у пациента синдрома апноэ во сне.
Фармакокинетический механизм действия бензодиазепиновых снотворных объясняется тем, что, взаимодействуя с соответствующими рецепторами, входящими в структуру ГАМКрецепторного комплекса, они увеличивают сродство ГАМК к своему рецептору, тем самым способствуя повышению тормозного постсинаптического потенциала и снижению нейронной возбудимости. Снотворное действие бензодиазепиновых препаратов обеспечивается за счет связывания с α1-субъединицей, составляющей ГАМК-рецепторный комплекс [13]. В связи с этим были предложены для применения в качестве снотворных селективные лиганды ГАМК-рецепторов – т.н. Z-препараты: зопиклон, золпидем и залеплон. Они имеют химическую структуру, отличную от бензодиазепиновых производных. В слепых плацебо-контролируемых исследованиях была доказана эффективность Z-препаратов, широкий терапевтический диапазон и возможность их длительного применения. Препараты этого ряда обладают коротким периодом полувыведения (зопиклон – 3,5–6,0 часов, золпидем – 2,5 часа, залеплон – 1 час) и не вызывают побочных эффектов в виде сонливости, снижения концентрации внимания, чувства «вялости» на следующий день (т.н. когнитивная токсичность). Показано, что для Z-препаратов, назначаемых в стандартной дозировке, не характерно развитие привыкания или абстинентного синдрома после их отмены [14].
Одним из таких современных снотворных препаратов, доступных в нашей стране, является Сомнол (зопиклон) (Гриндекс, Латвия). Зопиклон представляет собой препарат циклопирролонового ряда, селективно связывающийся в отличие от бензодиазепинов только с определенными центральными рецепторами, точнее – α1 субъединицей ГАМК-рецепторного комплекса, и не обладающий сродством к периферическим рецепторам, что обусловливает отсутствие характерных для бензодиазепиновых производных побочных эффектов. Препарат быстро всасывается из желудочнокишечного тракта, его пиковая концентрация в плазме крови достигается через 100 минут, порог снотворного действия находится в пределах 15–30 минут после приема 7,5 мг. Период полувыведения зопиклона у взрослых составляет 3,5–6,0 часов, поэтому принятый в вечернее время препарат обеспечивает 8–9-часовой сон, что считается физиологической нормой и не создает постсомнических проблем, не вызывает вялости и сонливости в течение последующего бодрствования, а также не оказывает негативного влияния на моторные функции человека (низкая поведенческая токсичность). Показано, что резкое прекращение применения препарата не сопровождается развитием синдрома отмены. Сомнол назначается больным с возраста 18 лет при преходящей, ситуационной и хронической бессоннице в рекомендуемой дозе 7,5 мг внутрь перед сном [15].
Далее мы хотим проиллюстрировать случай применения препарата в типичной клинической ситуации. Больная М., женщина 53 лет, работающая, обратилась с жалобами на трудности засыпания в вечернее время (засыпает по 1–2 часа), ночные пробуждения (1–3 раза за ночь с трудностями последующего засыпания (не может уснуть по 15–30 минут). Частота таких нарушений составляет 4–5 раз в неделю. Перед выходными спит обычно лучше. Утром не отмечает освежающего эффекта ночного сна. Днем – беспокоит эпизодическая сонливость, чувство усталости, отмечает снижение работоспособности. Считает, что засыпанию препятствуют «мысли, кружащиеся в голове»,– о работе, бытовых делах и т.д. Беспокоится о том, что, если не будет высыпаться, то не сможет эффективно работать на ответственной должности. Начало нарушения сна 10 лет назад связывает с действием стрессовых факторов: болезнь матери, угроза развода с мужем. С того времени расстройства сна носят флуктуирующий характер, обостряясь на фоне неблагоприятной жизненной ситуации и уменьшаясь в отпускной период. Периодически принимает препараты лекарственных трав с седативным эффектом (валериана, пустырник), которые, по ее мнению, немного улучшают сон. Настоящее ухудшение наблюдается в течение 2 месяцев, связывает его с проблемами на работе (неприятный разговор с начальством, угроза увольнения). Из сопутствующих заболеваний: хронический холецистит, миома матки. В неврологическом статусе: без очаговой симптоматики. Состояние больной было расценено как хроническая инсомния по типу психофизиологической. Эта форма инсомнии относится к первичным, т.е. не является сопровождением психического или соматического заболевания. Учитывая тот факт, что этот тип инсомнии относится к хронически-рецидивирующим формам патологии (до 70% случаев такой инсомнии повторяется) и больная не желала принимать антидепрессанты или нейролептики в течение длительного времени, то было принято решение купировать данное обострение назначением снотворного препарата. Пациентке был назначен Сомнол (зопиклон) в дозе 7,5 мг внутрь за 30 минут перед сном. На фоне приема препарата состояние ее улучшилось – время засыпания сократилось до 10–15 минут, ночные пробуждения или не случались или же были кратковременными и уже не тяготили пациентку. Во время лечения отмечалось уменьшение ощущения дневной усталости и повышение работоспособности. После прекращения приема препарата больная отмечала, что в течение нескольких ночей сон несколько ухудшился (увеличилось число ночных пробуждений до 2–3 за ночь), но через 3 ночи число ночных пробуждений снизилось до 1 за ночь. Данная ситуация была расценена как проявление рикошетной инсомнии. В дальнейшем пациентка за помощью к врачу-сомнологу не обращалась.
Достижение снотворного эффекта также оказывается возможным при блокаде мозговых систем, обеспечивающих бодрствование: гистаминовой, орексиновой, ацетилхолиновой, глутаматной и адренергической. Из широкого ряда антигистаминных препаратов в качестве снотворного активно применяется доксиламин. Преимуществом этого препарата, назначаемого короткими курсами (2–5 дней), является возможность применения во время беременности и отсутствие привыкания и синдрома отмены.
Синтетические аналоги гормона шишковидной железы мелатонина также применяют для лечения инсомнии. Мелатонин обладает легким снотворным и значительно более выраженным хронобиотическим (регулирующим циркадианные ритмы) действием. Показано, что гипнотическое действие мелатонина возрастает при снижении его внутренней продукции [16].
Снотворный эффект антидепрессантов (амитриптилин, миансерин, доксепин, тразодон) достигается за счет антигистаминного и селективного адреноблокирующего действия. Дозировки, необходимые для достижения снотворного эффекта, в несколько раз меньше применяемых при депрессии, что позволяет избегать развития побочных действий. Отсутствие привыкания и синдрома отмены позволяет использовать эти препараты пациентам, склонным к злоупотреблению лекарствами.
Снотворный эффект антиконвульсантов (габапентин, прегабалин) обеспечивается за счет блокирования глутаматной и норадренергической систем. Их применение оправданно при сочетании нарушений сна с болевым синдромом, фокальной эпилепсией, фибромиалгией, синдромом беспокойных ног, синдромом периодических движений конечностей. В некоторых исследованиях была доказана эффективность антиконвульсантов при нарушениях сна на фоне острой отмены алкоголя.
Для преодоления синдрома отмены при инсомнии на фоне лекарственной зависимости снотворные препараты отменяют очень медленно, с заменой либо препаратом другой химической группы, например Z-препаратами, либо седативными антидепрессантами. В заключение следует подчеркнуть, что инсомния представляет собой общемедицинскую проблему, сложность которой определяется высокой распространенностью и многообразием клинических форм. Эффективность лечения инсомнии напрямую зависит от правильности выявления предрасполагающих, провоцирующих и поддерживающих ее факторов с дальнейшим воздействием на них лекарственными или нелекарственными методами. Каждый конкретный случай требует индивидуального подбора фармакоили когнитивно-поведенческой терапии или их сочетания.


