Введение
По действующему приказу Министерства здравоохранения Российской Федерации № 572н «Об утверждении Порядка оказания медицинской помощи по профилю “акушерство и гинекология” (за исключением использования вспомогательных репродуктивных технологий)» от 01.11.2012 (с изменениями и дополнениями) обследование детей и подростков проводится в декретируемый возраст девочек в 3 и 7 лет, 14 (15 по показаниям), 16 и 17 лет. Осмотр проводится детскими гинекологами девочек и включает общий осмотр МЖ без дополнительного инструментального обследования [1]. Маршрутизация пациенток с выявленной или заподозренной патологией МЖ для детей не определена. Однако основным методом (доступным, достоверным и высокоинформативным в любом возрасте, начиная с детского) является проведение ультразвукового исследования – УЗИ МЖ.
МЖ – парный орган, развивающийся из эктодермального зачатка, является гормонзависимым, обладая высокой чувствительностью к экзогенным и эндогенным факторам [2]. МЖ проходит несколько этапов развития в соответствии с общим гормональным фоном организма. Морфогенез можно разделить на две основные стадии: первая связана с развитием и формированием органа, вторая – этапная дифференцировка [3]. Благодаря этапности функциональной дифференцировки гормонального фона развитие происходит от рудиментарного зачатка до функционального формирования в период лактации [4]. У детей до пубертатного периода МЖ находятся в состоянии покоя, но при наличии гормональных изменений и в этом возрасте могут отмечаться признаки формирования структуры железы [5]. Нейтральный (допубертатный) период характеризуется низким содержанием прогестерона, пролактина и эстрогенов в сыворотке крови [6].
В препубертантном периоде активируется гормональная система, что приводит к первичному развитию МЖ (появление зачатков стромальной ткани с формированием протоковой системы). Данное состояние связано с воздействием внутренних факторов, интимно связанных с репродуктивной системой, гормонами яичников (эстрогены, прогестерон, андрогены и ингибин) [7]. Эти изменения обусловлены повышением в крови концентрации овариальных гормонов [6]. При нарушении гормонального фона происходит нарушение структуры МЖ (роста и развития МЖ и формирование патологических состояний) [8].
Степень развития МЖ (Ма) начиная с 1969 г. принято классифицировать по Таннеру. Данная классификация имеет пять стадий и коррелирует с данными, полученными при УЗИ МЖ [9, 10].
Каждому периоду соответствуют определенные эхографические характеристики ткани МЖ в зависимости от общего гормонального фона (функции гипоталамо-гипофизарно-яичниковой системы), в связи с этим нарушения структуры МЖ свидетельствуют о нарушениях общего гормонального баланса организма [11, 12].
Данный факт чрезвычайно важен и актуален, т.к. при своевременном и доступном обследовании МЖ при обнаружении изменений в структуре развития железы можно выявить серьезные гормональные проблемы и усовершенствовать скрининг репродуктивного здоровья детей и подростков [13]. Выявление нарушения структур МЖ у детей и подростков требует дообследования, совместного ведения данных пациентов врачами-специалистами (гинеколог, андролог, эндокринолог), дальнейшего совместного диспансерного наблюдения и лечения.
Проведение УЗИ МЖ детям и подросткам при активном росте и развитии МЖ позволяет рано выявлять нарушения гормонального фона и при его коррекции способствовать сохранению и улучшению репродуктивного здоровья.
Актуальность и социальная значимость комплексного обследования МЖ связаны с тем, что имеется тенденция к увеличению количества гормональных нарушений начиная с детского и подросткового возраста, напрямую влияющих на репродуктивное здоровье [14].
Материал и методы
В исследование включены результаты обследования 872 пациенток моложе 18 лет, обратившихся в специализированное маммологическое отделение ФГАУ НЦЗД Минздрава России с 2011-го по 2015 г.
Обследование обратившихся пациенток (детей и подростков) включило:
- Cбор жалоб при обращаемости (наличие–отсутствие жалоб на анатомические особенности МЖ, наличие болезненности и связь ее с днем цикла).
- Визуальная оценка состояния развития МЖ (симметричность, состояние кожных покровов, этап развития МЖ по Таннеру).
- Физикальный осмотр (пальпация МЖ, наличие выделений из соска, пальпация региональных лимфатических узлов, согласно приказу № 572Н) [1].
- Инструментальное обследование (УЗИ МЖ с режимом цветового картирования).
- Дополнительные методы обследования при выявленных отклонениях от нормы (диагностическая и лечебная тонкоигольная биопсия, дуктографическое, цитологическое исследования материала).
Инструментальное обследование проведено на ультразвуковых аппаратах GE Logiq Book XP, Voluson 730, датчик 7,5Мгц. Математико-статистическая обработка данных исследования осуществлена с помощью табличного редактора Excel, его модулей «Анализ данных» и «Мастер диаграмм», пакета программ по статистической обработке данных Statistica for Windows. Дуктографическое исследование проведено с использованием йодного контраста Ультравист на рентгеновском маммографе Siemens mammomat inspiration.
Результаты исследования
Обратившиеся в Центр 872 пациентки по возрасту распределились следующим образом: до 3 лет – 95 (10,9%), с 3 до 7 – 65 (7,4%), в возрасте от 8 до 17 лет – 712 (81,7%).
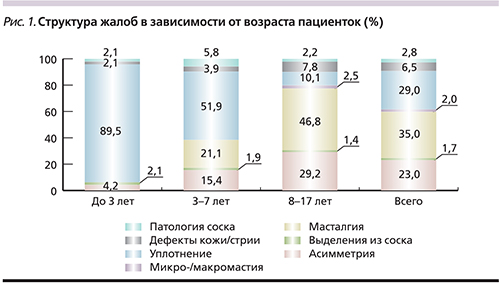
С жалобами на анатомическое развитие или патологическое состояние МЖ обратились 504 (57,8%) пациентки, остальные обратились с профилактической целью в связи с наличием патологических процессов МЖ у матери, 368 (42,2%) были направлены другими специалистами для профилактического обследования. В группе до 3 лет жалобы предъявлялись со стороны родителей или врачей первичного звена. В группе от 3 до 7 лет жалобы со стороны пациенток отмечены в 80% случаев обращения. В старшей возрастной группе жалобы встречались в 50,2% обращений. В зависимости от возрастной группы данные по структуре жалоб представлены на рис. 1.
Как видно из представленного графика на рис. 1, наиболее частыми жалобами до 3 лет были уплотнение, асимметрия, далее – патология соска, дефекты кожных покровов и выделения из соска; в группе 3–7 лет наиболее распространенными жалобами были уплотнение, масталгия, асимметрия, патология соска; в группе от 8 до 17 лет основными жалобами были масталгия, асимметрия, уплотнение и дефекты кожных покровов.
При анализе общих данных по обращаемости в детском и подростковом возрасте основными жалобами со стороны как пациенток, так и родителей были масталгия, уплотнение и асимметрия. Значительно реже встречались такие жалобы, как выделения из соска, микро/макромастия, патология соска, которые практически не имели возрастной динамики.
После проведения сбора жалоб и анамнеза было проведено физикальное обследование врачом-маммологом, который выявил следующие результаты обследования данной группы пациенток. Из общего числа пациенток, осмотренных физикально, было выявлено наличие патологических изменений в МЖ в 375 (43%) случаях, у 110 (12,6%) пациенток выявлены аномалии развития МЖ. У 387 (44,4%) пациенток патологических изменений на момент осмотра данным методом не выявлено. Структура заболеваемости по результатам физикального исследования представлена на рис. 2.
Результаты оценки данных физикального осмотра показали, что основными диагнозами у обратившихся пациенток были масталгия (n=412; 47,2%), преждевременное изолированное телархе (n=251; 28,8%), мастопатия (n=81, 9,3%). Остальная патология встречалась значительно реже.
После проведения УЗИ структура заболеваемости изменилась, она отражена на рис. 3.
Общее количество выявленной патологии МЖ увеличилось с 43 (n=375) до 53,6% (n=467), соответственно уменьшилось число пациенток без патологии развития структуры железы до 33,8% (n=295).

К основным нозологическим патологиям МЖ, выявленным при проведении комплексного обследования МЖ, отнесены мастопатия, преждевременное изолированное телархе, масталгия. Только благодаря применению УЗИ плотных структур МЖ у детей и подростков выявлено наличие кистозных образований в ареолярной зоне у 101 (11,6%) пациентки.
В зависимости от возрастных групп структура заболеваний и патологий МЖ значительно изменяется, что связано с общим гормональным фоном.
Обсуждение
Одно из современных направлений исследований по охране репродуктивного здоровья начиная с детского и подросткового возраста является контроль роста и развития МЖ как активного гормонзависимого органа [15]. Основные изменения в МЖ происходят на фоне изменений общего гормонального фона организма в пре- и пубертатный периоды, в т.ч. и патологические процессы [16]. В настоящее время не существует системного подхода к контролю отклонений гормонального фона (нет установленных алгоритмов обследования, наблюдения и лечения выявляемой патологии МЖ у детей и подростков) [17]. Хотя доказано, что активные пролиферативные изменения МЖ могут приводить к малигнизации процесса и в 30–40 раз повышают частоту возникновения доброкачественной патологии [18–20].
В настоящее время в литературе отмечается возникновение первичных опухолевых процессов уже в пубертатном периоде, при переходе в клиническую форму в старшем возрасте [21].
Раннее выявление пролиферативных процессов в МЖ и коррекция связанного с этим общего гормонального фона – единственные способы профилактики опухолевых процессов репродуктивной системы. В связи с этим формируется научное направление по системе обследования, наблюдения и лечения пациентов раннего возраста, направленное на раннюю диагностику пролиферативных процессов в МЖ. Своевременная коррекция способствует снижению гиперпластических изменений репродуктивных органов, в т.ч. и МЖ, что является прямым способом сохранения репродуктивного здоровья девушек и женщин [22–24].
Общие данные заболеваемости МЖ у детей и подростков соответствуют процентным соотношениям, ранее выявленным другими авторами [17, 25, 26].
В настоящее время в соответствии с приказом Минздрава № 572н «Об утверждении порядка оказания медицинской помощи по профилю “акушерство и гинекология”» от 01.11.2012 [1] проводится физикальный осмотр детей детским гинекологом в фиксированный декретируемый возраст. Дополнительного дообследования, включая ультразвуковые и другие методы диагностики, в данном приказе не установлено. В настоящее время по реестру медицинских специальностей специализации по маммологии, включая детский и подростковый возраст, не существует. В рамках работы маммологического отделения со специализацией в детском и подростковом возрасте прирост пациентов ежегодно составляет до 20%. Из обратившихся в отделение детей и подростков 56,3% пациенток имели патологические процессы или анатомические особенности развития МЖ. С учетом полученных данных для сохранения репродуктивного здоровья детей и подростков необходима организация специализированных служб и целевая подготовка врачей-специалистов.
По международным стандартам, при жалобах на болезненность или изменения в МЖ обязательно проводится УЗИ у детей, подростков и женщин до 35 лет [27]. Ретроспективный анализ осмотра пациентов доказал высокую информативность УЗИ МЖ [28]. По данным нашего исследования, эффективность применения УЗИ подтверждена при наличии объемно-структурных изменений железистой ткани (узловые формы фиброаденоматозных изменений), существенно выросла выявляемость солитарных кист: с 1,2% – при физикальном осмотре до 16,1% – при УЗИ. Частота выявления мастопатии увеличилась с 13,8% при физикальном обследовании до 38,8 при УЗИ.
Стандарт осмотра МЖ, особенно в пубертатный период, с использованием УЗИ является международно принятой методикой контроля развития МЖ, а также связанных с ним гормональных процессов [29, 30]. Нами предложен алгоритм первичного обследования детей и подростков, а также женщин раннего репродуктивного возраста с активным включением УЗИ, а при выявлении патологических изменений в структуре МЖ – динамического наблюдения с частотой 3–6–12 месяцев и совместного ведения данных пациентов с врачами-гинекологами-эндокринологами.
Раннее выявление гормонзависимых процессов в МЖ позволяет проводить адекватную терапию (при необходимости и гормональную). Своевременная стабилизация гормонального фона, особенно в пубертатном периоде, способствует нормализации и правильному формированию репродуктивных органов женского организма [31].
Выводы
МЖ является гормонзависимым органом. Своевременное выявление патологических процессов МЖ позволяет диагностировать дисгормональные нарушения репродуктивной системы. В детском и подростковом возрасте проведение только физикального осмотра не позволяет выявлять патологические процессы в плотной железистой ткани. Для полноценного обследования и выставления диагноза требуется УЗИ МЖ.
Для проведения правильного обследования и диспансерного наблюдения детей и подростков необходима дополнительная подготовка врачей-специалистов (врачей УЗИ-диагностики, детских гинекологов, гинекологов, семейных врачей). Выявленная патология МЖ в детском и подростковом периодах требует обязательного диспансерного наблюдения и дообследования у врачей-специалистов (детский гинеколог, эндокринолог).
Раннее выявление и стабилизация гормональных нарушений служат профилактикой и методом сохранения репродуктивного здоровья женщины.


