Введение
Суставные боли являются одной из самых распространенных жалоб, предъявляемых женщинами в структуре климактерического синдрома. Суставные боли в литературных источниках именуются как «летучие боли в суставах», «боли в крупных суставах», «боли при ходьбе и физической нагрузке», «боли и ограничение движения в суставе». Этиопатогенез суставного синдрома в климактерическом периоде в настоящее время не установлен, однако роль эстрогенов обсуждается многими авторами [3, 4, 12]. Ряд исследователей расценивают жалобы на боли в суставах в данном возрасте как проявление остеоартроза [2, 14, 19]. Еще в 1925 г. Cecil и Archer в исследовании 50 женщин отметили довольно тесную связь между остеоартрозом и менопаузой.
Остеоартроз (ОА)– самое частое заболевание суставов, которым страдают не менее 20% населения земного шара. Заболевание обычно начинается в возрасте старше 40 лет и, поражая лиц трудоспособного возраста, может приводить к снижению их трудоспособности и инвалидизации. Рентгенологические признаки ОА встречаются у 50% людей в возрасте 55 лет и у 80% – старше 75 лет. По данным D.T. Felson и M.C. Nevitt (1998), частота возникновения ОА у женщин в возрасте около 50 лет значительно выше, чем у мужчин того же возраста. Концентрация эстрадиола у женщин снижается еще до наступления менопаузы и тем более в менопаузе ниже, чем у менструирующих женщин. То, что дефицит эстрогенов может быть значимой причиной в развитии ОА, было неоднократно подтверждено в опытах на животных [8, 10, 18]. Так, при аутопсии хряща коленных суставов овец, подвергшихся овариэктомии, по сравнению с неоперированными животными были выявлены дегенеративные изменения, характерные для ОА [24]. Поэтому актуален вопрос о назначении эстроген-гестагенной терапии (ЭГТ) для лечения суставного синдрома у женщин в перименопаузальном периоде.
Целью данного исследования стала оценка эффективности ЭГТ в лечении суставного синдрома у женщин в климактерическом периоде.
Материал и методы
Исследование проведено на базе Центральной поликлиники ФГБУ СЗФМИЦ им. В.А. Алмазова с апреля 2009 по февраль 2011 г. Данная работа представляет собой рандомизированное исследование групп пациенток. Группу исследования составили 40 женщин постменопаузального возраста (средний возраст обследованных – 55,1±0,3 года, длительность эстрогендефицитного состояния – 5,3±0,4 года), имевших на момент включения в исследование жалобы на боли механического характера в коленных и/или тазобедренных суставах и подтверждение ОА рентгенологическими и ультразвуковыми методами. У 83% пациенток выявлена остеопения (Т-критерий в зоне L1–L4 составил 1,64±0,3 SD), у 17% – остеопороз (Т-критерий в зоне L1–L4 составил -2,57±0,2 SD). Критерии включения пациенток в исследование: наличие постменопаузы длительностью до 10 лет, наличие суставного синдрома, типичного для ОА; подтверждение ОА рентгенологическими и ультразвуковыми методами, наличие остеопении или остеопороза, по данным остеоденситометрии, и согласие пациентки на проведение обследования. Критериями исключения из исследования послужили следующие причины: воспалительные заболевания суставов или системные заболевания соединительной ткани, соматические заболевания, которые могут быть причиной вторичного остеопороза, применение глюкокортикоидов и других препаратов, влияющих на минеральный и костный обмены, заболевания, служащие противопоказанием к менопаузальной гормональной терапии (МГТ).
Пациенток рандомизировали в 2 группы в зависимости от вида назначаемой терапии: группа I – 22 пациентки с наличием климактерического синдрома с симптомами ОА получали препараты МГТ в стандартных дозах (содержащие 2 мг эстрадиола валерата и 10 мг дидрогестерона), группа II – 18 пациенток с наличием климактерического синдрома с симптомами ОА получали препараты МГТ в стандартных дозах (содержащие 2 мг эстрадиола валерата и 10 мг дидрогестерона), а также селективные по циклооксигеназе-2 нестероидные противовоспалительные средства.

Характеристика групп больных представлена в табл. 1.
Больным дважды с интервалом в 6 месяцев выполняли ультрасонографию коленных суставов, рентгенографии коленных суставов, остеоденситометрию, исследование маркеров деструкции костной ткани и маркеров костеобразования. Проведено анкетирование пациенток с оценкой выраженности болевого синдрома по визуальной аналоговой шкале (ВАШ), функционального состояния суставов по индексу Лейкена. Болью в костях в той или иной степени страдали все женщины. Так, боль в спине при движении отметили от 11,2 до 19,2% женщин, боль время от времени – от 19,2 до 20,8%, боль в покое – от 2,8 до 7,8%, ощущение «ломоты в костях» – от 32,0 до 50,4% женщин (табл. 2).
Проведен осмотр с выявлением ограничения подвижности в суставах, оценкой суставного индекса. Кроме того, проведена оценка факторов риска развития ОА у женщин посредством анкетирования. Определена выраженность климактерических проявлений и их динамика в процессе лечения (модифицированный менопаузальный индекс – ММИ Куппермана).
Результаты
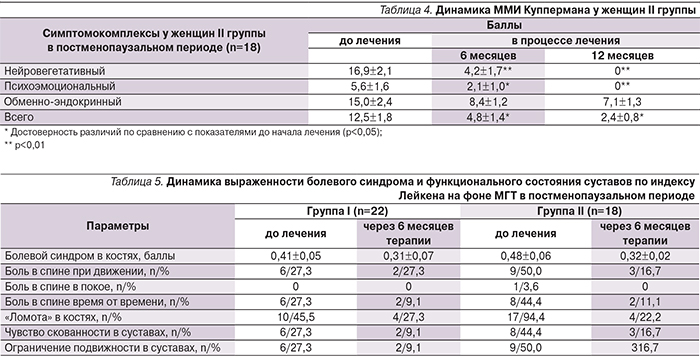
В результате проведенной терапии женщин постменопаузального возраста было выявлено уменьшение климактерических симптомов на фоне МГТ у всех пациенток, получавших ее в течение первых 6 месяцев лечения. Прежде всего этот факт касается нейровегетативных и психоэмоциональных симптомов. Жалобы на обменно-эндокринные проявления климактерического синдрома сохранялись у 2 (13%) I группы и у 3 (17,6%) II при использовании стандартных доз эстроген-гестагенных препаратов даже после 6 месяцев лечения. Динамика индекса ММИ Куппермана отражена в табл. 3, 4.
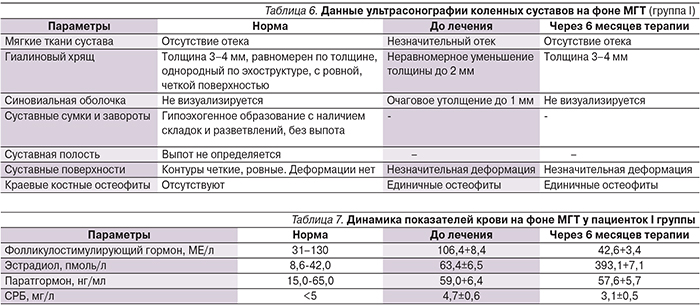
В результате медикаментозной терапии, проведенной в ходе исследования, были получены результаты, свидетельствовавшие об эффективности МГТ для женщин в постменопаузе с суставным синдромом. На протяжении терапии полного исчезновения болевых симптомов никто из больных не отметил. Однако уже через 6 месяцев терапии 13 (33,8%) женщин указали на уменьшение интенсивности болевых ощущений. Через 12 месяцев боль в спине при движении сохранилась лишь у 5 (26,3%) женщин, боль в спине время от времени – у 3 (15,8%), на «ломоту в костях» жаловались 6 (31,6%) женщин. Боль в спине в состоянии покоя не отметила ни одна из наблюдавшихся женщин. При анкетировании пациенток с оценкой выраженности болевого синдрома по ВАШ, функционального состояния суставов по индексу Лейкена после терапии было отмечено уменьшение или исчезновение болевого синдрома, исчезновение чувства скованности в суставах, уменьшение ограничения подвижности в суставах (табл. 5).
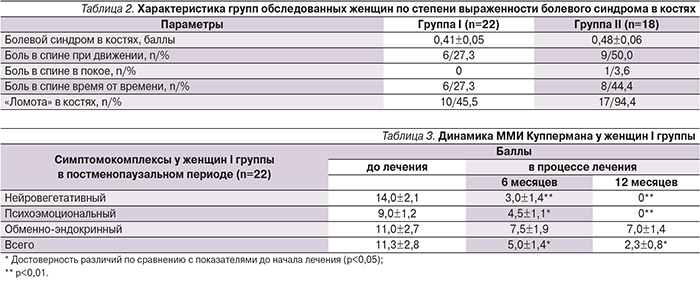
Были также получены данные о замедлении прогрессирования ОА в коленных суставах у женщин в постменопаузе, получавших МГТ (группа I), на основании ультрасонографии коленных суставов (табл. 6).
В отношении тазобедренных суставов таких данных получено не было. Анализ результатов уровня С-реактивного белка (СРБ) у пациенток I группы на фоне проведенной ЭГТ выявил только лишь тенденцию к его снижению (табл. 7).
Таким образом, МГТ у пациенток в постменопаузе с проявлениями климактерического синдрома, в частности с суставным синдромом, приводит к значительному улучшению их качества жизни за счет как уменьшения болевого синдрома, нормализации массы тела, так и улучшения психоэмоционального статуса пациенток, а также служит основным методом профилактики не только остеопороза, но и ОА.
Обсуждение результатов
Эффективность МГТ для уменьшения и облегчения основного симптома – приливов и потливости – составляет 90% [14, 23]. В нашем исследовании эта эффективность оказалась выше среднестатистической, вероятно за счет небольшого числа женщин с тяжелой степенью климактерического синдрома. Поэтому МГТ остается «золотым» стандартом для лечения приливов жара. Другие симптомы дефицита эстрогенов – вагинальная атрофия, диспареуния, цисталгия – также являются показаниями к системной МГТ [15, 16].
Однако, несмотря на высокую эффективность, многие женщины отказываются от гормональной терапии или вынуждены сменить препарат из-за побочных эффектов. По данным Европейского исследования, у 23% женщин продолжительность заместительной гормональной терапии (ЗГТ) не превысила 1 года, 41% женщин использовали ЗГТ в течение 1–5 лет, 20% – в течение 6–10 лет и 16% – более 10 лет [9]. Очевидно, что кратковременная терапия не позволяет полностью использовать все возможности эстрогенов, а особенно достичь профилактических эффектов. Поэтому повышение приемлемости терапии является важнейшим условием ее максимальной эффективности. Совершенствование прогестагенного компонента ЗГТ, использование дидрогестерона позволяет улучшить переносимость и повысить безопасность терапии, что в конечном итоге ведет к повышению приверженности пациенток лечению («комплаентность» терапии) и удлинению экспозиции препаратов.
В ряде исследований было доказано, что чувствительность синовиоцитов, хондроцитов, фибробластов, клеток синовиального эпителия и стенок сосудов к эстрогенам обусловлена наличием специфических рецепторов ERα и ERβ [1, 4]. На хондроцитах больного ОА коленных и тазобедренных суставов экспрессируются оба рецептора к эстрогену, а преобладание экспрессии ERβ над ERα, по результатам нескольких исследований, ассоциировано с ОА [10, 17, 19]. Нужно также отметить, что, по данным литературы, действие эстрогенов на хондроциты было отмечено только у женщин [23].
Протективное действие эстрогенов на хрящ реализуется различными путями. Так, в ряде исследований показано противовоспалительное действие эстрогенов. В исследованиях R.H. Straub (2000), S. Afzal (2011) было выявлено, что эстрогены снижают концентрацию провоспалительного цитокина интерлейкина-6 в синовиальной жидкости, действуя в хряще и синовии. Кроме того, путем подавления матриксных металлопротеиназ (ММП-1) эстрогены защищают хрящ от дегенерации, замедляя распад коллагена 2-го типа [16]. С другой стороны, как эстроген, так и прогестерон нарушают функцию фибробластоподобных синовиоцитов, тем самым противодействуя эффекту ММП [15].
Другой механизм действия эстрогенов на хрящевые структуры, согласно исследованию R. Richmond (1998), заключается в увеличении концентрации инсулиноподобного фактора роста (IGF – Insulinlike growth factor) и связывающих его белков (IGFBPs – Insulinlike growth-factor binding proteins). Белок IGFBP-2, способствуя запасанию IGF-1 и усиливая продукцию протеогликанов, улучшает свойства хряща. Данный механизм проявляется в обезболивающем эффекте эстрогенов [25]. Эстрогены также оказывают позитивное влияние на ремоделирование субхондральной кости [5, 7, 26].
В литературных источниках есть указания на избирательный эффект компонентов МГТ – эстрадиола и прогестагена. Так, J.C. Dominic (2006) не зарегистрировал самостоятельного положительного эффекта прогестагена на хрящ. Добавление прогестагена к эстрогенам не всегда усиливает положительное действие эстрогенов на хрящ. По-видимому, этот эффект зависит от типа прогестагенового компонента. Именно поэтому K.D. Ham и соавт. (2002) отметили, что добавление медроксипрогестерона к эстрадиолу уменьшает положительный эффект последнего.
Следует отметить, что снижение болевого синдрома при применении эстрогенов может быть достигнуто не только локальным, но и системным действием. Доказано, что применение эстрогенов улучшает психоэмоциональный статус женщины путем снижения тревоги, концентрации на болезненных ощущениях, изменения эмоциональной настроенности [1, 4, 11, 22]. Кроме того, при длительном наблюдении можно предполагать еще один дополнительный эффект эстрогенов, позитивно влияющих на углеводный обмен, препятствуя нарастанию инсулинорезистентности, что тормозит возрастное увеличение массы тела и развитие абдоминального ожирения – одних из основных факторов риска ОА суставов нижних конечностей.
Полученные в опытах in vitro и на лабораторных животных данные о протективном влиянии эстрогенов на суставной хрящ послужили предпосылкой к проведению многочисленных клинических исследований. По данным обзора на основе мета-анализа 1064 работ, выполненного исследователями из Нидерландов и опубликованного в журнале Rheumatology в феврале 2009 г., складывается в целом представление о позитивном действии эстрогенов на хрящ, оправдывающее их применение при ОА [11]. Однако единого мнения не получено. Исследований, обладающих высоким уровнем достоверности, среди них немного (19), из них лишь одно рандомизированное и плацебо-контролируемое. Результаты этих исследований противоречивы, однако большинство авторов сходятся на том, что эстрогены оказывают защитное действие на суставной хрящ, правда, режимы МГТ, дозы, пути введения, избирательное действие на суставы требуют дальнейшего изучения.
Данные нашего исследования согласуются с таковыми литературных источников об отсутствии негативного влияния эстроген-гестагенных препаратов на клинические проявления постменопаузального ОА. Позитивный эффект эстрогенов регистрируется на основании данных анкетирования пациенток с оценкой выраженности болевого синдрома по ВАШ, функционального состояния суставов по индексу Лейкена и изменения параметров СРБ. Однако отсутствие данных о результатах рентгенографии коленных суставов требует дальнейшего длительного наблюдения на фоне продолжающегося применения ЭГТ. На основании нашего исследования можем рекомендовать раннее назначение ЭГТ пациенткам с климактерическим синдромом с целью профилактики клинических проявлений суставного синдрома.



