Депрессивные расстройства (ДР) – одна из наиболее актуальных проблем здравоохранения, и значимость ее недооценивается. По данным крупного эпидемиологического исследования, проведенного Всемирной организацией здравоохранения, униполярное ДР занимает второе место по количеству лет с нарушением трудоспособности (индекс YLD) в течение последних 20 лет (с 1990 по 2010 г.), значительно опережая онкологические, сердечно-сосудистые, инфекционные заболевания [13]. Тем не менее ДР недостаточно диагностируются и лечатся, особенно за рамками практики психиатра, неврологами, терапевтами и врачами других специальностей. С целью улучшения диагностики и лечения эмоционально-аффективных и других психических расстройств в специализированных неврологических центрах ведением пациентов занимается как невролог, так и психиатр.
Депрессивные расстройства – прежде всего синдром, встречающийся при самом широком спектре психиатрических, неврологических и соматических заболеваний. Депрессивные нарушения – одно из наиболее распространенных коморбидных расстройств при неврологических заболеваниях. Так, у каждого третьего пациента с эпилепсией на протяжении жизни отмечается по крайней мере один депрессивный эпизод. В нескольких перекрестных исследованиях было показано, что распространенность постинсультной депрессии составляет 30–50 %. Наличие симптомов депрессии отмечено у 80 % пациентов с рассеянным склерозом и у 45 % – с болезнью Паркинсона. Депрессия – неотъемлемый спутник хронических болевых синдромов, и ее распространенность при хронической боли может достигать 85 %.
Распространенность ДР среди пациентов с сахарным диабетом в 3–4 раза превышает таковую в популяции. Первичная униполярная депрессия может встречаться в практике как психиатра, так и невролога в нескольких клинических вариантах:
- Большое ДР.
- Дистимия.
- Неклассифицируемое ДР.
Не каждый случай плохого настроения можно расценивать как депрессию, и для диагностики ДР необходимо придерживаться критериев международной классификации.
Диагностические критерии большого ДР (МКБ-10):
Основные:
- Сниженное настроение в течение 2 недель и более.
- Утрата интересов или способности испытывать удовольствие.
- Снижение энергичности, которое может приводить к утомляемости и сниженной активности.
Дополнительные:
- Снижение способности к сосредоточению внимания.
- Снижение самооценки и чувства уверенности в себе.
- Идеи виновности и самоуничижения.
- Мрачное и пессимистическое видение будущего.
- Суицидальные идеи или действия.
- Нарушенный сон.
- Сниженный аппетит.
Степень тяжести депрессивного эпизода оценивается как легкая (минимум два из трех основных и два из семи дополнительных признаков), умеренная (минимум два из трех основных и четыре из семи дополнительных признаков), тяжелая (три основных и не менее пяти из семи дополнительных признаков). Тем не менее не все случаи большой депрессии могут быть диагностированы при помощи критериев МКБ-10. Критерии DSM-IV-TR более чувствительны.
Диагностические критерии большого депрессивного расстройства:
А. Пять и более из следующих симптомов должны быть представлены в течение одного и того же двухнедельного периода и менять функциональное состояние пациента; должен присутствовать минимум один симптом или (1) сниженный фон настроения, или (2) снижение интереса или способности получать удовольствие (симптомы, четко связанные с общим медицинским заболеванием, не должны включаться):
Подавленное настроение большую часть дня, практически каждый день со слов как самого пациента (например, чувство печали или пустоты), так и окружающих (например, возникновение плаксивости).

Значительное снижение интереса и получения удовольствия от всех или почти от всех сфер деятельности большую часть дня (со слов как самого пациента, так и окружающих).
Значительное снижение веса без соблюдения специальной диеты или увеличение веса (например, изменение массы тела более чем на 5 % в месяц), или снижение/увеличение аппетита практически каждый день.
Инсомния или гиперсомния практически каждый день.
Психомоторное возбуждение или заторможенность практически каждый день (со слов окружающих, а не только субъективное ощущение беспокойства или замедления).
Повышенная утомляемость или снижение внутренней энергии практически каждый день.
Ощущение собственной никчемности или чрезмерной и неуместной вины (которое может быть бредовым) практически каждый день (не просто упрек себе или чувство вины по поводу своей болезни).
Снижение способности мыслить или концентрировать внимание, или принимать решение практически каждый день (по мнению как самого пациента, так и окружающих).
Повторно возникающие мысли о смерти (не просто страх смерти), повторные суицидальные идеи без конкретного плана их реализации или суицидальная попытка или конкретный план реализации суицида.
Б. Симптомы не удовлетворяют критериям смешанного эпизода (тревожно-депрессивного).
В. Симптомы приводят к развитию клинически значимого дистресса и нарушению социальной, профессиональной и прочих видов деятельности.
Г. Развитие симптомов не связано с прямым психотропным действием каких-либо веществ (например, наркотиков или медикаментозных средств) или общим заболеванием (например, гипотиреозом).
Д. Симптомы не могут быть объяснены тяжелой утратой, например потерей любимого человека, симптомы персистируют более двух месяцев или характеризуются значительным функциональным нарушением, наличием болезненных суждений по поводу собственной вины, суицидальных идей, психотических симптомов или психомоторной заторможенностью.
Согласно DSM-IV, симптомы депрессии могут также оцениваться по степени тяжести (легкая, умеренная или тяжелая), наличию психоза (соответствующие или не соответствующие настроению бред и галлюцинации) и ремиссии (частичная или полная). Большое ДР определяется как единичный либо как несколько повторных эпизодов, интервал ремиссии между которыми составляет не менее 2 месяцев.
Дистимия – хроническое ДР, при котором пониженное настроение сохраняется в течение периода не менее 2 лет.
Критерии дистимии DSM-IV-TR:
А. Подавленное настроение сохраняется большую часть дня, в течение превалирующего количества дней за период не менее 2 лет, что подтверждается субъективными жалобами либо объективными наблюдениями.
Б. Подавленность сопровождается двумя или более из нижеперечисленных симптомов: пониженный аппетит или переедание, бессонница или сонливость, слабость или утомляемость, пониженная самооценка, снижение концентрации внимания или трудности в принятии решения, ощущение безнадежности.
В. Отсутствие за 2 года расстройства светлого промежутка длительностью более 2 месяцев единовременно, во время которого не отмечаются симптомы из пунктов А и Б.
Г. Отсутствие большого депрессивного эпизода в течение первых двух лет расстройства (для исключения хронического ДР или большого ДР с частичной ремиссией).
Д. Отсутствие в анамнезе маниакальных, смешанных или гипоманиакальных эпизодов, а также отсутствие критериев соответствия циклотимическому расстройству.
Е. Данное расстройство не происходит в рамках хронического психотического расстройства, например шизофрении или бредового расстройства.
Ж. Симптомы расстройства не вызваны психологическим действием психоактивных веществ (например, наркотических или лекарственных) и не являются результатом медицинского состояния (например, гипотиреодизма).
З. Симптомы расстройства вызывают клинически значимое нарушение или ухудшение в социальной, деловой или других важных областях жизнедеятельности.
К неклассифицируемым ДР относят предменструальное дисфорическое расстройство, малый депрессивный эпизод (эпизоды по меньшей мере 2-недельного ДР менее чем с 5 симптомами, необходимыми для соответствия большому ДР), рекуррентное короткое ДР (депрессивные эпизоды продолжаются от 2 дней до 2 недель, возникают по меньшей мере 1 раз в месяц в течение года и не связаны с менструальным циклом), постпсихотическое ДР при шизофрении.
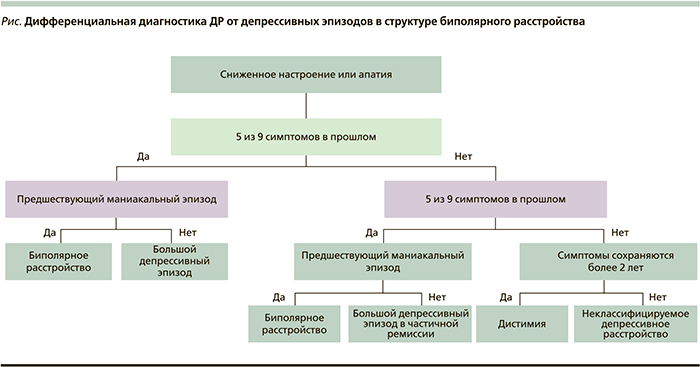
Естественным опасением врача, не имеющего опыта ведения психиатрических пациентов, является неправильная диагностика ДР. Депрессивные эпизоды в рамках ДР необходимо прежде всего дифференцировать от депрессивных синдромов при реакциях тяжелой утраты и биполярных расстройствах (маниакально-депрессивный психоз). Реакция тяжелой утраты (горя) может быть представлена теми же симптомами, что и большое ДР, однако их острота, длительность и влияние на социальную активность различаются (табл. 1).
Биполярное расстройство может манифестировать с депрессивного эпизода. Ускорение мышления, психотические черты, сонливость, повышенный аппетит, ранний возраст начала заболевания, рекуррентное течение депрессии – признаки, указывающие на возможную биполярную природу расстройства. Алгоритм дифференциальной диагностики вышеперечисленных подвидов ДР от депрессивных эпизодов в структуре биполярного расстройства представлен на рисунке.
Симптомы депрессии могут отмечаться при различных неврологических заболеваниях: при постинсультном состоянии и при хронической ишемии мозга, при нейродегенеративных заболеваниях (болезни Паркинсона и синдромах паркинсонизма – прогрессирующем надъядерном параличе, болезни Альцгеймера, хорее Геттингтона, при рассеянном склерозе, эпилепсии, синдроме апноэ во сне, после перенесенной черепно-мозговой травмы, при болезни Вильсона–Коновалова, инфекционных заболеваниях ЦНС – нейросифилисе и ВИЧ, хронических болевых синдромах). Существуют доказательства, что изменения настроения при неврологических заболеваниях являются не просто реакцией на развитие тяжелого заболевания. Так, доказано наличие серотонинергического дефицита при болезни Альцгеймера [9]. При постинсультной депрессии симптоматика развивается при нарушении кровообращения в «стратегических зонах» – стволе головного мозга, базальных ганглиях, коре лобных долей. Важно также отметить, что депрессивные симптомы могут возникать на фоне многих лекарственных препаратов: кортикостероидов, цитостатиков, противоэпилептических средств [6].
Депрессивные расстройства при неврологических заболеваниях имеют особенности течения. Они могут быть представлены гораздо более разнообразной симптоматикой, чем при первичных аффективных расстройствах. Так, у половины пациентов с эпилепсией ДР не удовлетворяет критериям DSM-IV и может рассматриваться как неклассифицируемое ДР. Для депрессии при деменции разработаны особые диагностические критерии.
Специфические симптомы депрессии при различных неврологических заболеваниях [4, 7]:
- для инсульта и деменции: «катастрофические» реакции, состоящие из эпизодов ажитации и агрессии, перемежающиеся с симптомами депрессии (например, плач или суицидальные мысли);
- для пациентов с двусторонним поражением кортико-нуклеарных трактов (например, при рассеянном склерозе, хронической ишемии мозга) характерен псевдобульбарный синдром, проявляющийся чрезмерными эмоциональными всплесками, насильственным смехом и плачем;
- у пациентов с эпилепсией иктальные или перииктальные симптомы депрессии могут предшествовать эпилептическому приступу, следовать за ним или же являться клиническим проявлением самого приступа. Постиктальные симптомы депрессии часто отмечаются при резистентной эпилепсии как с парциальными, так и с генерализованными приступами.
Биполярное течение депрессии также может отмечаться при неврологических заболеваниях – при эпилепсии, рассеянном склерозе, хорее Геттингтона, нейроинфекциях, при постинсультной депрессии [9]. Биполярное расстройство встречается при мигрени чаще, чем в популяции. Необходимо уточнять наличие эпизодов мании в анамнезе у пациентов с депрессивными эпизодами при данных неврологических заболеваниях [6].
Отдельного внимания заслуживает «маскированная», или соматизированная, депрессия, поскольку пациенты с данной формой депрессии обращаются прежде всего к неврологу или врачу общей практики. Соматизированная депрессия – вариант ДР, при котором пациент при наличии соматических симптомов отрицает изменение настроения. При соматизированной депрессии предъявляются жалобы на нарушение функции нескольких систем: ЦНС, сердечно-сосудистой, пищеварительной, мочевыделительной. Характерны хронические болевые синдромы. Таким образом, полисистемность нарушений служит одним из основных клинических признаков, отличающих соматизированное ДР от соматического заболевания. Такие симптомы, как нарушения сна, постоянное чувство усталости, изменение аппетита, заторможенность и нарушение концентрации внимания, а также хроническая боль у пациента с соматическим заболеванием всегда требуют исключения депрессии.
Феноменологически близким к соматизированной депрессии состоянием является соматоформное расстройство. В практических руководствах США соматоформные расстройства включены в более обширное понятие соматизации – это синдром неспецифических физических симптомов, которые не могут быть объяснены каким-либо медицинским состоянием. Соматоформное расстройство может сопровождаться тревогой и депрессией, но они не облигатны для соматоформного расстройства [3].
Клинически соматоформное расстройство характеризуется:
- наличием различных соматических жалоб;
- пациенты сконцентрированы на этих жалобах и требуют обследования;
- отсутствием какого-либо подтвержденного медицинского состояния или заболевания, которое может обусловливать эти жалобы;
- длительным анамнезом обследования у врачей (как правило, более 2 лет);
- пациенты не поддаются переубеждению в отсутствие у них заболевания, несмотря на уверения нескольких врачей.
Для успешного ведения пациентов с соматоформными расстройствами рекомендованы следующие приемы: относиться к симптомам пациента со всей серьезностью, ни в коем случае не объяснять все симптомы психосоматикой («все в вашей голове»), необходимо назначать регулярные визиты и проводить физический осмотр. При наличии ДР пациенты с неврологическими заболеваниями обращаются прежде всего к неврологу. Невролог может назначить лечение самостоятельно в случае дистимии или малого депрессивного эпизода. Однако безусловными показаниями к консультации психиатра служат наличие суицидальных мыслей, психотических нарушений, резистентность к назначению селективных ингибиторов обратного захвата серотонина (СИОЗС) или селективных ингибиторов обратного захвата серотонина и норадреналина (СИОЗСН) в терапевтических дозах. Имеются особенности ведения депрессии и назначения антидепрессантов в рамках биполярного расстройства, поэтому назначения таким пациентам должны в обязательном порядке обсуждаться с психиатром.
Для скрининговой диагностики депрессии наиболее часто используются следующие шкалы: шкала депрессии Бека, шкала депрессии Гамильтона, госпитальная шкала тревоги и депрессии. Клинические симптомы, указывающие на возможные депрессивные ранние утренние пробуждения, снижение аппетита и быстрое похудение, суточное распределение проявлений болезни с пиком плохого самочувствия в утренние часы, чувство выраженной усталости, которое предшествует умственной или физической нагрузке, депрессивные эпизоды в анамнезе, в т. ч. у родственников. При выявлении депрессии необходимо назначение антидепрессантов.
Лечение антидепрессантами включает несколько фаз:
- Терапевтический ответ – начальный ответ на лечение первые 8 недель терапии.
- Ремиссия – полный регресс симптомов депрессии.
- Восстановление – устойчивая ремиссия в течение 6–12 месяцев.
Полный или частичный эффект антидепрессантов отмечается среди 85–90 % пациентов с депрессией. Очень важно соблюдать продолжительность терапии 6–12 месяцев, более короткий курс терапии сопряжен с высоким риском рецидива. Риск рецидива особенно велик для пациентов с множественными депрессивными эпизодами в анамнезе, неполным регрессом между рецидивами, длительными и тяжелыми эпизодами депрессии, наличием психотических симптомов или биполярного течения, с сопутствующими тревожными расстройствами.
При выборе антидепрессанта необходимо учитывать как его эффективность в отношении депрессии, так и отсутствие фармакокинетического взаимодействия с другими принимаемыми препаратами (например, противоэпилептическими, противопаркинсоническими).
Необходимо принимать во внимание следующие особенности:
- амоксепин, мапротилин, кломипрамин и бупропион могут ухудшать течение эпилепсии и не должны назначаться таким пациентам;
- СИОЗС и трициклические антидепрессанты могут ухудшать течение болезни Паркинсона;
- трициклические антидепрессанты могут усугублять когнитивный дефицит у пациентов с болезнью Альцгеймера;
- некоторые препараты группы СИОЗС и трициклические антидепрессанты ингибируют ферменты системы цитохром P450, необходимо учитывать эти фармакокинетические взаимодействия пациентам, принимающим другие препараты.
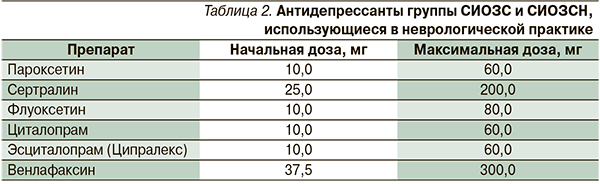
Антидепрессанты группы СИОЗС являются безопасными средствами лечения депрессии при неврологических заболеваниях. Кроме того, СИОЗС и СИОЗСН – препараты выбора лечения сопутствующих тревожных нарушений, а также соматоформных расстройств. Терапевтические дозы наиболее используемых СИОЗС и СИОЗСН приведены в табл. 2.
Мягкий активирующий эффект Ципралекса и малый потенциал для лекарственных взаимодействий позволяют использовать препарат при многих неврологических заболеваниях. Так, Ципралекс позволяет уменьшать риск постинсультной депрессии, а также постинультной апатии более чем в 3 раза [5]. При болезни Альцгеймера Ципралекс уменьшает не только симптомы депрессии и апатию, но и психотические, а также поведенческие симптомы [1]. В длительном проспективном исследовании было показано, что Ципралекс уменьшает симптомы депрессии и астении при рассеянном склерозе, снижает риск обострений, провоцируемых стрессом [6]. Ципралекс эффективен в отношении депрессии при болезни Паркинсона [14]. При применении антиконвульсантов совместно с Ципралексом не требуется коррекция их дозы, поэтому Ципралекс может применяться при депрессии пациентами с эпилепсией. Ципралекс достоверно улучшает качество сна пациентов с психовегетативными нарушениями [2]. Кардиобезопасность Ципралекса, доказанная в плацебо-контролируемом исследовании, позволяет использовать препарат пациентами старшего и пожилого возраста [11].
К наиболее частым побочным эффектам СИОЗС и СИОЗСН относят тревогу и ажитацию (во время начальной фазы лечения), желудочно-кишечные расстройства (тошнота, желудочные спазмы и диарея), снижение аппетита и веса, сексуальную дисфункцию.
У пациентов с неврологическими заболеваниями сексуальная дисфункция отмечается чаще. При сопутствующих тревожных расстройствах высок риск усиления тревожности в первые дни приема, поэтому рекомендуется постепенное наращивание дозы и дополнительный прием противотревожных средств в первые 7–10 дней.



