Железодефицитная анемия (ЖДА) – это наиболее распространенная ее форма, составляющая 80–90 % всех случаев анемий [1]. Чаще всего она встречается среди женщин детородного возраста, беременных, детей раннего возраста (особенно до года), а также среди пациентов старше 65 лет, нередко страдающих хроническими заболеваниями желудочно-кишечного тракта (ЖКТ), почек, алиментарной недостаточностью. ЖДА наблюдается не менее чем у 10–15 % взрослого населения России, в отдельных регионах достигая 25–30 % среди женщин детородного возраста [2].
Важно помнить, что латентный (скрытый) дефицит железа, при котором ЖДА до поры до времени отсутствует, но транспортные и органные запасы железа уже истощены, наблюдается еще чаще – не менее чем у трети населения, обусловливая многочисленные проявления т. н. сидеропенического синдрома.
В целом, по данным ВОЗ, во всем мире насчитывается сегодня 1,8 млрд больных ЖДА и 3,6 млрд лиц со скрытым дефицитом железа [3], что подчеркивает медико-социальное значение своевременной диагностики и лечения ЖДА и профилактики дефицита железа.
Обмен железа в организме
Известно, что в норме в организме поддерживается баланс между поступлением и потерями железа. Суточная потребность в железе у взрослого здорового человека составляет примерно 15–20 мг. Около 90 % железа, поступающего в костный мозг и другие органы, – это эндогенное железо, которое освобождается при распаде эритроцитов в макрофагах ретикулоэндотелиальной системы селезенки и печени. Экзогенное железо поступает в организм с пищей – обычно в количестве 10–15 мг, хотя всасывается не более 10 % от этого количества (1,0–1,5 мг). Кстати, обычные потери железа составляют примерно 1 мг в сутки. В пище железо в основном находится в окисленном состоянии (Fe3+) и входит в состав белков или солей органических кислот. В желудке под действием соляной кислоты происходит частичная ионизация железа (Fe2+) с образованием его закисной двувалентной формы. Только в этой форме железо всасывается в кишечнике, преимущественно в двенадцатиперстной кишке. Трехвалентное экзогенное железо (Fe3+), не всосавшееся в кишечнике, выводится из организма в виде окисных соединений.
Абсорбированное двувалентное железо может быть либо сохранено в пределах клетки в форме ферритина, либо перенесено через базолатеральную мембрану энтероцита в кровь при помощи еще одного белка ферропортина. Здесь под действием медьсодержащего фермента ферроксидазы (церулоплазмина) железо окисляется до Fe3+ и связывается с трансферрином – гликопротеином, который является основной транспортной формой Fe3+. В составе трансферрина железо доставляется по системе воротной вены в печень, в костный мозг и далее в другие органы, где оно используется для синтеза железосодержащих белков (гемоглобина, миоглобина, цитохромов, Fe-содержащих ферментов и др.) или депонируется в ферритине, который содержится почти во всех тканях и органах, особенно в большом количестве в печени, селезенке и костном мозге [4].
Этиология
Наиболее частыми причинами развития ЖДА являются:
1. Хронические кровопотери: маточные (меноррагии, миома матки, эндометриоз, внутриматочные контрацептивы); пищеводно-желудочные (язвенная болезнь желудка и двенадцатиперстной кишки, эрозивный гастрит, кровотечения из расширенных вен пищевода и желудка у больных циррозами печени, злокачественные опухоли); кишечные (болезнь Крона, язвенный колит, дивертикулез кишечника, геморрой, опухоли кишечника); почечные (геморрагический цистит, опухоли почек и мочевого пузыря); геморагический синдром при нарушениях свертывания крови, заболеваниях печени, системных васкулитах, передозировке антикоагулянтов, и т. п.
2. Нарушения всасывания пищевого железа и пристеночного (мембранного) пищеварения в тонком кишечнике и развитие синдрома мальабсорбции: хронические энтериты (инфекционные, болезнь Крона, болезнь Уиппла, туберкулез кишечника); дисахаридазная недостаточность, глютеновая энтеропатия (целиакия); опухоли тонкой кишки (лимфомы); пострезекционные синдромы (синдром короткой кишки, синдром слепой кишки); паразитарные инвазии; дивертикулез тонкой кишки; эндокринные заболевания (диабетическая энтеропатия, болезнь Аддисона, гиперпаратиреоидизм, гипертиреоз, гастринома, карциноид с метастазами); внешнесекреторная недостаточность поджелудочной железы; гастрогенная недостаточность всасывания железа (хронический атрофический гастрит, рак желудка, резекция желудка, гастрэктомия).
3. Повышенная потребность в железе: беременность, лактация, интенсивный рост (у детей), заместительная терапия рекомбинантным эритропоэтином больных хронической почечной недостаточностью с нефрогенной ЖДА, пациентов с миелодиспластическим синдромом и др.
4. Алиментарная недостаточность железа: недостаточное питание, анорексии различного происхождения, вегетарианство.
Следует подчеркнуть, что наибольшую диагностическую сложность в практике врача-терапевта представляет выявление причин дефицита железа и ЖДА у пациентов преклонного возраста, часто страдающих многочисленными сопутствующими заболеваниями, в т. ч. заболеваниями ЖКТ, печени и поджелудочной железы, нередко протекающими в малосимптомной форме, но сопровождающимися длительными нарушениями всасывания пищевого железа в кишечнике или скрытыми кровотечениями. Особое значение имеет нарушение процесса ионизации пищевого железа (Fe3+) под действием соляной кислоты желудочного сока, наблюдающееся у пациентов с атрофией слизистой оболочки желудка и снижением желудочной кислотности [5].
Важно подчеркнуть, что при перечисленных выше поражениях ЖКТ, являющихся причиной развития ЖДА, как правило, наблюдается также нарушение всасывания витамина В12, фолиевой кислоты и микроэлементов, которые стимулируют процессы нормального созревания эритроцитов в костном мозге [5].
Следует помнить еще об одной важной причине развития гипохромной анемии, особенно у лиц пожилого и старческого возраста, связанной с низким содержанием железа в сыворотке крови. Этот вариант анемии нередко возникает при тяжелых хронических или острых воспалительных и онкологических заболеваниях внутренних органов (сепсис, тяжелые пневмонии, системные заболевания соединительной ткани, злокачественные опухоли различной локализации и др.), при которых развивается анемия, сопровождающаяся снижением содержания сывороточного железа и рефрактерная к лечению пероральными препаратами железа. В патогенезе этой анемии, которая получила название “анемия хронических заболеваний”, или “анемия воспаления”, ведущую роль играет нарушение функции белков, регулирующих метаболизм железа в организме, – гепсидина и ферропортинов.
Гепсидин – пептид, синтезируемый печенью, свою основную функцию обеспечивает, взаимодействуя с рецепторами транспортировки железа из клеток – ферропортинами. Гепсидин, в частности, ограничивает функцию ферропортинов и таким образом снижает или прекращает транспортировку железа из энтероцитов и макрофагов в плазму крови.
При тяжелых хронических и острых заболеваниях внутренних органов, как известно, повышается уровень провоспалительных цитокинов (фактора некроза опухоли α, интерлейкина-6). Они в свою очередь стимулируют образование гепсидина [6, 7], чрезмерная концентрация которого приводит к прекращению функции ферропортинов. В результате железо не поступает в кровь ни из энтероцитов, ни из макрофагов, оказываясь как бы в “клеточной ловушке”. Содержание сывороточного железа снижается, что сопровождается развитием анемии, тогда как паренхиматозные органы перегружены железом.
Наконец, в клинической практике встречается еще одна форма гипохромной анемии (сидероахрестическая), при которой нарушено включение железа в молекулу гемоглобина, хотя его содержание в сыворотке крови и запасы в депо находятся в пределах нормы или даже повышены. Ошибочная диагностика ЖДА у больных сидероахрестической анемией обычно влечет за собой неоправданное назначение препаратов железа, которые в данной ситуации не только не оказывают эффекта, но еще больше “перегружают” запасы железа в депо.
Клиническая картина
Клиническая картина ЖДА складывается из двух основных синдромов: анемического и сидеропенического. Неспецифический анемический синдром, обусловленный гемической гипоксией органов и тканей, характеризуется появлением немотивированной слабости, быстрой утомляемости, головокружений, синкопальных и предсинкопальных состояний, одышки и сердцебиений при небольшой физической нагрузке, повышенной раздражительности, плаксивости. При объективном исследовании у больных выявляются бледность кожных покровов и видимых слизистых оболочек, тенденция к снижению артериального давления, тахикардия, функциональный систолический шум над сердцем. О тяжести течения болезни обычно судят по уровню гемоглобина. Легкая степень анемии характеризуется снижением гемоглобина до 110–90 г/л; средняя степень – от 89 до 70 г/л; тяжелая – 69 г/л и ниже.
Сидеропенический синдром, обусловленный тканевым дефицитом железа, нередко выявляемый даже при нормальном уровне гемоглобина, приводит к снижению активности многих ферментов, в состав которых входит железо (цитохромоксидазы, пероксидазы, сукцинат-дегидрогеназы и др.). Это приводит к весьма характерным симптомам – извращению вкуса (pica chlorotica) и обоняния. У лиц с дефицитом железа возникает желание употреблять в пищу мел, уголь, глину, песок, сырое тесто, фарш, крупу, лед, а также пристрастие к неприятным запахам (бензину, ацетону, запаху лаков, красок, гуталина и т. п.). Кроме того, у пациентов с дефицитом железа появляются выраженная мышечная слабость и утомляемость, атрофия мышц и снижение мышечной силы в связи с дефицитом миоглобина и ферментов тканевого дыхания. При объективном исследовании определяются сухость кожи, истончение, ломкость и поперечная исчерченность ногтей, койлонихии, ангулярный стоматит, глоссит (“лакированный” язык), а также атрофические изменения слизистой оболочки пищевода (сидеропеническая дисфагия), желудка и кишечника (атрофический гастрит, энтерит). Возможно повышение температуры тела до субфебрильных цифр (“сидеропенический субфебрилитет”).
Лабораторная диагностика
Лабораторная диагностика ЖДА включает несколько этапов [4, 8].
На первом этапе следует оценить результаты рутинного исследования периферической крови, в частности снижение при ЖДА цветового показателя ниже 0,85, среднего содержания гемоглобина в эритроците (МСН) ниже 26 пг, средней концентрации гемоглобина в эритроците (МСНС) ниже 30 %, что свидетельствует о гипохромном характере анемии. При морфологическом исследовании крови, как правило, выявляются анизоцитоз и микроцитоз, которые подтверждают значения среднего объема эритроцита (МСV) меньше 80 фл. В большинстве случаев этих данных недостаточно для диагностики ЖДА, поскольку гипохромный и микроцитарный характер анемии свойствен и для других форм анемии: анемии хронических заболеваний, сидероахрестической анемии и др.
На следующем этапе верификации ЖДА оценивают содержание сывороточного железа. Исследование необходимо выполнять только до применения больным препаратов железа. Следует помнить, что концентрация сывороточного железа, связанного с транспортным белком трансферрином, значительно варьируется даже в течение суток. Поэтому определение этого показателя дает лишь самое общее представление об уровне железа в организме.
В норме содержание сывороточного железа составляет: 10,6–28,3 мкмоль/л у мужчин и 6,6–26,0 мкмоль/л у женщин [8], хотя референсные значения этого показателя могут различаться в разных лабораториях. При недостатке железа в организме (ЖДА) его концентрация в сыворотке крови снижается, а при перегрузке организма железом (например, при наследственном гемохроматозе, хроническом гепатите, циррозе печени, гемолитической, апластической, сидероахрестической анемии и талассемии) увеличивается. Следует помнить, что снижение концентрации сывороточного железа может наблюдаться также при “анемии хронических заболеваний”, что ограничивает диагностическое значение определения этого показателя.
Иными словами, уровень сывороточного железа далеко не всегда позволяет надежно оценить степень нарушений обмена железа. Для этого в сыворотке крови необходимо определять содержание трансферрина и ферритина, а также общей железосвязывающей способности сыворотки (ОЖСС) и коэффициента насыщения трансферрина железом (НТЖ).
В норме содержание трансферрина в сыворотке крови составляет 2,1–3,6 г/л для взрослых мужчин и 2,50–3,80 г/л для женщин. По сравнению с уровнем сывороточного железа содержание трансферрина и его насыщение железом являются более стабильными и надежными показателями, отражающими состояние обмена железа в организме [8]. При дефиците железа в организме и ЖДА наблюдается компенсаторное увеличение содержания трансферрина.
ОЖСС характеризует не абсолютное содержание трансферрина, а количество окисленного железа (Fe3+), которое может связываться с трансферрином сыворотки крови. В норме ОЖСС составляет 50–84 мкмоль/л, хотя значения этого показателя могут существенно отличаться в разных лабораториях. Уровень ОЖСС обычно изменяется параллельно уменьшению или увеличению содержания трансферрина. При большинстве железодефицитных состояний ОЖСС увеличивается вместе с концентрацией трансферрина.
Коэффициент насыщения трансферрина железом (НТЖ) рассчитывается по следующей формуле:
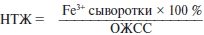
В норме этот показатель составляет 25–35 % (в среднем 30 %). При дефиците железа в организме и ЖДА коэффициент насыщения трансферрина железом уменьшается до 20 % и менее [8].
Ферритин является основным белком, депонирующим железо. Он находится в основном в клетках печени, селезенки, поджелудочной железы, костного мозга и макрофагах. В сыворотке крови ферритин содержится в небольших количествах, тем не менее его концентрация в крови хорошо отражает общее количество железа, депонированного в различных внутренних органах. Поэтому определение ферритина служит важным диагностическим тестом, отражающим общие “запасы” железа в организме. В норме количество ферритина в крови составляет 80–00 мкг/л для мужчин и 40–0 мкг/л для женщин. Снижение этого показателя отмечается при хронической ЖДА и гемолитической анемии с внутрисосудистым гемолизом, указывая на истощение запасов железа в организме, тогда как при анемии хронических заболеваний и сидероахрестической анемии содержание ферритина нормально или повышено. Вместе с тем следует помнить, что ферритин относится к белкам “острой фазы” и изменения его концентрации при воспалительных процессах, злокачественных опухолях, метастазах в печень, при длительном злоупотреблении алкоголем далеко не всегда отражают запасы депонированного железа в организме.
Таким образом, для верификации ЖДА и дифференциальной диагностики с другими гипохромными анемиями необходимо комплексное клинико-лабораторное обследование больных, включающее не только определение рутинных показателей общего анализа крови и содержания сывороточного железа, но и оценку концентрации трансферрина, ферритина, ОЖСС и коэффициента НТЖ (см. таблицу).
Лечение
Лечение больных ЖДА должно быть направлено на возможное устранение основной причины, вызвавшей развитие анемии, а также на скорейшее восстановление содержания железа в организме.
При этом следует придерживаться основных принципов лечения ЖДА, сформулированных Л.И. Идельсоном в 1981 г. [10]:
• возместить дефицит железа только с помощью диетотерапии без препаратов железа невозможно, поскольку максимальное количество железа (Fe3+), которое может всосаться из пищи, не превышает 1,5–2,5 мг/сут;
• терапия ЖДА должна проводиться преимущественно пероральными препаратами железа;
• терапия ЖДА не должна прекращаться после нормализации уровня гемоглобина.
Диетические мероприятия
Всем пациентам с ЖДА в пищевом рационе следует предусматривать прием продуктов с относительно высоким содержанием железа: мяса, свиной и говяжьей печени, гречневой крупы, яблок, гранатов, грибов, капусты, фасоли, шоколада, красного вина и др. При этом следует иметь в виду, что скорость всасывания железа в кишечнике зависит от активности некоторых ингибиторов и стимуляторов всасывания. Наиболее сильным стимулятором всасывания железа является аскорбиновая кислота, как известно, способствующая частичной ионизации пищевого железа (Fe3+) и образованию ионов Fe2+, которые в отличие от окисленной формы железа Fe3+ свободно проникают в энтероциты слизистой оболочки кишечника. Кроме того, всасыванию железа способствуют также продукты питания, полученные путем естественной ферментации (например, кефир, квас, квашеная капуста и др.). Кислота, присутствующая в таких продуктах, легко вступая в контакт с железом, препятствует образованию плохо всасывающихся фитатов железа, в связи с чем ускоряется проникновение железа в энтероциты. Уменьшению образования фитатов железа способствует также термическая обработка растительных продуктов и их измельчение.
Естественными ингибиторами всасывания железа в кишечнике являются:
• кальций, содержащийся в молочных продуктах;
• фенольные соединения, которые присутствуют в растительных продуктах, в чае, кофе, какао; например, фенольное соединение танина, содержащегося в чае, снижает всасывание железа на 60 % по сравнению с водой;
• фитаты, богатые минералами и фосфатами, которые содержатся в большом количестве в злаковых, овощах, семенах, орехах и образуют с железом т. н. фитаты железа, плохо всасывающиеся в кишечнике.
Лечение препаратами железа
Практически во всех случаях ЖДА необходим длительный прием железосодержащих лекарственных препаратов, что способствует не только восстановлению уровня гемоглобина, но и пополнению запасов депо железа. В большинстве случаев терапию проводят пероральными препаратами железа, выбору которых придается особое значение, поскольку длительность лечения составляет несколько месяцев. При этом важна не только высокая эффективность лечения, но и отсутствие побочных эффектов, приверженность больных проводимой терапии.
Поскольку в слизистой оболочке верхних отделов тонкой кишки всасывается только двувалентное железо, наиболее эффективными пероральными железосодержащими препаратами являются т. н. ионные препараты, которые содержат соли двувалентного железа (Fe2+), в частности сульфат железа (II). Они обладают хорошей растворимостью и высокой способностью к диссоциации, легко проникают в кровь путем пассивной диффузии.
Тем не менее многим из этих препаратов присущи разнообразные нежелательные побочные эффекты, обусловленные повреждающим действием свободных радикалов на слизистую оболочку ЖКТ, образующихся при окислении двувалентного железа до Fe3+, а также местным раздражающим действием солей тяжелого металла на слизистую оболочку: металлический вкус во рту, дискомфорт или боли в эпигастрии, тошнота, иногда рвота, запоры, диарея. Именно это нередко ограничивает длительное применение пероральных железосодержащих препаратов больными ЖДА и снижает их приверженность лечению. Особенно это касается пациентов, страдающих хроническими заболеваниями ЖКТ, печени и поджелудочной железы. При этом частота побочных эффектов во многом зависит от содержания элементарного двувалентного железа в препарате. Поэтому желание многих практикующих врачей как можно быстрее достичь положительного эффекта лечения ЖДА с помощью высоких суточных доз препаратов железа (до 250–300 мг двувалентного железа в сутки) нередко приводит к увеличению частоты побочных эффектов и отказу многих больных от продолжения лечения.
Однако повышение эффективности лечения ЖДА пероральными железосодержащими препаратами может быть достигнуто другим – более рациональным – путем, который в настоящее время находит все большее распространение в клинической практике. Речь идет о включении в состав этих препаратов дополнительных компонентов, существенно облегчающих абсорбцию Fe2+ в тонкой кишке и способствующих ускорению его использования в процессе костномозгового кроветворения.
В этом отношении наибольший интерес представляет использование для длительной терапии ЖДА комплексного препарата Ферро-Фольгамма (Вёрваг Фарма, Германия), уникальные антианемические свойства которого связаны прежде всего с включением в его состав помимо сульфата железа (II), цианокобаламина (10 мкг), фолиевой (5 мг) и аскорбиновой (100 мг) кислот. Высокое содержание аскорбиновой кислоты в препарате (100 мг в одной капсуле) обеспечивает значительное ускорение всасывания Fe2+ в кишечнике, а также быстрое окисление его в сосудистом русле до Fe3+, который активно захватывается трансферрином и ферритином. Кроме того, аскорбиновая кислота, являющаяся одним из наиболее эффективных антиоксидантов, способствует уменьшению повреждающего действия свободных радикалов на слизистую оболочку ЖКТ.
Включение в состав Ферро-Фольгаммы фолиевой кислоты и цинокобаламина, дефицит которых также нередко встречается при ЖДА, способствует синтезу ДНК в клетках костного мозга, ускоряя гемопоэз и утилизацию всосавшегося железа, а также освобождают дополнительное количество трансферрина и ферритина [12]. В результате значительно увеличивается скорость синтеза гемоглобина и существенно повышается эффективность терапии ЖДА [12, 13]. Активные компоненты препарата Ферро-Фольгамма находятся в специальной нейтральной оболочке, которая обеспечивает их всасывание в верхнем отделе тонкой кишки и значительно уменьшает местное раздражающее действие препарата на слизистую оболочку желудка, способствуя хорошей переносимости препарата со стороны ЖКТ [12, 14–16]. Этому способствует также оптимальное содержание элементарного железа Fe2+ (37 мг) в одной капсуле препарата.
Больным ЖДА Ферро-Фольгамму назначают внутрь по 1 капсуле 3 раза в день после еды. При анемии легкой степени продолжительность лечения составляет 3–4 недели, при среднетяжелом течении – 8–12 недель, а при тяжелой степени анемии – на протяжении 16 недель и более. Оценивать индивидуальную эффективность препарата следует не ранее чем через 2–3 недели от начала терапии. После нормализации содержания гемоглобина и эритроцитов в крови прием препарата следует продолжить еще в течение 1–1,5 месяцев с целью создания в организме полноценного депо железа.
Высокая эффективность и безопасность применения Ферро-Фольгаммы больными ЖДА подтверждены результатами многочисленных клинических исследований [12–23]. Так, применение Ферро-Фольгаммы женщинами с хронической ЖДА, развившейся на фоне миомы матки и аденомиоза, позволило добиться полной клинической и гематологической ремиссии в 92,6 % случаев [17]. При этом содержание гемоглобина возрастало на 18,5 %, эритроцитов – на 9,7 %, ферритина – на 59 % и сывороточного железа – на 39,9 %.
Сходные данные приведены в работах Е.Н. Коноводовой и В.А. Бурлева [12], В.Н. Серова и соавт. [16], показавших, что применение препарата Ферро-Фольгамма более чем 90 % беременных и родильниц с ЖДА приводит к возрастанию уровней гемоглобина, сывороточного железа и ферритина, а также снижает частоту развития плацентарной недостаточности и гипотрофии плода. Положительные результаты лечения Ферро-Фольгаммой беременных с гестозом и ЖДА продемонстрированы в ряде работ [14, 15, 18].
По данным В.Ф. Коколиной и соавт. [20], применение Ферро-Фольгаммы больными ЖДА, развившейся на фоне рецидивирующих ювенильных маточных кровотечений, в 87–90 % случаев приводит к почти полному восстановлению уровня гемоглобина и других показателей гемостаза через 4–16 недель от начала лечения.
В работе А.М. Шилова и соавт. [21] было показано, что у больных хронической сердечной недостаточностью II–IV функциональных классов по NYHA, страдающих ЖДА, включение в состав комбинированной терапии Ферро-Фольгаммы сопровождается не только быстрым восстановлением всех гематологических показателей, но и заметным улучшением по сравнению с контрольной группой систолической функции левого желудочка, снижением общего периферического сосудистого сопротивления и частоты сердечных сокращений.
В исследовании А.Л. Верткина и соавт. [13] высокая эффективность и безопасность применения Ферро-Фольгаммы продемонстрирована больными хронической ЖДА различной этиологии, причем более чем у половины больных причиной анемии явились заболевания ЖКТ: язвенная болезнь двенадцатиперстной кишки, синдром раздраженной толстой кишки, атрофический гастрит, резецированный желудок и др. При этом была показана более высокая скорость восстановления гематологических показателей у больных ЖДА, чем при применении других сравниваемых препаратов железа. Интересно, что после прекращения лечения Ферро-Фольгаммой уровень гемоглобина и сывороточного железа продолжал нарастать, тогда как через месяц после завершения приема других железосодержащих препаратов вновь наблюдалось постепенное снижение гемоглобина. Аналогичные данные приводят В.В. Городецкий и соавт. [22].
Важно отметить, что все авторы, изучавшие эффективность длительного лечения Ферро-Фольгаммой больных ЖДА, отмечают исключительно хорошую переносимость препарата и очень редкое развитие нежелательных побочных эффектов [12–23].
Таким образом, Ферро-Фольгамма может быть рекомендована в качестве основного препарата для длительной терапии больных хронической ЖДА различной этиологии, в т. ч. больных с поражением ЖКТ, лиц пожилого и старческого возраста, у которых анемия нередко носит полиэтиологический характер (алиментарная недостаточность, гипопротеинемия, атрофический гастрит, опухоли желудка, кишечника, дефицит витамина В12 и др.).



