Определение
Хроническая обструктивная болезнь легких (ХОБЛ) – заболевание, характеризующееся персистирующим нарушением вентиляционной функции по обструктивному типу, частично обратимым, которое обычно прогрессирует и связано с повышенным хроническим воспалительным ответом на действие патогенных частиц или газов. У ряда пациентов обострения и сопутствующие заболевания могут влиять на общую тяжесть ХОБЛ [1].
Диагноз ХОБЛ следует заподозрить у всех пациентов в возрасте старше 40 лет с одышкой, хроническим кашлем и/или избыточной продукцией мокроты, и/или имеющих в анамнезе факторы риска развития этого заболевания, а также стойкие нарушения бронхиальной проходимости, регистрируемые при исследовании функции внешнего дыхания [1–3]. Хронический кашель и избыточная продукция мокроты часто задолго предшествуют вентиляционным расстройствам, приводящим к развитию одышки. Однако данные симптомы не строго специфичны и могут встречаться при другой патологии.
Клиническая оценка
Клиническая оценка основывается на изучении жалоб, истории болезни и физикальном обследовании.
Хронический кашель нередко является наиболее ранним симптомом.
В начале болезни он чаще наблюдается в утренние часы, при прогрессировании возникает и в дневное время, реже – ночью. Хронический кашель обычно продуктивен и очень часто недооценивается, т.к. к нему относятся как к ожидаемому последствию курения. Мокрота вначале отделяется только утром, однако позднее начинает отходить в течение дня. Обычно она вязкая, слизистая и выделяется в небольших количествах. Выделение мокроты более 3 месяцев в течение каждого из двух последовательных лет служит клиническим определением хронического бронхита. Появление гнойной мокроты или увеличение ее объема свидетельствует об инфекционном обострении.
Одышка – наиболее важный симптом ХОБЛ, появление которого является основной причиной обращения за медицинской помощью большинства пациентов. Обычно одышка прогрессирует и с течением времени становится постоянной. В начале заболевания одышка возникает во время физической нагрузки (подъем по лестнице). Однако по мере прогрессирования болезни одышка появляется даже во время минимальной нагрузки или в покое. Для количественной оценки выраженности одышки используют ряд шкал, наиболее удобная – шкала Medical Research Council Dyspnea Scale (табл. 1) [4].
Жалобы на свистящее дыхание могут присутствовать при легком течении заболевания, однако более характерны для бронхиальной астмы (БА) или ХОБЛ тяжелого течения. Усталость, потеря массы тела могут возникать у больных тяжелой и крайне тяжелой ХОБЛ. Они имеют плохое прогностическое значение, но могут также быть признаком другого заболевания (туберкулез, рак легкого), поэтому всегда требуют дополнительного обследования пациента. Пастозность голеностопных суставов и голеней может быть единственным признаком легочного сердца. Симптомы депрессии и/или тревоги могут быть проявлением ухудшения состояния пациента.
Особенностью ХОБЛ служит постепенное прогрессирующее течение, в связи с чем важное значение имеет тщательный сбор анамнеза заболевания. Следует уделить внимание следующим вопросам: табакокурению (активному, пассивному), профессиональной вредности или влиянию негативных факторов окружающей среды; перенесенным в детстве тяжелым и/или повторным респираторным инфекциям; семейному анамнезу ХОБЛ или другому хроническому заболеванию легких; частым простудным заболеваниям; сопутствующей патологии и пр. В обязательном порядке уточняется индекс курящего человека (ИК), который рассчитывается по формуле:

Анамнез может оказать существенную помощь при проведении дифференциальной диагностики. Наличие признаков атопии (аллергический ринит, кожные аллергические заболевания, ранее проводимые положительные аллергологические тесты, аллергическая патология у кровных родственников), начало заболевания в молодом возрасте, значительный и быстрый эффект от предыдущей терапии глюкокортикостероидами (ГКС) заставляют врача вести поиск в направлении БА. Признаки респираторной гнойной инфекции с детского возраста, отсутствие ингаляционного патогенного воздействия направят диагностический поиск в сторону исключения бронхоэктатической болезни, легочной дисплазии, бронхиолита. В то же время не следует забывать, что пациент может иметь сочетание разных заболеваний (например, БА и ХОБЛ).

Заподозрить ХОБЛ помогают также специальные вопросники, применяемые при обследовании больших групп населения, а также в кабинетах доврачебного осмотра [1, 4].
При физическом обследовании необходимо обращать внимание на появление перкуторного звука с коробочным оттенком, при аускультации легких больных эмфиземой легких наблюдается ослабление везикулярного дыхания. Напротив, у пациентов с выраженной бронхиальной обструкцией главным аускультативным феноменом служат сухие, преимущественно свистящие хрипы, усиливающиеся при форсированном выдохе. Наличие влажных хрипов поможет отличить ХОБЛ от застойной сердечной недостаточности. При аускультации сердца возможно выявление признаков легочного сердца, таких как акцент второго тона над легочной артерией, шумы при недостаточности клапана легочной артерии или трикуспидального клапана. Следует обращать внимание на наличие признаков системных изменений: набухание шейных вен, увеличение печени и периферические отеки, свидетельствующие о развитии легочного сердца.
Лабораторные и инструментальные методы обследования
Клинический анализ крови относится к обязательным методам обследования больного. При стабильном течении ХОБЛ существенных изменений содержания лейкоцитов в периферической крови не отмечается.
С развитием гипоксемии формируется полицитемический синдром, который характеризуется повышением числа эритроцитов, высоким уровнем гемоглобина, низкой СОЭ, повышением гематокрита (для женщин >47%, для мужчин >52%) и повышенной вязкостью крови. Данные изменения в анализе крови характерны для больных тяжелым течением ХОБЛ. При инфекционном обострении заболевания, как правило, наблюдается нейтрофильный лейкоцитоз с палочкоядерным сдвигом и увеличение СОЭ.
Спирометрия1 является наиболее объективным и доступным методом измерения ограничения скорости воздушного потока. Спирометрия должна проводиться всем больным, у которых подозревается ХОБЛ. Это необходимо для установления диагноза, оценки степени тяжести и мониторирования прогрессирования заболевания. Наиболее чувствительным параметром в диагностике ограничения воздушного потока является отношение ОФВ1/ФЖЕЛ. Этот параметр определяется на всех стадиях ХОБЛ и является основным критерием заболевания. Мониторирование пиковой скорости выдоха (ПСВ) используется для исключения повышенной суточной вариабельности показателей, более характерной для бронхиальной астмы (вариабельность показателей ПСВ >30% в течение суток) и ответа на медикаментозную терапию пациентов с установленным диагнозом ХОБЛ. Определение ПСВ у больных ХОБЛ может также применяться в период обострения заболевания и на этапе реабилитации пациентов. Тест на обратимость бронхиальной обструкции с применением бронхолитика должен проводиться как для исключения БА, так и для установления степени обратимости обструкции под влиянием бронхорасширяющих препаратов. При проведении теста рекомендуется использовать короткодействующие бронходилататоры в максимальной разовой дозе: сальбутамол 4 дозы=400 мкг с измерением бронходилатационного ответа через 15–30 минут; ипратропия бромид 4 дозы=80 мкг с измерением ответа через 30–45 минут. Во избежание искажения результатов и для правильного выполнения бронходилатационного теста необходимо отменить проводимую терапию в соответствии с фармакокинетическими свойствами принимаемого препарата (β-агонисты короткого действия – за 6 часов до начала теста, длительнодействующие β-агонисты – за 12, пролонгированные теофиллины – за 24 часа).
Наиболее простой способ – измерение бронходилатационного ответа по абсолютному приросту ОФВ1 в мл:
Абсолютный прирост (мл)=ОФВ1 после бронхолитика (мл) ‒ ОФВ1 исходная (мл).
Другой метод измерения обратимости основан на расчете коэффициента бронходилатации (КБД, %), выраженного в процентах, к исходному:
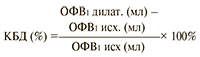
Бронходилатационный тест считается положительным, если после ингаляции бронходилататора величина прироста ОФВ1 ≥12% от должного или абсолютный прирост составляет 200 мл и более. При получении такого прироста бронхиальная обструкция считается обратимой. Для заключения о положительном бронходилатационном тесте обязательно достижение обоих критериев.
Данные электрокардиографии в большинстве случаев позволяют исключать кардиальный генез респираторной симптоматики и выявлять признаки перегрузки и/или гипертрофии правых отделов сердца при развитии такого осложнения, как легочное сердце; кроме того, возможна регистрация нарушений ритма сердца.
Рентгенография органов грудной клетки должна проводиться всем больным. Она не является специфическим методом диагностики ХОБЛ, однако помогает исключить другие патологические заболевания/состояния (пневмония, рак, застойная сердечная недостаточность, плевральный выпот, пневмоторакс, буллезные изменения и пр.). Увеличение размеров легочных полей, уплощение диафрагмы, увеличение реберно-диафрагмального угла, расширение ретростернального пространства, неравномерная прозрачность легких, уменьшение или отсутствие сосудистого рисунка служат рентгенологическими признаками эмфиземы. Компьютерная томография (КТ) рекомендуется в случаях, требующих проведения дифференциальной диагностики (альтернативный процесс), для уточнения формы эмфиземы (определение хирургической тактики лечения).
Пульсоксиметрия с целью оценки оксигенации крови (SpO2) должна проводиться всем больным ХОБЛ. Газы артериальной крови рекомендуется измерять при стабильном течении заболевания у больных с тяжелым и крайне тяжелым течением ХОБЛ (сатурация менее 94% при дыхании комнатным воздухом). Мониторирование газов артериальной крови необходимо во время тяжелого обострения, приводящего к дыхательной недостаточности.
Исследование мокроты рекомендуется проводить госпитализированным больным с обострением заболевания. При обострении ХОБЛ мокрота приобретает гнойный характер, клеточный состав смещается в сторону нейтрофилов. Культуральное микробиологическое исследование мокроты поможет в выборе рациональной антибиотикотерапии. Цитологическое исследование мокроты дает информацию о характере воспалительного процесса и его выраженности, а также позволяет выявлять атипичные клетки. С учетом пожилого возраста большинства больных ХОБЛ всегда должна существовать онкологическая настороженность. Если врач сомневается в диагнозе, рекомендуется проводить несколько (3 и более) цитологических исследований.
Для исключения смешанных обструктивно-рестриктивных нарушений, оценки выраженности эмфиземы показано исследование легочных объемов (бодиплетизмография), включая общую емкость легких (ОЕЛ), остаточный объем (ОО), функциональную остаточную емкость и отношение ОО/ОЕЛ. Показателем гиперинфляции служит измерение емкости вдоха. Диффузионная способность легких (DLco) обычно снижена у больных тяжелой ХОБЛ. Показатель диффузионной способности используется при отборе кандидатов для кислородотерапии, оперативного лечения.

Тест с физической нагрузкой имеет практическое значение для больных с несоответствием уровня одышки показателю ОФВ1. Он может проводиться на велоэргометре или с помощью 6-минутного шагового теста. При выполнении последнего пациентам предлагается ходить по измеренному коридору в собственном темпе, стараясь пройти максимальное расстояние в течение 6 минут. Больным разрешается останавливаться и отдыхать во время теста, однако они должны возобновлять ходьбу, когда сочтут это возможным. Во время ходьбы разрешается подбадривать пациентов фразами: «Все идет хорошо», «Продолжайте в том же темпе». Перед началом и в конце теста оцениваются одышка по шкале Борга (0–10 баллов: 0 – нет одышки, 10 – максимальная одышка) или визуальной аналоговой шкале, частота сердечных сокращений, частота дыхательных движений и SaO2. Пациенты должны прекращать ходьбу при возникновении следующих симптомов: тяжелая одышка, боль в грудной клетке, головокружение, боль в ногах, а также при снижении SaO2 до 80–86%.
Измеряется пройденное в течение 6 минут расстояние в метрах (6MWD) и сравнивается с должным показателем 6MWD (i).
Показатель 6MWD (i) вычисляется по нижеприведенным формулам, в которых используются возраст в годах, масса тела в кг, рост в см; ИМТ (индекс массы тела) рассчитывается как отношение массы тела в кг к росту в м2.
Должный показатель для мужчин:
6MWD (i)=7,57×рост – 5,02×возраст – 1,76×масса тела – 309 или 6MWD (i)=1140 – 5,61×ИМТ – 6,94×возраст.
Нижняя граница нормы
6MWD (i) – 153 м.
Должный показатель для женщин:
6MWD (i)=2,11×рост – 2,29×масса тела – 5,78×возраст+667 или 6MWD (i)=1017 – 6,24×ИМТ – 5,83×возраст.
Нижняя граница нормы
6MWD (i) – 139 м.
Эхокардиография позволяет выявлять и оценивать признаки легочной гипертензии, дисфункции правых и левых отделов сердца, определять степень выраженности легочной гипертензии.
Полисомнографическое исследование при ХОБЛ показано при подозрении на сопутствующее апноэ во время сна.
Бронхологическое исследование выполняется при проведении дифференциального диагноза ХОБЛ с другими заболеваниями (в т.ч. новообразованиями, туберкулезом), проявляющимися аналогичной респираторной симптоматикой, а также для оценки состояния слизистой оболочки бронхов. Исследование должно включать осмотр слизистой оболочки бронхов; бронхоальвеолярный лаваж с последующим микробиологическим и цитологическим исследованиями; биопсию слизистой оболочки бронхов.

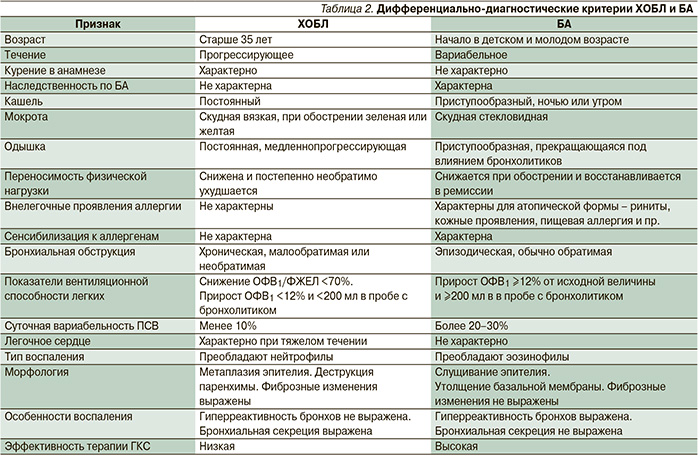
К основным задачам дифференциальной диагностики при ведении пациента с предполагаемой ХОБЛ относится исключение заболеваний со сходной симптоматикой. Наиболее сложным представляется разграничение ХОБЛ и БА, основные критерии дифференциальной диагностики которых приведены в табл. 2. У некоторых больных ХОБЛ и БА могут присутствовать одновременно, что позволяет отнести их к фенотипу «ХОБЛ+БА».
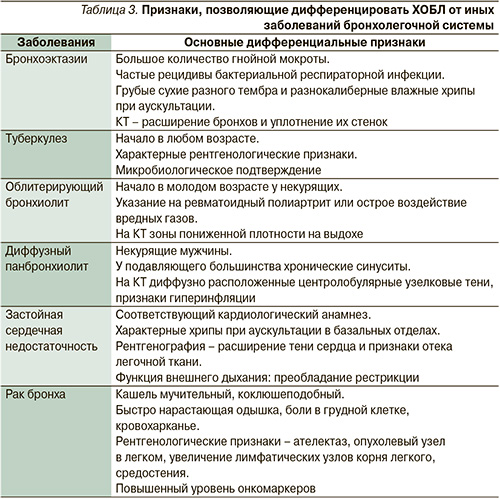
В определенных клинических ситуациях дифференциальная диагностика должна также проводиться со следующими заболеваниями: бронхоэктазиями, застойной сердечной недостаточностью, туберкулезом легких, облитерирующим бронхиолитом, диффузным панбронхиолитом, застойной сердечной недостаточностью (табл. 3).
Классификация ХОБЛ
С 2011 г. (GOLD-2011) действует классификация, основанная на интегральной оценке тяжести больных ХОБЛ. Она учитывает не только степень тяжести бронхиальной обструкции по результатам спирометрического исследования, но и клинические данные о пациенте – количество обострений ХОБЛ за год и выраженность клинических симптомов по результатам MRC (см. табл. 1) и оценочного теста CAT. В GOLD 2013 г. более расширена оценка симптомов за счет использования шкалы CCQ, позволяющей объективизировать симптомы как за 1 день, так и за последнюю неделю и дать им не только качественную, но и количественную характеристику.
Наличие в год ≥2 обострений заболевания помимо снижения вентиляционной способности легких и увеличения риска смерти указывает на высокий риск развития новых обострений. Кроме того, низкие показатели ОФВ1 ассоциируются с повышенной частотой обострений и риском смерти, т.е. пациенты по спирометрической классификации GOLD-3–4 имеют высокий риск обострений. При оценке степени риска рекомендуется выбирать наивысшую степень в соответствии с ограничением скорости воздушного потока по классификации GOLD или с частотой обострений в анамнезе. Кроме того, при наличии у пациента в предыдущем году даже одного обострения, приведшего к госпитализации (т.е. тяжелого обострения), больного необходимо относить к группе высокого риска.
В соответствии с рекомендациями GOLD в новой классификации ХОБЛ пациенты разделены на группы А, В, С и D относительно выраженности симптоматики по шкалам САТ, MRC и риска обострений в зависимости от степени снижения ОФВ1 и числа обострений в анамнезе (табл. 4).
Фармакотерапия ХОБЛ стабильного течения
Тактика медикаментозной терапии больного стабильным течением ХОБЛ основывается на анализе выраженности клинических симптомов, величине постбронходилататорного ОФВ1 и частоте обострений заболевания.
За последние десятилетия в программе лечения больных ХОБЛ появилось много эффективных лекарственных препаратов. В их числе современные бронходилататоры, в т.ч. действующие на протяжении 24 часов, комбинированные препараты и другие медикаменты, позволяющие при адекватно подобранном, индивидуализированном режиме лечения уменьшать клинические проявления заболевания, повышать толерантность к физической нагрузке, уменьшать количество и тяжесть обострений, улучшать качество жизни больных ХОБЛ. Основные положения медикаментозной терапии больных ХОБЛ стабильного течения представлены в табл. 5.
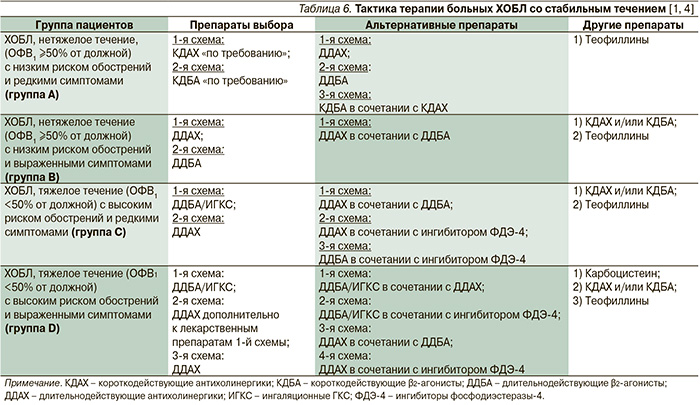
Тактика терапии больных ХОБЛ со стабильным течением представлена в табл. 6.
У пациентов группы А (небольшое количество симптомов, низкий риск) препаратами выбора остаются короткодействующие бронхолитики (антихолинергический препарат или β2-агонист). В качестве препаратов второй линии рассматривается комбинация короткодействующих бронхолитиков или применение длительнодействующих антихолинергических препаратов или длительнодействующего β2-агониста. У пациентов группы В наблюдается более развернутая клиническая картина заболевания, но риск обострений остается низким. В данном случае рекомендуется применение длительнодействующих бронхолитиков. При этом отсутствуют данные, позволяющие отдавать предпочтение какому-либо классу препаратов. Выбор в данном случае остается за больным и зависит от восприятия им степени облегчения симптомов заболевания. Следующим этапом служит комбинация длительнодействующего антихолинергического препарата и длительнодействующего β2-агониста. Альтернативный метод включает применение комбинации короткодействующего бронхолитика и теофиллина. У больных ХОБЛ группы С (скудная симптоматика, высокий риск обострений рекомендованы комбинации ИГКС+длительнодействующий β2-агонист или ИГКС+длительнодействующий антихолинергический препарат. Ко второй линии терапии относится комбинация двух длительнодействующих бронхолитиков. Альтернативой служит применение короткодействующих бронхолитиков и теофиллина. В отношении пациентов с хроническим бронхитом может рассматриваться вопрос о назначении ингибитора фосфодиэстеразы-4. В отношении пациентов группы D наблюдаются развернутая клиническая картина заболевания и высокий риск обострений. Терапия первой линии не отличается от таковой пациентов группы С, т.к. наиболее важно снижение риска обострений. В качестве терапии второй линии рекомендуется комбинация трех классов препаратов – ИГКС+длительнодействующий β2-агонист+длительнодействующий антихолинергический препарат.
К указанному режиму терапии возможно подключение ингибитора фосфодиэстеразы-4. В качестве дополнительной терапии больных данной группы может быть рекомендовано применение карбоцистеина.



