Заболеваемость бронхиальной астмой (БА) за последние 2–3 десятилетия существенно выросла. По данным эпидемиологических исследований, БА страдают от 4 до 8 % беременных [2–4, 9, 12]. Несмотря на то что вопросы диагностики и лечения БА подробно изложены в регулярно обновляемых руководствах [1, 15], ведение беременных, больных БА, представляет собой достаточно сложную проблему. Серьезную угрозу развитию плода представляет вызванная неконтролируемым течением БА гипоксия, устранение которой требует активных терапевтических мероприятий. При этом возникает проблема сопоставления необходимости назначения фармакотерапии и риска ее неблагоприятного воздействия на плод. У больных БА отмечено увеличение количества преждевременных родов и неонатальной смертности; к кесареву сечению и стимуляции в родах прибегают в 1,5–2,0 раза чаще, а течение беременности чаще осложняется рвотой и токсикозом. Однако частота неблагоприятных исходов среди больных БА превышает контрольные цифры, прежде всего у пациентов с неконтролируемым течением заболевания [6, 7, 14].
В первом триместре течение БА обычно не изменяется. Обострения БА наиболее часто ассоциируются со вторым триместром, причем обычно ухудшается течение тяжелой БА.
К группам риска по ухудшению течения БА относятся следующие категории больных:
- с тяжелым неконтролируемым течением БА [13, 17];
- отказывающиеся от фармакотерапии или самостоятельно снижающие дозу базисных препаратов;
- с острыми инфекциями дыхательных путей;
- с атопической БА, с аллергией к пыльце растений, сезон цветения у которых приходится на беременность.
Ведение беременных больных БА должно проводиться с учетом всех этих обстоятельств.
Диагностика БА при беременности
В клинической практике приходится сталкиваться с двумя ситуациями: 1) на прием приходит беременная с установленным диагнозом БА до беременности или 2) к врачу обращается пациентка, ранее не страдавшая БА, симптомы которой впервые появились во время беременности.
В первом случае в задачу врача входит установление уровня контроля заболевания, оцениваемого исходя из количества приступов; использования препаратов для купирования приступа; частоты обострений; а также показателей функции внешнего дыхания (табл. 1).

Несмотря на то что возрастающая потребность плода в кислороде приводит к изменению ряда параметров внешнего дыхания (увеличению дыхательного объема и возрастанию максимальной вентиляции легких на больших сроках до 40–50 %), показатели проходимости бронхов (объем форсированного выдоха за 1 секунду (ОФВ1) и пиковая скорость выдоха (ПСВ) при беременности не изменяются и их можно использовать для оценки контроля БА у беременных.
Если больная уже получает базисную терапию, необходимо оценить: 1) уровень терапии исходя из используемых препаратов (табл. 2) и 2) насколько получаемая терапия способствует достижению контроля заболевания.
При оценке получаемой терапии необходимо четко выяснить соответствие предписанных врачом и реально принимаемых больной препаратов. Приверженность к фармакотерапии больных БА в целом, а беременных в особенности оставляет желать лучшего, прежде всего когда речь идет о препаратах ГКС [8, 10].
Значительная часть страдающих БА при наступлении беременности снижают дозу или полностью отказываются от применения иГКС, поэтому значимую долю среди причин обострений БА у беременных составляет отсутствие приверженности к лечению [10]. В то же время риск обострений БА у беременных снижается более чем на 75 %, если пациентка регулярно получает иГКС.
В случае если пациентка до беременности не страдала БА, необходимо проводить комплекс диагностических мероприятий, начиная с оценки жалоб, и дифференциальную диагностику.
При оценке жалоб акцентируют внимание на аллергологическом анамнезе, симптомах других аллергических заболеваний, прежде всего аллергического ринита. Поскольку именно на детородный возраст приходится дебют «аспириновой» БА, уточняют переносимость нестероидных противовоспалительных препаратов, исключают наличие полипозного риносинусита. Ведущим объективным методом диагностики БА является спирометрия, направленная на выявление обструкции. Бронхопровокационные тесты (с метахолином, гипертоническим раствором и др.) при беременности противопоказаны.

Для этиологической диагностики БА у беременных оценивают уровень специфических IgE-антител к аллергенам клещей домашней пыли, домашних животных, плесневых грибов, пыльцы. Проведение кожных проб беременным не рекомендуют в связи с незначительным, но риском системных реакций.
Диагноз БА выставляют на основании комплекса диагностических мероприятий с указанием этиологии заболевания при подтверждении аллергического генеза БА, а также степени тяжести и уровня контроля заболевания. Примеры формулировок диагноза: «атопическая бронхиальная астма, легкое контролируемое течение. Сенсибилизация к аллергенам домашних животных (кошка, собака). Беременность 16 недель»; «неаллергическая бронхиальная астма, среднетяжелое плохо контролируемое течение. Беременность 28 недель».
Лечение БА у беременных
К основным задачам лечения относится достижение контролируемого течения заболевания [1]. Это особенно актуально для беременных, больных БА, т.к. «беременная дышит за двоих». Именно неконтролируемое течение астмы считается причиной подавляющего большинства случаев как осложненного течения беременности, так и неблагоприятных исходов [11, 17].
Основной причиной недостаточной приверженности к лечению является упущение в образовании больных БА. Наряду с общими положениями врачу следует быть готовым к ответам на наиболее интересующие беременных вопросы:
- Смогу ли я с такой болезнью родить полноценного ребенка?
- Какое влияние оказывают применяемые мною препараты на плод?
- Смогу ли я нормально перенести беременность, роды?
- Не будут ли попадать в организм ребенка принимаемые мною препараты с грудным молоком?
Особого внимания заслуживают больные, имеющие неблагоприятный опыт предыдущей беременности. В этих случаях доктору необходимо, предварительно детально ознакомившись с историей неблагополучно завершившейся беременности и выяснив возможные причины, затем уже вместе с пациенткой разобрать их и наметить программу совместных действий, направленных на достижение успешного исхода.
Выявление и устранение триггеров БА и других причин неконтролируемого течения Инфекции: острые респираторные вирусные инфекции – наиболее частая причина обострений БА. При анализе причин тяжелых обострений БА у беременных на долю острых респираторных вирусных инфекций пришлось 32 % [13]. Рекомендуется вакцинация противогриппозной вакциной после 3 месяцев беременности пациенток, у которых грипп вызывает тяжелые обострения БА. При необходимости назначения антибиотиков следует помнить, что беременным противопоказаны тетрациклины, фторхинолоны и аминогликозиды.

Аллергены: устранение или ограничение контакта с причинно значимыми аллергенами – обязательное условие успешной терапии атопической БА. Беспылевой режим, использование воздухоочистителей позволяют добиваться снижения уровня внутридомашних аллергенов.
Сопутствующий ринит и риносинусит: среди причин неконтролируемого течения БА у беременных важное место играет наличие сопутствующего аллергического ринита, адекватная терапия которого приводит к улучшению течения БА [19].
Курение: вероятность тяжелых обострений БА существенно повышается у курящих беременных. Даже при пассивном курении существенно снижается доставка кислорода плоду.
Гатроэзофагальный рефлюкс: важный фактор, отягощающий течение БА. Адекватная терапия при выявлении заболевания благоприятно сказывается на течении БА.
Лекарственные препараты: именно на молодой возраст приходится дебют «аспириновой» БА, при которой исключают применение группы нестероидных противовоспалительных препаратов.
Фармакотерапия БА у беременных
Принципиальные подходы к фармакотерапии БА у беременных те же, что и у других больных БА. Однако в связи с ограничением применения некоторых препаратов при беременности они имеют свои особенности (табл. 1).
Адреномиметики: для купирования приступов предпочтительно использование селективных β2-адреномиметиков (сальбутамола) (табл. 1). Длительно действующие β2-агонисты (сальметерол и формотерол) назначают в качестве дополнительной терапии к иГКС. С учетом ингаляционного пути доставки и безопасности короткодействующих β2-агонистов их применение скорее всего не представляет риска [18]. Противопоказано применение для купирования приступов БА адреналина, и препаратов, содержащих α-адреномиметики (эфедрин, псевдоэфедрин).
Препараты теофиллина: следует учитывать, что теофиллин свободно проходит через плаценту, поэтому его концентрация в крови плода сопоставима с материнской, что может служить одной из причин транзиторной послеродовой тахикардии новорожденного.
Глюкокортикостероиды: при необходимости длительного применения системных ГКС у беременных не назначают препараты триамцинолона (риск развития миопатии у плода), а также длительнодействующие препараты ГКС (дексаметазон и бетаметазон). Предпочтение отдается преднизолону, концентрация которого при прохождении через плаценту снижается в разы.
Для базисной терапии БА среднетяжелого и тяжелого течения назначают иГКС, безопасность применения которых при беременности показана в нескольких исследованиях [7, 16]. Препаратом выбора лечения БА у беременных является Пульмикорт (будесонид) (в виде как ингалятора турбухалер, так и раствора для ингаляций через небулайзер) – единственный на сегодня из иГКС, отнесенный FDA к категории В. Если течение БА успешно контролируется приемом другого иГКС, менять терапию во время беременности не рекомендуют.
Кромоны: безопасность препаратов кромогликата натрия при легкой БА продемонстрирована в двух проспективных когортных исследованиях [15].
Ведение беременных больных БА
Во время визита беременной врачу необходимо оценить уровень контроля БА (табл. 2). При хорошо контролируемой БА больная продолжает получать предписанную фармакотерапию.
Если течение БА характеризуется как частично контролируемое, уровень терапии повышают на 1 ступень, при плохо контролируемой БА – на 2 ступени, при необходимости наряду с повышением базисной фармакотерапии проводят короткий курс пероральных ГКС.
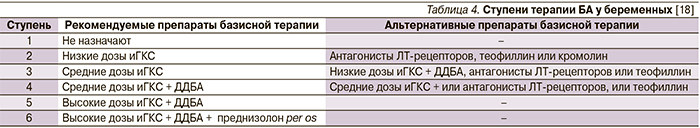
При сохранении контроля заболевания более 3 месяцев современные руководства рекомендуют снизить уровень базисной терапии на 1 ступень (табл. 3). Однако во время беременности для исключения рисков, связанных с неконтролируемым течением БА, следует осторожно подходить к снижению дозировок средств базисной терапии. Для беременных, получающих лечение 5-й или 6-й ступени (табл. 3), безопасное снижение уровня терапии возможно, лишь если уменьшение фармакотерапии в прошлом (до беременности) не приводило к снижению контроля и ухудшению течения БА (табл. 4) [18].
Контроль течения БА у беременных должен проводиться не реже 1 раза в месяц, при плохо контролируемом течении – не реже 1 раза в неделю до достижения контролируемого течения заболевания.
Лечение обострений БА при беременности
Обострения БА у беременных представляют собой серьезную угрозу как для будущей матери, так и для плода, в качестве одной из ведущих причин которых – неприверженность лечению, составляющая до от трети до 44 % среди факторов, приводящих к развитию обострений у беременных с БА.
При лечении обострений БА у беременных назначают β-адреномиметики, антихолинергические препараты и системные ГКС. Поддержанию сатурации артериальной крови не ниже 95 % способствует и оксигенотерапия.
Проводят постоянный электронный мониторинг плода, отслеживают частоту сердечных сокращений плода (одним из первых проявлений гипоксии может явиться тахикардия).
Начальная терапия обострения – сальбутамол в дозе 2,5 мг через небулайзер с подачей кислорода. При сохранении сатурации ниже 95 % при дыхании воздухом, а ОФВ1 или ПСВ не достигают 79 %, а также в тех случаях, когда появляется признаки угрозы жизни плода, показана госпитализация с проведением активных терапевтических мероприятий в стационаре.
Ведение родов у беременных, больных БА
Для предупреждения осложнений при родах у беременных с БА следует придерживаться определенных установок:
- Контроль над состоянием плода и матери при родах. Электронное мониторирование плода проводят с момента поступления в родильный дом. Если БА хорошо контролируется и больная не относится к группе риска, постоянный мониторинг плода не требуется. Во время родов проводится мониторирование плода. У роженицы оценивают ОФВ1 или ПСВ с начала родовой деятельности и каждые последующие 12 часов. При обострении БА эти показатели оценивают в динамике терапии.
- Больные продолжают получать базисную терапию БА, которую получали до родов.
- Если беременная ранее получала системные ГКС, рекомендовано введение гидрокортизона 125 мг каждые 8 часов в течение родов и в течение 24 часов после рождения ребенка.
- Адекватная аналгезия в родах уменьшает вероятность бронхоспазма.
- При кесаревом сечении предпочтительна перидуральная анестезия, в качестве анальгетика – фентанил. При общем наркозе перед интубацией трахеи для предупреждения бронхоспазма проводят ингаляцию 2 доз сальбутамола. Для вводного наркоза рекомендуется кетамин, в качестве базисного – фторотан.
- Исключают применение тиопентала, атракуриума, мекурония и суксаметония, обладающих гистаминвысвобождающим действием и могут спровоцировать бронхоспазм, а также морфина, угнетающего дыхательный центр.
- Для стимуляции родовой деятельности, а также при послеродовых кровотечениях используют окситоцин, применение препаратов ПГF2-α и эргометрина не рекомендуется в связи с риском бронхоспазма.
Грудное вскармливание
Лекарственные средства, применяемые для лечения БА, попадают в грудное молоко, однако иГКС, β-агонисты, теофиллин, кромогликат натрия не противопоказаны при грудном вскармливании. Следует учитывать, что попадающий с молоком теофиллин может вызывать токсические эффекты, прежде всего возбудимость, тахиаритмию. При системном применении ГКС их следует принимать не ранее чем за 4 часа до кормления.
Терапевтические мероприятия, включающие образование пациенток, элиминацию триггеров и лечение сопутствующих заболеваний, адекватная базисная фармакотерапия, позволяющая контролировать БА и тем самым обеспечивать необходимый уровень потребности растущего плода в кислороде, а также правильная подготовка и проведение родов позволяют успешно вынашивать и рожать без осложнений практически всем беременным, страдающим БА.



