Первым ученым, опубликовавшим данные об эффективности проводимой им терапии и показавшим, что только треть пациентов, получавших лечение, достигают выздоровления, был французский психиатр Жан Эскироль (1772–1840). Позднее Карл Ясперс, дав критическую оценку использования «ответа» на лечение как инструмента познания, призвал в первую очередь анализировать случаи неэффективности лечения, особенно при проведении психотерапии [1]. В дальнейшем методологические подходы к изучению эффективности используемых методов лечения развивались преимущественно в психофармакологии и включали анализ как позитивных, так и негативных результатов терапии. Однако из-за отсутствия унифицированных критериев длительное время исследователи использовали разнообразные термины (более 28) для описания результатов лечения [2]. В нашей стране основным методом изучения нового лекарственного средства было его сравнение с уже существующими препаратами, что привело практически к парадоксальной ситуации – отсутствию различий в эффективности разных антидепрессантов [3].
Второй этап, начавшийся в мировой психиатрии в 1960–1970-е, а в нашей стране – в 1990-е гг. (с момента активной интеграции в общемировую психиатрию), был обусловлен созданием квантифицированных шкал и принятием в 1968 г. Хельсинкской декларации по проведению клинических испытаний новых лекарственных средств, что привело к унификации психометрических критериев оценки эффективности терапии. Эффекты того или иного антидепрессанта начали определять, исходя из дихотомической оценки, согласно которой всех пациентов делили на респондеров (с ответом на лечение 50 % и более) и нонреспондеров (эффект был ниже 50 %).
Ограничения этого метода касались различий в фоновых значениях выраженности депрессии и в дифференцированных показателях регресса средних значений по данным психометрических шкал. В результате у пациентов с тяжелыми депрессиями регистрировалось лишь симптоматическое улучшение, принимаемое за значительный прогресс в их состоянии. Помимо этого общепринятая оценка оказывалась неадекватной для определения клинически значимых преимуществ того или иного тимоаналептика в отношении пациентов с резистентной депрессией, для которых снижение выраженности депрессии менее чем на 50 % было уже значительным [4, 5].
Третий период был обусловлен созданием концепции динамики симптомов большого депрессивного расстройства (БДР) пациента в таких ключевых понятиях, как ремиссия (РМ), ответ, выздоровление, обострение и рекуррентность [6]. Данные категории, отражая только степень выраженности остаточной симптоматики, не учитывали конкретную причину изменений состояния больных, т.е. специфических (связанных с проводимой терапией) и неспецифических эффектов [7]. Значительная роль в тот период развития психофармакологии принадлежала разработке критериев ремиссии, которая из-за отсутствия биологических маркеров была определена чисто феноменологически как асимптомный период в течении заболевания [8] и определялась по регрессу фоновых значений выраженности депрессии до ее пороговых значений по рейтинговым шкалам. Поскольку в течение 8–16 недель возможен максимальный контроль терапевтического эффекта, а также снижается вероятность развития спонтанных ремиссий, данный временной интервал был выбран как оптимальный [13].
С учетом данных о значительном влиянии ремиссии на состояние больного и прогноз течения заболевания ремиссию стали рассматривать как стандарт оценки эффективности терапии пациентов с депрессией, а респонс (РС), частичный респонс (ЧРС) и нонреспонс (НРС) – как субоптимальные варианты ответов [11]. Результаты большинства исследований различных антидепрессантов показали, что частота достижения больными РМ составляет 35–45 %, РС – 10–20 %, ЧРС – 15 %, а НРС – 25 % [10]. В то же время «ответ» продолжал использоваться в качестве главного параметра оценки эффективности при проведении краткосрочных испытаний антидепрессантов [12], а ЧРС и НРС – при оценке эффективности в отношении пациентов с резистентной депрессией [7].
Наибольшую актуальность приобрели исследования, посвященные изучению фоновых (претерапевтических) показателей депрессивного состояния (социодемографических, клинических, психологических, биологических факторов), позволяющих прогнозировать результат планируемой терапии. Так, было показано, что различные варианты эффективности терапии зависят не только от выраженности и клинических особенностей депрессивного расстройства, но и от личности пациента, фармакогенетических свойств (быстрый или медленный метаболизм лекарственных препаратов) [14], пола [15], естественного течения болезни (в отношении спонтанной ремиссии), а также предыдущего ответа на лечение [9].
Таким образом, важным направлением научных исследований на основе комплексного (системного) подхода является исследование роли клинико-демографических и социо-психологических факторов в прогнозе эффективности фармакотерапии в соответствии с ее современной стандартизацией (РМ, РС, ЧРС, НРС).
Материал и методы
Настоящее исследование было выполнено в отделении новых средств и методов терапии отдела пограничной психиатрии и в отделе терапии психических и поведенческих расстройств ФГБУ ГНЦССП им. В.П. Сербского. В исследование включили пациентов, находившихся на амбулаторном или стационарном лечении в московских городских клинических ПБ № 12 и 8 в возрасте от 18 до 65 лет с диагнозом «депрессивный эпизод» (ДЭ) или «рекуррентное депрессивное расстройство» (РДР) легкой, средней и тяжелой степени (по Международной классификации болезней 10-го пересмотра), подписавших информированное согласие на участие в исследовании. Критерии исключения: тяжелая депрессия с высоким суицидальным риском или с психотическими расстройствами, шизофрения и другие расстройства шизофренического спектра, дистимия, биполярное аффективное расстройство, органически обусловленные психические расстройства, алкоголизм или зависимость от психоактивных веществ (в течение 6 месяцев до включения в исследование), острые и хронические соматические заболевания в стадии декомпенсации, беременность и период лактации, гиперчувствительность к исследуемым антидепрессантам.
В исследование были включены 218 пациентов, получавших тимоаналептическую терапию: антидепрессантами второго поколения (селективными ингибиторами обратного захвата серотонина – СИОЗС: эсциталопрамом 10–20 мг/сут, пароксетином 10–60 мг/сут, флуоксетином 20 мг/сут) или третьего поколения (селективными ингибиторами обратного захвата серотонина и норадреналина – СИОЗСН: венлафаксином 75–220 мг/сут или милнаципраном 50–100 мг/сут).
Выбыли из исследования 5 (2,08 %) человек по причине возникновения побочных эффектов или отсутствия терапевтического эффекта. Продолжительность курсовой терапии составила 8 недель.
Изученная выборка характеризовалась преобладанием числа женщин 85,42 % (205) над мужчинами 14,58 % (35). Средний возраст больных составил 38,42 ± 11,99 года. В большинстве случаев больные имели высшее/незаконченное высшее образование –56,67 % (136), постоянную работу – 56,25 % (135), не состояли в браке – 56,25 % (135). У больных чаще диагностировалось РДР – 54,17 % (130) и средняя тяжесть депрессии: при ДЭ – 32,92 % (56), при РДР – 32,92 % (79). Средняя длительность настоящего состояния составила 4,12 ± 3,09 месяца, а продолжительность заболевания при РДР была 7,53 ± 7,05 года при среднем числе предшествовавших эпизодов 2,48 ± 1,55. Средний балл по шкале депрессии Гамильтона (HDRS – Hamilton Depression Rating Scale) составил 22,49 ± 4,34, а по шкале депрессии Бека (BDI – Beck Depression Inventory) – 36,5 ± 8,25 балла. Синдромальная характеристика депрессивных расстройств показала преобладание в изученной выборке пациентов с тревожной (39,17 %), астенической (18,33 %), истерической (14,58 %), апатической (15 %) и тоскливой (9,58 %) депрессиями. Пациенты с ипохондрической (3,33%) депрессией встречались заметно реже. У обследуемых больных были выявлены личностные особенности, не превышавшие уровня акцентуаций у 69,27 % пациентов и достигшие степени расстройств личности (психопатий) у 30,73 %, преимущественно истерического – 40,42 % (97), реже шизоидного и психастенического – по 23,75 % (57), ананкастного – 10,83 % (26) и в единичных случаях гипертимного – 1,25 % (3) типов. Анализ механизма возникновения депрессивного состояния показал, что почти у 2/3 больных депрессия развивалась под воздействием психотравм – 65,42 % (157), и приблизительно у 1/3 аутохтонно – 34,58 % (83).
В соответствии с принятыми критериями оценки эффективности терапии были изучены их четыре варианта: РМ – балл по HDRS ≤ 7; РС – редукция балла по HDRS ≥ 50 %, но менее 7 баллов; ЧРС – редукция балла по HDRS ≥ 25 %, но < 50 %; НРС – редукция балла по HDRS < 25 %.
Оценка состояния пациентов производилась еженедельно с помощью клинико-психопатологического и психометрического методов с использованием индивидуальной регистрационной карты, которая включала социодемографические и клинические данные, а также квантифицированные оценочные шкалы HDRS-17 и BDI. Основные статистические показатели рассчитывали для непрерывных переменных (средние фоновые значения и стандартное отклонение); для категориальных переменных предусматривали подсчет количества и процентные показатели. Межгрупповые различия анализировали с теста хи-квадрат. Математическую обработку результатов проводили с помощью компьютерной программы SPSS 16.0.
Результаты исследования
При терапии антидепрессантами РМ достигли 107 (44,58 %) пациентов, РС – 64 (26,67 %), ЧРС – 37 (15,42 %) и НРС – 27 (11,25 %) пациентов. Полученные результаты частоты регистрации различных видов эффективности при фармакотерапии соотносятся с данными, опубликованными в более ранних исследованиях [19, 11].
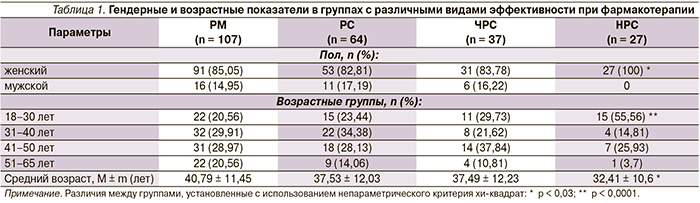
Анализ гендерных различий показал, что при фармакотерапии во всех выделенных группах женщины преобладали над мужчинами (табл. 1). Однако если у женщин наблюдались все варианты результативности лечения, то у мужчин отсутствовал нонреспонс (р < 0,03).
В связи с незначительным числом мужчин в изученной выборке полученные данные могут быть объяснены случайной находкой. В то же время в доступной нам литературе некоторые исследователи констатировали отсутствие доказательств влияния пола на эффективность терапии [20], другие приводили аргументы в пользу противоположной точки зрения, ссылаясь на данные о наличии структурных различий в головном мозге мужчин и женщин, трансмиссии нейромедиаторов/нейропептидов и фармакокинетических или фармакодинамических изменениях [15].
Распределение больных по среднему возрасту (табл. 1) показал, что при фармакотерапии по мере снижения ее эффективности: РМ > РС > ЧРС (р < 0,07) > НРС (р < 0,039), имело место уменьшение среднего возраста больных и их числа в возрасте от 51 до 65 лет, а также увеличение пациентов в возрасте от 18 до 30 лет. Наилучшие результаты выявлены у пациентов средних возрастных групп – от 31 до 50 лет. Наиболее неблагоприятным в прогностическом плане был возраст от 18 до 30 лет, в большей степени представленный в группе НРС (р < 0,0001), который характеризовался ранним началом депрессии (преимущественно в подростковом возрасте), частыми обострениями, аутохтонным началом и большей степенью тяжести. Эти данные соотносились с результатами исследований H.S. Akiskal (1983) [21], D. Dudek и соавт. (2010) [23], в которых также было показано, что в более молодом возрасте отмечаются более низкие результаты терапии по причине частых обострений и склонности к хроническому течению болезни. У лиц более молодого возраста отмечается снижение устойчивости к стрессовым воздействиям, нарушение межличностных связей, неумение справиться с возникшими проблемами, что часто приводит к развитию депрессии и снижению уровня социальной адаптации.
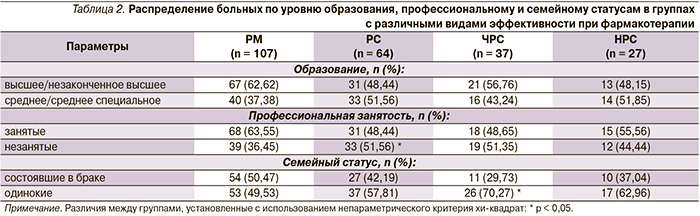
Данные об уровне образования, профессионального и семейного статусов в выделенных группах эффективности фармакотерапии (табл. 2) продемонстрировали, что группа РМ характеризовалась более высокими показателями социальной адаптации по сравнению с другими группами. Так, в группе больных, достигших РМ, преобладали лица с высшим/незаконченным высшим образованием (62,62 %), имеющие постоянную работу (63,55 %), состоящие в браке (50,47 %).
В отличие от РМ в группе РС наблюдалось более низкое число работавших лиц (р < 0,05) и лиц с высшим/незаконченным высшим образованием (р = 0,07), в группе ЧРС – одиноких (р < 0,029), а в группе НРС – с более низким уровнем образования (51,85 % [р = 0,444]) и не имевших семьи (62,96 % [р = 0,212]).
Нужно отметить, что проблема влияния микросоциальных условий (семейные и профессиональные проблемы, социальное положение больного и т.д.) на эффективность терапии изучена недостаточно. Однако было выявлено более выраженное влияние дисфункции в семейных отношениях на эффективность фармакотерапии по сравнению с отсутствием работы или снижением работоспособности [24–26].
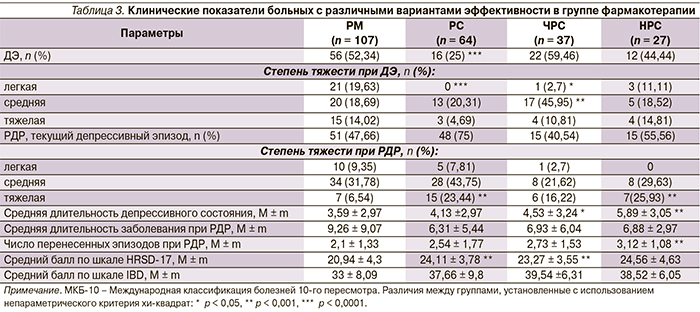
Результаты изучения клинических показателей при фармакотерапии представлены в табл 3. ДЭ в основном диагностировался у ремиттеров и парциальных респондеров, РДР – у нонреспондеров и респондеров (p < 0,0001). Больным, достигшим РМ, были свойственны легкая и средняя степень тяжести депрессии (определяемая как с помощью клинических критериев, так и при оценке HDRS-17) при ДЭ (19,63 % и 18,69 % соответственно) и средняя – при РДР (31,78 %), более низкие показатели шкалы HDRS-17 (20,94 ± 4,3), меньшая длительность текущего депрессивного состояния (3,59 ± 2,97), число ранее перенесенных эпизодов депрессии (2,1 ± 1,33) и большей длительности заболевания (9,26 ± 9,07) при РДР. Снижение эффективности проводимой фармакотерапии в ряду РМ => РС => ЧРС => НРС происходило по мере увеличения тяжести депрессии, продолжительности текущего депрессивного состояния и числа перенесенных эпизодов депрессии, уменьшения длительности заболевания при РДР. Эти данные свидетельствуют о том, что при терапии антидепрессантами уже само течение депрессии, характеризующееся длительными спонтанными или терапевтическими ремиссиями, служит гарантом достижения больными РМ и, наоборот, укороченные ремиссии в сочетании с тремя и более эпизодами депрессий в анамнезе, сопровождающиеся более тяжелой степенью тяжести, приводят к нонреспонсу.
В отечественных [27] и зарубежных [22–24] исследованиях описывается, что тяжесть депрессии, наличие трех и более эпизодов депрессии в анамнезе являются факторами, способствующими не только более низким результатам эффективности терапии, но и развитию резистентности, а также хронификации процесса.

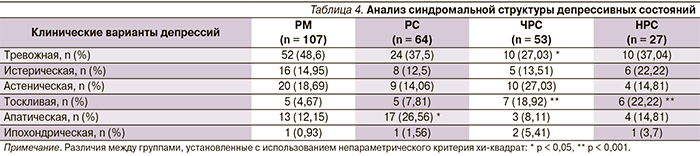
Анализ синдромальной структуры депрессивных состояний (табл. 4) показал, что достижение РМ в процессе фармакотерапии чаще наблюдалось среди пациентов с тревожной (48,6 %) депрессией, характеризующейся малой выраженностью основных ее проявлений (гипотимии, утраты активности и интересов, психомоторных расстройств, идей виновности), пароксизмальным характером тревоги (усиливающейся в стрессовых ситуациях) и проявляющейся тревожными опасениями, страхом за себя и близких, свое будущее, внутренним напряжением.
В группе РС по сравнению с РМ преобладали больные с апатическим (26,56 %, р < 0,01) и тревожным (37,5 %, р = 0,225) вариантами депрессии. Отличительной особенностью тревожной депрессии в данной группе от РМ был более выраженный ее характер. Гипотимия, пессимистические мысли, самоосуждение и самоупреки больных носили постоянный характер. Пациенты в течение дня были тревожными, беспокойными, испытывали внутреннее напряжение, дурные предчувствия, ожидание беды или опасения в отношении угрожающего несчастья, неуверенность в завтрашнем дне, боязнь неожиданных, непредвиденных событий. Помимо психических проявлений тревоги присутствовали соматический (боли в области сердца, перебои в работе сердца, онемение конечностей, чувство нехватки воздуха и т. д.) и поведенческий (суетливость, возбуждение, стремление принять какие-либо меры для уменьшения угрозы) компоненты. В клинической картине апатической депрессии доминировали падение жизненного тонуса, совершение каких-либо поступков в силу необходимости, вялость. Апатический аффект проявлялся отрешенностью от всех прежних желаний, безучастности к окружающему и собственному положению, отсутствием вовлеченности в события жизни, обеднением мимики, монотонностью речи, замедленностью движений.
В группе ЧРС в основном диагностировались тревожная (27,03 %), астеническая (27,03 %) и меланхолическая (18,92 %; р < 0,007) депрессии. В клинической картине тревожной депрессии преобладали стойкие и выраженные собственно депрессивные симптомы, соматические и поведенческие симптомы тревоги. При астенической депрессии больные предъявляли жалобы на потерю энергии, повышенную утомляемость, тяжесть в ногах, напряжение во всем теле, которые они стремились объяснить соматическим недомоганием, настаивали на проведении дополнительных обследований с целью выявления тяжелых соматических заболеваний. Меланхолические депрессии характеризовались более дифференцированным депрессивным аффектом и заметными проявлениями всех компонентов «депрессивной триады». Больные жаловались на чувство «тоски», которое сопровождалось тягостным телесным дискомфортом, ослаблением яркости эмоциональных реакций, снижением побуждений, скованностью движений. Переживание появлялось в течение дня в виде недолгих эпизодов – от нескольких минут до получаса, реже – несколько дольше.
Для НРС клиническая картина депрессии характеризовалась истерической (22,22 %) и тоскливой (22,22 %, р < 0,003) симптоматикой. Феноменологическая структура истерической депрессии проявлялась поверхностью и лабильностью аффекта, сопровождающегося склонностью к драматизации состояния, эмоциональной (недифференцированной) неустойчивостью, невыраженным идеаторным и двигательным возбуждением. К значимым проявлениям относились также симптомы вегетативно-соматической неустойчивости и отсутствие стабильных идеаторных компонентов. При меланхолических депрессиях больные жаловались практически на постоянное чувство тоски, тревоги, их сочетании; переживание утраты своих способностей, желаний; замедление мыслей, трудности сосредоточения. Тоскливый аффект сочетался с ее «телесной проекцией» на область груди («предкардиальная» тоска), эпигастрия («надчревная» тоска) и т. д. Преобладали мысли о безысходности состояния, разнообразные опасения.

Результаты настоящего исследования подтверждаются данными, полученными D. Souery и соавт., 2007 [22], A.J. Rush и соавт., 2008 [24], и показывают, что на фоне применения СИОЗС и СОЗСН наиболее прогностически неблагоприятны меланхолические депрессии. В то же время, по данным отечественных исследователей [14, 16, 27, 28], при мономорфной структуре тоскливого аффекта высокую эффективность демонстрируют трициклические антидепрессанты. При усложнении депрессивного аффекта с присоединением апатических компонентов или при сочетании его с тревожными ипохондрическими симптомами, усилении диссоциированности синдрома с «отрывом» аффекта от дополнительных симптомов (бреда, деперсонализации, навязчивости, соматических ощущений) наблюдается снижение эффективности и формирование резистентности к проводимому лечению.
Личностные особенности больных в зависимости от варианта эффективности тимоаналептической терапии представлены в табл. 5. Больным с РМ были свойственны истерические черты характера (49,53 %). Реже в данной группе встречались пациенты с психастенической (23,36 %), шизоидной (17,76 %) и ананкастной (8,41 %) девиациями личности. Гипертимные черты выявлены лишь у двух больных (1,87 %). Среди РС значительно уменьшалось число больных с истерическими чертами (28,13 %, р < 0,008) и увеличивалось число пациентов с психастеническими (34,38 %, р = 0,119) и шизоидными (28,13 %, р = 0,111) девиациями. ЧРС преимущественно характеризовались истерическими (40,54 %, р = 0,345) и шизоидными (27,03 %, р = 0,226) особенностями личности, а НРС – шизоидными (37,04, р < 0,03) и ананкастными (25,93 %, р < 0,012).
Причем в группе с самой низкой эффективностью был самый низкий процент истерических личностей (25,93 %, р < 0,02).
В целом полученные данные совпадают с результатами других исследований, в которых было выявлено, что лучших результатов лечения достигают больные с истерическими особенностями, у которых отмечается достаточно быстрая редукция симптомов депрессии, но в дальнейшем отсутствует стабильность и больные подвержены факторам, субъективно воспринимаемым как «стрессовые». При шизоидной девиации чаще возникал парциальный ответ на фармакотерапию антидепрессантами, при котором у больных сохранялись гипотимия, склонность к возникновению тревожных реакций при актуализации психотравмирующих ситуаций. У больных с акцентуацией по ипохондрическому, паранойяльному, тревожно-мнительным, ананкастному типам заметно чаще наблюдались более низкие варианты эффективности терапии, а в ряде случаев развивалась резистентность [29–31].
Анализ механизмов возникновения депрессивного расстройства (табл. 6) показал, что у пациентов в РМ преобладало психогенное развитие депрессивных состояний (71,03 %) над аутохтонным (28,97 %), а также острый характер стрессового воздействия (41,12 %) над хроническим (29,91 %). В данной группе психотравмирующие ситуации в основном определялись конфликтами в семье, на работе проблемами, связанными с воспитанием детей, материальными затруднениями. Для групп ЧРС было также свойственно развитие депрессии под влиянием острых психотравм (48,65 %, р = 0,425), для РС – аутохтонно (46,88 %, р < 0,019), а НРС – вслед за хронической психотравмирующей ситуацией (37,04 %, р = 0,475) или аутохтонно (33,33 %, р = 0,658). Причем в группе РС по сравнению с РМ наблюдалось значительное уменьшение частоты развития депрессивного состояния вслед за острой психотравмой (23,44 %, р < 0,019).
Таким образом, механизм возникновения депрессии также играл важную роль в определении варианта эффективности терапии, и психогенное начало депрессии преобладало среди больных с РМ, а аутохтонное прогнозировало развитие нонреспонса, респонса или парциального респонса. G. Parker и соавт. (1985) [32] при психогенных депрессиях невротического уровня, а также легкой эндогенной и эндореактивной депрессиях наблюдали позитивный ответ на использование антидепрессантов. Авторы установили, что при наступлении положительных событий в жизни пациентов улучшение состояния больного наступало раньше (на 6-й неделе), в то время как нейтрализующие события (предусматривается исчезновение события, ранее угрожающего жизни) предсказывали улучшение к 20-й неделе. Недостаточный положительный результат применения антидепрессантов отмечен при терапии больных в условиях хронической стрессовой ситуации [17].
На основе анализа социодемографических и клинических факторов была дана характеристика групп с различными вариантами эффективности.
В группе пациентов с РМ были преимущественно женщины среднего возраста – 40,79 ± 11,45 года (возрастной интервал – 31–50 лет). Клиническая картина их состояния чаще соответствовала легким или умеренным психогенным депрессиям невротического уровня или депрессивным реакциям у психопатических личностей, реже – легкой эндогенной униполярной депрессии с тревожной, астенической и истерической симптоматикой.
В данной группе преобладали пациенты с впервые выявленным эпизодом депрессии. Личностные особенности больных были преимущественно истерического и реже психастенического круга и предрасполагали к быстрому ответу на терапию. В течение депрессии при РДР выявлены длительные ремиссии в анамнезе, что предопределяло большую длительность заболевания при меньшем числе зарегистрированных эпизодов. Длительность депрессивного состояния не превышала 4 месяцев до обращения. У больных отмечались более низкие фоновые суммарные значения по шкалам НDRS-17 и BDI. Социальная адаптация данных больных сохранялась на достаточно высоком уровне.
В группе РС преобладали женщины среднего возраста – 37,53 ± 12,03 года (в возрастном интервале от 31 до 40 лет). У них преимущественно диагностировались умеренные униполярные депрессии, реже – психогенные депрессии тревожной или апатической структуры. В данной группе имело место значительное преобладание больных с повторными эпизодами депрессии по сравнению первичными. Личностные особенности больных были в основном психастенического и реже шизоидного и истерического круга. Течение депрессии при РДР характеризовалось менее длительными ремиссиями в анамнезе, что определялось меньшей длительностью заболевания при большем числе зарегистрированных эпизодов. Длительность депрессивного состояния превышала 4 месяца до обращения. У больных отмечались более высокие фоновые суммарные значения по шкалам НDRS-17 и BDI. Социальная адаптация в данной группе, хотя и оставалась на достаточно высоком уровне, характеризовалась уменьшением числа работающих лиц, имеющих семью и высшее образование.
Пациенты, вошедшие в группу ЧРС, были представлены женщинами среднего возраста – 37,49 ± 12,23 года (в возрастном интервале от 18 до 30 или 41–50 лет). Среди них чаще диагностировались впервые возникшие умеренные или тяжелые реактивные или униполярные депрессии с тревожным, астеническим или меланхолическим аффектом. Хотя длительность заболевания приближалась к показателям в группе РС, наблюдалось увеличение числа перенесенных эпизодов депрессии в анамнезе. Длительность текущего состояния до обращения за помощью было больше по сравнению с вариантами с оптимальными ответами (ремиссией и респонсом). Преобладали пациенты с истерическими и шизоидными личностными особенностями, и увеличилась частота выявляемости ананкастных черт характера. Фоновые показатели шкал НDRS 17 и BDI возрастали по сравнению с ремиссией.
В ряде случаев снижение уровня социальной адаптации, в особенности у личностей шизоидного круга, выступало в виде клинических проявлений депрессий. У больных нарастала замкнутость, сопровождавшаяся разрывом социальных связей, изоляцией от окружающих при достаточно высоких показателях уровня образования и профессионального статуса.
Группу НРС составили только женщины более молодого возраста – в среднем 32,41 ± 10,6 года (в возрастном интервале от 18 до 30 лет). Клиническая картина соответствовала преимущественно умеренным или тяжелым униполярным депрессиям с тревожным, истерическим и меланхолическим аффектами. В данной группе преобладали пациенты с повторными эпизодами депрессии. В анамнезе ремиссии носили укороченный характер в основном за счет увеличения числа предшествующих эпизодов (свыше трех). Длительность состояния была наибольшей по сравнению с другими группами эффективности. У больных отмечались шизоидные и ананкастные девиации. Фоновые показатели HDRS и BDI были наибольшими. Депрессии чаще формировались под влиянием хронических психотравм или аутохтонно. В данной группе возрастало число пациентов, имеющих среднее/среднее специальное образование, одиноких при достаточной сохранности профессионального статуса.
Заключение
Полученные данные показали, что группы с различными вариантами эффективности имеют свои особенности, которые позволяют осуществлять прогноз и оптимизировать результаты тимоаналептической терапии уже на начальных этапах лечения. При этом необходимо учитывать множественный характер факторов, определяющих как позитивные, так и негативные результаты лечения. При фармакотерапии наиболее очевидна роль прежде всего клинических факторов, среди которых следует отметить первичный или повторный характер депрессии, тяжесть, течение, клиническую картину депрессивного расстройства и личностные особенности больных. Необходимо также учитывать возраст и уровень социальной адаптации пациентов при прогнозировании эффективности тимоаналептической терапии.
Фактор половой принадлежности нуждается в дальнейшем изучении. Группы с субоптимальными ответами имеют свои клинико-демографические и социопсихологические параметры, дистанцирующие их от основной цели терапии – РМ. Наиболее ярко данные различия выявляются между группой РМ и НРС. Группы же РС и ЧРС в основном занимают промежуточное положение между ними, сближаясь по одним показателям с группой ремиссии, по другим – с группой нонрес-пондеров.



