Согласно данным Консорциума по эпидемиологическим исследованиям опухолей головного мозга (Brain Tumor Epidemiology Consortium), среднемировые показатели заболеваемости первичными опухолями мозга равняются 3,7 на 100 тыс. населения в год для мужчин, 2,6 – для женщин [1, 12, 20, 22, 27, 29, 33, 36]. В России опухоли головного мозга (ОГМ) встречаются со средней частотой от 5,0 до 7,5 случаев на 100 тыс. [23, 24, 26, 28].
Ранняя диагностика новообразований головного мозга является одной из важнейших задач практических неврологов и нейрохирургов.
В соответствии с гистологической классификацией ВОЗ (2000) выделяют следующие основные типы опухолей центральной нервной системы:
- Нейроэпителиальные опухоли.
- Опухоли оболочек.
- Опухоли из черепных и спинномозговых нервов.
- Опухоли гематопоэтического ряда.
- Герминативно-клеточные опухоли.
- Кисты и опухолевидные образования.
- Опухоли в области турецкого седла
- Локальное распространение опухолей из смежных анатомических регионов
- Метастатические опухоли [16].
Психические нарушения в клинической картине церебральных опухолей отмечаются у 25–100 % больных [11, 16], причем у 15–20 % из них они оказываются первым и единственным симптомом заболевания [6, 34].
Среди всех первичных новообразований головного мозга наиболее распространенными (40–62 %) являются глиальные опухоли. Глиомы по сравнению с другими опухолями больших полушарий головного мозга чаще всего приводят к появлению психиатрических симптомов [30]. При растущих глиальных опухолях более чем в трети наблюдений первым и единственным симптомом болезни оказываются эпилептические припадки [5, 17, 28, 25, 35]. Наибольший риск развития приступов отмечен при медленнорастущих глиомах низкой степени злокачественности (75–90 %) и анапластических глиомах (65–70 %), в то время как при быстрорастущих опухолях (глиомы IV степени злокачественности) эпилептические припадки наблюдаются лишь у 29–37 % больных. При этом нередко эпилептический приступ проявляется исключительно психопатологическими нарушениями [16, 25, 30], которые часто игнорируются как пациентами, так и врачами. При глиомах низкой степени злокачественности сроки от первого приступа до обнаружения опухоли составляют в среднем 10–15 лет [4, 15, 17]. Часто пациентов начинают обследовать на предмет наличия органического поражения головного мозга с применением современных методов нейровизуализации (компьютерной и/ или магнитно-резонансной томографии – МРТ) лишь при развитии генерализованных судорожных припадков или появлении очаговых неврологических нарушений. Более пристальное внимание врачей именно к психопатологическим составляющим эпилептических припадков позволит своевременно выявлять (или исключать) нейрохирургическую патологию, в частности ОГМ.
Одними из наиболее ярких приступных явлений можно назвать дереализационные расстройства. Дереализация – преходящее восприятие мира измененным. Выражается в разных феноменах. Они описывались как психосенсорные, сноподобные – “dreamy state”, “уже виденное” – “deja vu”, “уже испытанное” – “deja eprouve”, “уже пережитое” – “deja vecu” и “никогда не виденное” – “jamais vu”. Привычная, хорошо знакомая, много раз виденная, эмоционально значимая ситуация вдруг воспринимается больным как незнакомая, чуждая, никогда не виденная; “синдром гибели мира” – все рушится, “валится и гибнет, будто буря кругом”; макропсии, микропсии – увеличение или уменьшение видимого сейчас больными (“ирреальный мир лилипутов”); метаморфопсии – внешние объекты колеблются, искажаются их форма и размеры [37]. По данным М.Я. Киссина, наиболее частыми из данных расстройств психических функций являются “уже виденное”, “уже слышанное”, “уже пережитое” (на них приходится 26,4 %), причем нередко данные симптомы сочетаются. Сам автор относит данные феномены к т. н. дисмнестическим расстройствам [8].
Наибольшее число исследований посвящено дежа вю (ДВ) (“deja vu” – франц.) – расстройству психической деятельности, связанному с восприятием окружающей действительности, при котором кажется, что незнакомая, совершенно новая обстановка на какое-то мгновение становится знакомой, уже когда-то виденной [2, 9]. Термин впервые использован французским психологом Эмилем Буараком (1851–1917) в книге “L’Avenir des sciences psychiques” (“Психология будущего”). Состояние дежа вю может сопровождаться деперсонализацией, когда реальность становится расплывчатой и неясной. Фрейд считал, что наступает “дереализация” личности – как бы отрицание ею реальности. Бергсон определял ДВ как “воспоминание о настоящем”: он считал, что восприятие реальности в этот момент внезапно раздваивается и отчасти как бы переносится в прошлое.
Феномен ДВ встречается у здоровых людей (до 97 % популяции) при нарушениях сна, тревожности, синдроме Шарля Бонне, височной эпилепсии (ВЭ), депрессии, шизофрении и может являться ранним симптомом ОГМ [7, 17, 21, 37, 38, 40]. Одними из первых ДВ у больных ОГМ описали Кристани (1935) и А.С. Шмарьян (1940) [18]. Большинство авторов придерживаются мнения, что ДВ появляется при поражении правой височной доли [5, 6, 32, 40], согласно другим работам, нет никаких указаний на то, что ДВ чаще встречается при локализации поражения в правом полушарии [4]. Данную особенность ДВ рассматривают с позиций межполушарной асимметрии [6, 17]. Например, у левшей ДВ встречаются достоверно чаще [5, 14].
Таким образом, дереализационные расстройства, и в частности ДВ, могут встречаться как у здоровых людей, так при органическом поражении головного мозга. В связи с этим появляется необходимость выделения критериев дифференциальной диагностики, руководствуясь которыми данные расстройства можно считать вариантом нормы или симптомом заболевания. Важной проблемой является регистрация и клиническая интерпретация дереализационных расстройств. Целью настоящей работы было изучение дереализационных расстройств, в частности феномена ДВ, в клинике объемных образований мозга.
Материал и методы
Общую группу исследования составили 197 человек, из них 47 % мужчин (средний возраст – 27,1 ± 13,2). Дереализацию сравнивали в двух отдельных группах: первая – здоровые испытуемые (n = 139), вторая – пациенты с ОГМ (n = 58). У всех здоровых испытуемых в анамнезе исключались пароксизмальные проявления различного генеза (синкопальные состояния, вегетативные пароксизмы, психогенные, эпилептические, фебрильные припадки и др.) на протяжении всей жизни [3]. Приблизительно каждому третьему испытуемому из этой группы было выборочно проведено стандартное электроэнцефалографическое исследование для исключения эпилептиформной активности. Пациенты из второй группы были отобраны после ретроспективного анализа 1772 выписок из историй болезни пациентов с ОГМ и эпилептическими приступами, с 2001 г. проходивших лечение в ГУ НИИ нейрохирургии им. акад. Н.Н. Бурденко. Диагноз ОГМ был выставлен согласно данным клинического, нейровизуализационного и гистологического обследований. Пятидесяти здоровым обследуемым и 25 пациентам с ОГМ был предложен Кембриджский деперсонализационный опросник, разработанный для выявления и оценки симптомов дереализации и деперсонализации у пациентов различных групп [39]. Всем здоровым испытуемым и 25 пациентам с ОГМ был выдан специальный, разработанный нами опросник для выявления характеристик ДВ как наиболее яркого и часто встречающегося феномена дереализации, по которому выявлялись частота, длительность феномена, эмоции, его сопровождающие. У всех пациентов второй группы дополнительно оценивали взаимосвязи встречаемости ДВ и его характеристик с клинической картиной, локализацией опухоли, ее гистологическим строением. Гистологическое распределение опухолей у 58 пациентов с ОГМ и ДВ описано в разделе “Результаты” и показано на рис. 2. Анализ распределения опухолей по гистологии у 1772 пациентов (данные ретроспективного анализа) на этом этапе работы не проводился. Из 58 пациентов с ОГМ 6 (10,3 %) были левшами. Полное обследование на профиль функциональной асимметрии удалось уточнить только у части пациентов.
Для описания данных, имеющих нормальное распределение, использовали средние значения (М) и среднеквадратичное отклонение (s) в формате M ± s, в случае распределения признаков, отличных от нормального, – медианами (Ме) и квартилями (Q1; Q2) в формате Me [Q1; Q2]. Для статистической обработки использовались методы параметрической и непараметрической статистики (Критерий Манна–Уитни, критерий χ2, корреляция Спирмена, метод доверительных интервалов – МДИ, р ≤ 0,05).
Результаты
При анализе результатов сопоставления Кембриджского деперсонализационного опросника нами не было получено достоверных данных об отличии его коэффициента в двух группах пациентов (Критерий Манна–Уитни, p > 0,05). Этот результат свидетельствует о том, что данный опросник нецелесообразно применять при анализе дереализации у пациентов с объемными образованиями мозга. Поэтому мы детально анализировали характеристики одного феномена дереализации – феномена ДВ.
Место феномена ДВ в клинике ОГМ
В данной части исследования участвовали исключительно пациенты второй группы. Было выявлено, что ДВ является не столь редким симптомом. Из 1772 пациентов с ОГМ и эпилептическими приступами в анамнезе, проходивших лечение в НИИ нейрохирургии им. Н.Н. Бурденко с 2001 по 2010 г., указания на симптом ДВ в жалобах определены у 58 (3,3 %) пациентов. Причем в подавляющем большинстве наблюдений (94,4 ± 5,6 %) ДВ не являлся единственным симптомом, а сочетался с другими проявлениями новообразования, только в 5 (8,6 ± 2,3 %) случаях этот феномен являлся единственным симптомом в клинике ОГМ и в 11 (18,9 ± 5,1 %) случаях появлялся первым из симптомов (р = 0,0002; МДИ). В табл. 1 представлено сочетание ДВ с другими симптомами у пациентов с ОГМ.

Как видно из табл. 1, феномен ДВ наиболее часто (53,5 ± 5,1 %) сочетался с генерализованными судорожными припадками по сравнению с другими симптомами (р = 0,003; МДИ). Важно заметить, что частое сочетание ДВ с другими клиническими проявлениями ОГМ не уменьшает его значимости для диагностики. В клиническом примере № 1 показано, что ДВ может являться единственным симптомом растущей опухоли, позволяющим предположить ОГМ.
Клинический пример. Пациент Г. 32 лет, менеджер, правша. С октября 2005 г. впервые в жизни (!) отметил появление приступов “уже виденного” (дежа вю), проявившихся тревожным, неприятным чувством схожести происходивших событий с предыдущим опытом, “как будто я уже был в этом месте”. Дежа вю беспокоили 1–2 раза в месяц и длились около 5 секунд. К февралю 2006 г. частота приступов достигла 2–3 раз в неделю. Пациент был обследован неврологом; очаговой неврологической симптоматики не выявлено; рекомендовано дообследование. По результатам МРТ (19.03.2006) обнаружена диффузная опухоль медиальных отделов правой височной доли (рис. 1). Пятнадцатого марта 2006 г. в НИИ нейрохирургии проведена стереотаксическая биопсия опухоли медиальных отделов правой височной доли. При гистологическом исследовании диагностирована астроцитома с полиморфизмом ядер. Назначена противоэпилептическая терапия (вальпроевая кислота в дозе 500 мг/сут), на фоне которой приступы ДВ полностью регрессировали. С учетом данных МРТ, результатов биопсии и диффузного характера роста опухоли принято решение в настоящее время воздержаться от проведения хирургического лечения. Рекомендован курс лучевой терапии. Осенью 2006 г. проведен курс лучевой терапии. При динамическом обследовании в марте 2008 г. на фоне терапии вальпроевой кислотой в прежней дозе дежа вю и другие пароксизмальные состояния больного не беспокоят. По данным МРТ от 18.03.2008 (по сравнению с МРТ от 18.07.2006) произошло значительное уменьшение размеров опухоли. С лета 2010 г. возобновились состояния дежа вю. По результатам МРТ в апреле 2010 г. было выявлено увеличение размеров опухоли. Рекомендовано проведение химиотерапии. В настоящее время больной продолжает обследование и лечение в НИИ нейрохирургии им. Н.Н. Бурденко.
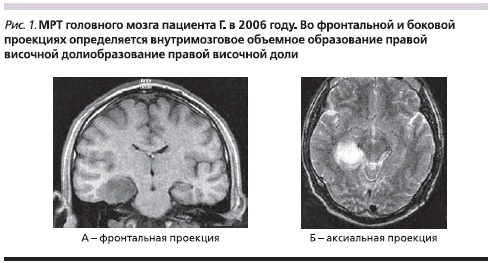
ДВ имеет немаловажное значение в топической диагностике поражения мозга. С учетом неодинакового влияния правого и левого полушарий мозга на генерацию ДВ была проанализирована межполушарная частота новообразований у пациентов с ДВ. У большинства (71,8 ± 6,3 %) пациентов ДВ появляется при поражении правого полушария, в 28,2 ± 3,3 % – левого, что достоверно меньше (χ2 = 19,01; р = 0,00001). При этом пациенты с поражением височной доли и ДВ не были левшами. При анализе МРТ-снимков пациентов с ДВ в анамнезе было также выявлено, что в большинстве (84,5 ± 5,1 %) случаев для генерации ДВ необходимо поражение медиальных отделов височной доли с вовлечением гиппокампа (χ2 = 47,61; р = 0,000001).
Согласно полученным в настоящем исследовании данным, появление ДВ может зависеть от гистологического строения опухоли (рис. 2).
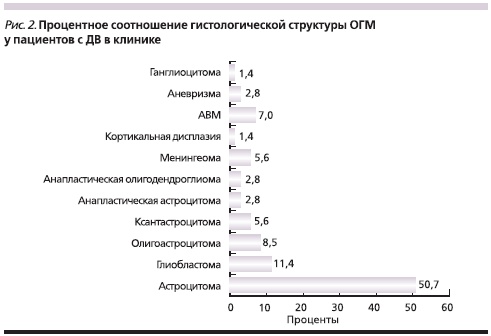
Среди 58 отобранных пациентов с ОГМ и ДВ наибольшую долю (50,7 ± 3,9 %) составили лица, имевшие опухоль, по гистологическому строению соответствовавшую астроцитоме (p = 0,002; МДИ), однако эти опухоли являются самыми распространенными и составляют 73,3 % всех опухолей мозга [28]. Помимо глиальных опухолей ДВ может проявляться и при сосудистых образованиях (аневризмах и артериовенозных мальформациях). При этом не было обнаружено корреляций между степенью злокачественности опухоли и частотой, а также длительностью припадков.
Сравнительный анализ характеристик ДВ у здоровых и пациентов с опухолями мозга
В дальнейшем были сравнены характеристики ДВ у пациентов с ОГМ и здоровых испытуемых. Сравнивали частоту, длительность, эмоциональный фон и страх перед ДВ.
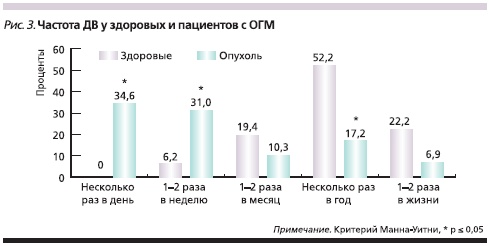
На рис. 3 отражена частота ДВ у здоровых и пациентов с ОГМ. Если для здоровых испытуемых наиболее характерна частота “несколько раз в год” – 52,2 % (45,3 – 66,8 %), то у лиц с опухолями мозга ДВ происходит “несколько раз в день” – 34,6 % (25,3 – 46,8 %). Данные значения статистически достоверно различны (критерий Манна–Уитни, Z = 5,58; p = 0,000001).
Дежа вю в исследуемых группах отличалось также и по длительности (рис. 4). У здоровых феномен не превышал 10 секунд. Напротив, у пациентов с ОГМ в 66,70 % (52,3 – 75,6 %) мог длиться несколько минут.

Как показывают данные литературы, ввиду вовлечения лимбической системы для ДВ характерна специфическая эмоциональная окраска. Также были сопоставлены эмоции, сопровождавшие ДВ, и страх перед его наступлением в двух обсуждаемых группах (табл. 2). Достоверно показано, что в отличие от здоровых лиц у пациентов с ОГМ ДВ несет явную негативную окраску и больные боятся его наступления. Описанные закономерности в целом подтверждены данными литературы [40].
Таблица 2. Эмоции, сопровождающие ДВ, и страх перед ДВ у здоровых и пациентов с ОГМ.
Обсуждение результатов
В табл. 3 представлены результаты сравнения характеристик ДВ у здоровых испытуемых и пациентов с ОГМ. Как было отмечено выше, ДВ в клинике ОГМ с эпилептическими припадками является частым симптомом и характеризуется наибольшей встречаемостью при поражении правой височной доли, как правило, сочетается с генерализованными судорожными припадками и обонятельными галлюцинациями. Частота ДВ у больных ОГМ в отличие от здоровых лиц достигает нескольких раз в день, длительность – до нескольких минут (до 5), характеризуется отрицательной эмоциональной окраской и сопровождается страхом.
Таблица 3. Отличие основных признаков ДВ у здоровых лиц и пациентов с ОГМ.
В литературе имеются данные, что ввиду широкой распространенности в здоровой популяции ДВ этот феномен не может использоваться в диагностике заболеваний нервной системы [32]. Как было показано в предыдущей публикации [3], “патологическое” ДВ имеет принципиально иные характеристики, позволяющие дифференцировать его от “нормального”. Остается открытым вопрос о сходстве или различии патофизиологических механизмов образования ДВ у здоровых людей и при ОГМ.
Заключение
Кембриджский деперсонализационный опросник не может являться средством выбора для диагностики и оценки дереализационных расстройств у пациентов с объемными образованиями мозга. Более чувствительным феноменом являются ДВ и его характеристики. Феномен ДВ в клинике растущих опухолей мозга может являться первым и единственным симптомом новообразования. Выявлены характерные отличия данного феномена при ОГМ от такового у здоровых людей. Для диагностики, по-видимому, являются значимыми не столько сам факт наличия феномена ДВ, сколько изменения в его характеристиках (учащение, удлинение – до минут, отрицательная эмоциональная окраска и страх) или его первичное появление.
Информация об авторах:
Власов Павел Николаевич – доктор медицинских наук, доцент кафедры нервных болезней МГМСУ.
E-mail: vpn_neuro@mail.ru;
Червяков Александр Владимирович – врач-ординатор, Научный центр неврологии РАМН.
Лукшина Анна Александровна –врач-психиатр, НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН.
Ураков Сергей Валерьевич – кандидат медицинских наук, старший научный сотрудник группы
психиатрических исследований НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН


