Симптоматические изъязвлениячаще бывают острыми. С учетомтрудностей разграничения остройязвы и эрозии и возможности ихсочетания принято все эрозивно-язвенные поражения слизистой оболочки желудка и ДПК, возникшиев определенных условиях, называтьсимптоматическими гастродуоденальными язвами (СГДЯ). Следуетотметить, что СГДЯ могут быть ихроническими, например язва желудка, образовавшаяся при атеросклеротическом поражении брюшногоотдела аорты со стенозом чревногоствола вследствие недостаточностирегионального кровоснабжения.
Первое описание СГДЯ принадлежит Swan J. (1823), который обнаружилдефекты слизистой оболочки желудкау детей, умерших от распространенных ожогов, и связал их происхождение с ожоговым поражением кожи.В дальнейшем Curling В. (1842) привел 12 случаев гастродуоденальныхязв у больных с обширными ожогами тела. С того времени такого родаязвенные поражения желудка и ДПКстали именоваться язвами Курлинга.В 1867 г. Billroth Т. сообщил о случае язвенного кровотечения, островозникшего после тиреоидэктомии.В 1932 г. Cushing Н. описал возможность язвообразования в желудке убольных с кровоизлиянием в головной мозг. Стрессовые язвы, возникающие после черепно-мозговых травм,нейрохирургических операций, приопухолях мозга, в литературе получили название язв Кушинга.
В 1955 г. Zollinger R.M. и Ellison Е.Н. описали двух пациентов, у которых плохо рубцующиеся язвы верхних отделов желудочно-кишечного тракта (ЖКТ), протекавшие с диареей на фоне высокой кислотной продукции, сочетались с опухолью островков поджелудочной железы, не связанной с β-клетками.
Они высказали предположение овозможной патогенетической связимежду гуморальными веществами,вырабатываемыми данной опухолью, и последующим возникновением пептических язв. В 1967 г.Gregory R.A. и соавт. обнаружили,что клетки этой опухоли выделяютбольшое количество гастрина, наосновании чего она получила наименование “гастринома”.
Заслуга четкого разграниченияязвенной болезни (ЯБ) как самостоятельного заболевания и СГДЯ принадлежит Василенко В.X. (1972).
Развитие фундаментальных наук,научно-технический прогресс, совершенствование практической медицины способствовали лечению многихпациентов с тяжелыми, ранее считавшимися некурабельными заболеваниями. Продление жизни этимбольным может сопровождаться вторичными изменениями в ряде органов, включая образование СГДЯ.Широкое, часто неконтролируемоеиспользование нестероидных противовоспалительных средств (НПВС)является причиной образованиялекарственных гастродуоденальныхязв.
Частота образования различныхвидов СГДЯ зависит от причин, ихвызвавших. Так, язвы, образовавшиеся при стрессовых ситуациях (распространенные ожоги и травмы, обширные операции), наблюдаютсяпочти у 80 % больных; при тяжелопротекающих заболеваниях внутренних органов (сердечно-сосудистойсистемы, легких, печени, почек) –у 10–30 %, а синдром Золлингера–Эллисона (СЗЭ) встречается редко – только у 1–4 человек на1 млн населения.
Этиология и патогенез
В отличие от ЯБ с ее характерными этиологическими факторами(наследственная предрасположенность, хеликобактерная инфекция,нервно-психические перегрузки,алиментарные погрешности и др.)СГДЯ патогенетически тесно связаны с другими (“фоновыми”) заболеваниями или экстремальными воздействиями.
Ведущее значение в ульцерогенезе стрессовых язв придают ишемиислизистой оболочки желудка и ДПК вусловиях расстройства микроциркуляции, гиповолемии, плазмопотери игипотонии; увеличению при стрессепродукции АКТГ, кортикостероидов,катехоламинов, гистамина, оказывающих неблагоприятное действие назащитный барьер слизистой оболочкии усиливающих агрессию кислотно-пептического фактора; нарушению гастродуоденальной моторики (парезжелудка и кишечника, дуодено-гастральный рефлюкс).
Механизм реализации ульцерогенного действия лекарственных препаратов многообразен. НПВС прежде всего действуют на защитныйбарьер слизистой оболочки, повреждая его, изменяя оличественный икачественный состав слизи, подавляясинтез эндогенных простагландинов.
Ингибирование продукции простагландинов, обусловленное НПВС,связано с угнетением активностициклооксигеназы (ЦОГ). При этомоказалось, что селективное подавление ЦОГ типа 2 (ЦОГ-2) позволяет в значительной степени ослабитьповреждение слизистой оболочки присохранении противовоспалительногоэффекта. В настоящее время созданы препараты (мелоксикам и др.),избирательно угнетающие ЦОГ-2 безповреждения гастродуоденальнойслизистой оболочки.
Данные об ульцерогенном действии кортикостероидов противоречивы. Глюкокортикоиды усиливают продукцию HCl, изменяют качественный состав слизи,снижают скорость обновленияповерхностного эпителия, чемспособствуют язвообразованию.В то же время отмечается и благоприятное влияние стероидных гормоновна слизистую оболочку желудка иДПК, связанное с их лизосомальнымстабилизирующим эффектом и улучшением трофических процессов.
СГДЯ могут возникать на фоне других заболеваний и быть патогенетически с ними связанными. Примеромявляется образование крупных язвжелудка при атеросклеротическомпоражении брюшного отдела аортывследствие недостаточности регионального кровоснабжения.
Причина развития дуоденальныхязв при СЗЭ – нейроэндокриннаяопухоль, продуцирующая гастрин(гастринома), что приводит к резкойгиперпродукции хлористоводородной кислоты. Язвообразование пригиперпаратиреозе объясняется увеличением продукции НСl и повышением моторной функции желудкав ответ на гиперкальциемию; отрицательное действие на слизистую оболочку оказывает и сам паратгормон.
Классификация
Развернутая классификация СГДЯотсутствует, обычно выделяется только вид изъязвления.
Нами предлагается следующаяклассификация СГДЯ.
I. Основные виды:
1) стрессовые;
2) лекарственные;
3) эндокринные;
4) возникшие на фоне заболеванийвнутренних органов.
II. Морфологическая характеристика изъязвления:
1) эрозия;
2) острая язва;
3) хроническая язва.
III. Число дефектов слизистой оболочки:
1) одиночные (1–3);
2) множественные (более 3).
IV. Размеры язв (эрозий):
1) небольшие (менее 0,5 см);
2) средние (0,5–1,0 см);
3) крупные (1,1–3,0 см);
4) гигантские (более 3 см).
V. Локализация:
Желудок – А: а) кардия, б) субкардиальный отдел, в) тело желудка,г) антральный отдел, д) пилорический канал; Б: а) передняя стенка,б) задняя стенка, в) малая кривизна,г) большая кривизна;
ДПК – А: а) луковица, б) постбульбарный отдел; Б: а) передняя стенка,б) задняя стенка, в) малая кривизна(верхняя стенка), г) большая кривизна (нижняя стенка).
VI. Осложнения:
1) кровотечение;
2) перфорация;
3) пенетрация.
Диагностикаи дифференциальнаядиагностика СГДЯ и ЯБ
Чем отличаются гастродуоденальные язвы при ЯБ от СГДЯ? Для ответа на этот вопрос мы пользовалисьданными литературы и собственными наблюдениями.
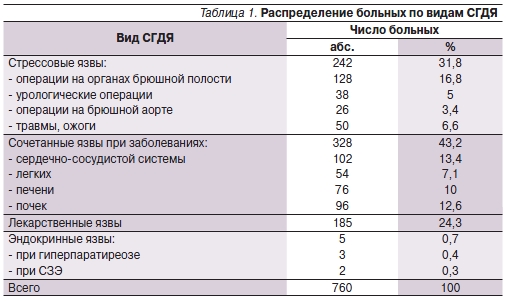
В Главном военном клиническомгоспитале им. Н.Н. Бурденко, гдена период проведения исследованияимелось 46 специализированныхкоечных отделений, мы наблюдалипрактически все виды симптоматических язв. Проанализировано 762истории болезни больных СГДЯ.Распределение пациентов по видамгастродуоденальных язв представлено в табл. 1. Во всех случаях гастродуоденальные изъявления подтверждались эндоскопически, на операции или аутопсии. В группу сравнения вошли 524 больных, страдающих ЯБ, сходных с основной группой по полу и возрасту.
Клинико-морфологическиеособенности СГДЯ
Анализ клинической картиныпозволяет заподозрить развитиеСГДЯ у больных с повышеннымриском их образования. Например,появление изжоги, тошноты, ощущения дискомфорта и боли в эпигастрии у лиц, длительно принимающих ацетилсалициловую кислоту илидругие НПВС, может указывать наразвитие СГДЯ.
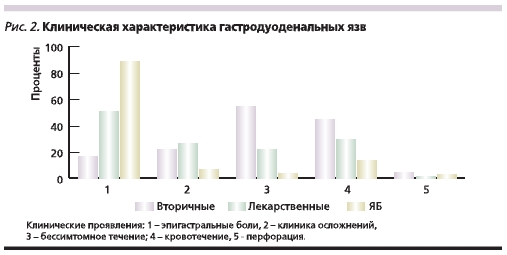
Для того чтобы ответить на вопрос,в чем морфологические и клинические отличия СГДЯ и гастродуоденальных язв при ЯБ, мы провелисопоставление гастродуоденальных язв по различным параметрам(рис. 1, 2).
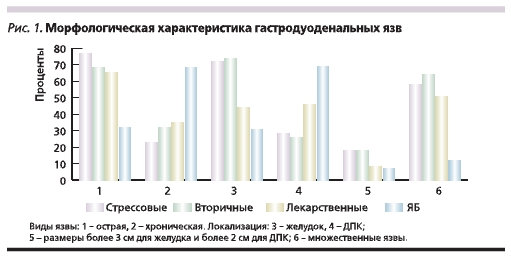
Для СГДЯ в отличие от язв при ЯБболее свойственны острые повреждения слизистой оболочки, локализация в желудке, множественность (р < 0,001) и крупные размеры(р < 0,05). Кроме того, для СГДЯбыли характерны стертость клинических проявлений и более частовозникающие кровотечения с различной степенью кровопотери, которые нередко являлись единственнымпроявлением заболевания. Эти признаки достоверно чаще встречались при СГДЯ, чем при ЯБ (р < 0,001).Симптоматические язвы, как и язвыпри ЯБ, относительно редко осложнялись перфорацией.
Сложность разграничения СГДЯ иЯБ усугублена еще и тем, что экстремальные ситуации, при которыхобразуются симптоматические язвы,могут возникнуть и у больных, страдающих ЯБ. С учетом этого обстоятельства выделены следующие варианты СГДЯ: 1) острые симптоматические язвы (эрозии); 2) хроническиесимптоматические язвы; 3) язвы,спровоцированные ульцерогеннымивоздействиями у больных ЯБ.
При последнем варианте ЯБ остается основным диагнозом, однакоэкстремальная ситуация накладывает особенности на течение спровоцированного рецидива, что требуетособого подхода к лечению. К этомуварианту относятся случаи, когда у больного имелись указания на ЯБ ванамнезе или когда в ответ на ульцерогенные воздействия возникалиодиночные язвы типичной локализации (малая кривизна желудка,луковица ДПК). Варианты гастродуоденальных изъязвлений при СГДЯпредставлены в табл. 2.
Таблица 2. Варианты гастродуоденальных изъязвлений у больных СГДЯ.
Стрессовые изъязвления преимущественно острые, но легко возникают и у пациентов с ЯБ в анамнезе, т. е.наблюдался спровоцированный рецидив ЯБ. Язвы, сочетающиеся с тяжелопротекающими заболеваниями внутренних органов, почти в 40 % былихроническими, причем в 19 % случаев также был отмечен спровоцированный рецидив ЯБ. Лекарственныепрепараты, обладающие побочнымиульцерогенными свойствами, чащепровоцируют рецидив ЯБ или реализуют генетическую предрасположенность к болезни, но могут вызывать иобразование острых множественныхдефектов слизистой оболочки желудка и ДПК. Большинство авторовтолько последний вариант относятк СГДЯ.
Особенности диагностики СГДЯ
Диагностика СГДЯ вследствиестертости клинической симптоматики трудна. Как следует из сравненияприжизненной диагностики и секционных данных, СГДЯ при жизни распознаются только в 43,3 % случаев.
Желудочно-кишечные кровотечения (ЖКК) – типичные осложнения СГДЯ. Язвенные кровотечения наблюдаются примерно у третибольных при развитии язвы на фонетяжелого соматического заболеванияи в половине случаев стрессовых язв.Нередко ЖКК бывает единственным
проявлением СГДЯ. Однако дажетяжелые ЖКК, особенно у больных,находящихся в критическом состоянии, могут не диагностироваться и устанавливаются лишь при аутопсии.
Выявление фоновых заболеванийи патологических процессов, приводящих к развитию СГДЯ, является обязательным условием для установления правильного диагноза.
Рентгенологическое исследованиене относится к достаточно надежнымметодам, особенно в распознаванииэрозий, острых поверхностных язв, нопозволяет исключить крупные язвы излокачественные изъязвления.Эндоскопический метод дает полную информацию о состоянии слизистой оболочки гастродуоденальнойзоны и позволяет установить окончательный диагноз.
В анализируемых наблюдениях гастродуоденоскопия выполнялась 468 больным СГДЯ. Результатыэндоскопических исследований в121 случае проверялись на операции(18) и аутопсии (103). Из них только20 (16,5 %) заключений эндоскопистаоказались неполными. В 16 случаяхизъязвление при продолжающемсякровотечении не диагностировалось,а в 4 – крупная язва желудка былапринята за злокачественную.
Показаниями к проведению эндоскопического исследования являются: 1) наличие клинических симптомов, указывающих на возможностьгастродуоденальных изъязвлений;2) высокий риск образования СГДЯдаже в отсутствие гастроэнтерологических жалоб; 3) признаки кровотечения из верхних отделов ЖКТ. Поисковое эндоскопическое исследование может быть оправданнымметодом для установления причинболевого синдрома в эпигастрии,желудочной диспепсии у соматически тяжелых пациентов, у больных,перенесших операции, травму, длительно принимающих лекарственныепрепараты, обладающие ульцерогенными свойствами. Поэтому профилактические эндоскопические осмотры следует чаще проводить больнымс высоким риском СГДЯ независимоот наличия гастроэнтерологическихжалоб. Ургентную гастродуоденоскопию выполняют по неотложнымпоказаниям при появлении у больного симптомов кровотечения из верхних отделов ЖКТ. Больным, находящимся в критическом состоянии(в острую фазу инфаркта миокарда,инсульта, в раннем послеоперационном периоде), эндоскопию назначают при кровотечениях, угрожающихжизни.
При проведении эндоскопии понеотложным показаниям целесообразно придерживаться следующихправил. Во-первых, тяжесть состояния больного не должна быть абсолютным противопоказанием к эндоскопическому осмотру, следует лишьпроводить исследование максимально щадящим образом. Это достигается хорошей психологической подготовкой больного, тщательной анестезией, применением в необходимыхслучаях наркоза, сокращением продолжительности осмотра.
Во-вторых, гастродуоденоскопия должна осуществляться в условиях, при которых больному можетбыть оказана надлежащая неотложная помощь. Больных в острой фазеинфаркта миокарда или инсультаосматривают в отделениях интенсивной терапии и реанимации; приЖКК, возникших после обширныхопераций, травм, ожогов эндоскопическое исследование обычно проводят в перевязочной или операционной; нетранспортабельных соматических больных обследуют на местев процедурном кабинете или непосредственно в палате.
В ходе ургентной эндоскопиинеобходимо выявить источник ЖККи установить, продолжается ли оно.При продолжающемся ЖКК делается попытка местного гемостаза черезэндоскоп. Однако в связи с техническими трудностями, связанными спроведением исследования без предварительной подготовки и часто вусловиях продолжающегося кровотечения, в 8–18 % случаев источникЖКК обнаружить не удается.
Эндоскопическая картина СГДЯне отличается от таковой при ЯБ.
Выявление фоновых заболеванийи патологических процессов, приводящих к развитию СГДЯ, – обязательное условие для установления окончательного диагноза.
Ответственная и трудная задача –проведение дифференциальной диагностики между крупными, чаще“старческими” язвами и злокачественными изъязвлениями желудка. Окончательный диагноз обычноустанавливают с помощью цитологического и гистологического исследования материала прицельно проведенных биопсий из края и дна язвы.Нередко для выяснения истинногохарактера язвенного поражения слизистой оболочки желудка необходимыповторные эндоскопические осмотрыс множественными прицельнымибиопсиями.
Характеристикаотдельных видовсимптоматических язв
Стрессовые гастродуоденальные язвыСтрессовыми язвами принято обозначать острые, чаще множественные язвенные поражения желудка, возникающие в экстремальных,критических ситуациях: при распространенных ожогах (язва Курлинга),черепно-мозговых травмах, нейрохирургических операциях и кровоизлияниях в головной мозг (язва Кушинга),инфаркте миокарда, после обширныхполостных операций, тяжелых ранений и травм.
При стрессовых ситуациях (распространенные ожоги и травмы, обширные операции) эрозивно-язвенные поражения слизистой оболочки желудка и ДПК развиваются у 65–80 % больных. Стрессовые язвы чаще локализуются в теле желудка, реже – в его антральном отделе и луковице ДПК. Обычно наблюдаются множественные поражения.
Клинически стрессовые язвы редкосопровождаются болевым синдромоми обычно проявляются лишь послеразвития осложнений. Из осложненийнаиболее часто встречается ЖКК –в 15–78 % случаев (вариабельностьданных связана с неоднородностьюобследованных групп больных).
Лекарственные язвы
В группу лекарственных язв включают поражения слизистой оболочки желудка и ДПК, возникающиепри приеме ряда лекарственныхсредств, прежде всего НПВС (ацетилсалициловая кислота, индометацин, бутадион, напроксен и др.).Вероятность образования лекарственных язв увеличивается приназначении высоких доз препаратов,их комбинаций, в первые недели имесяцы длительного лечения, особенно у больных с тяжелым течением фонового заболевания. Наиболеевыраженное ульцерогенное действие оказывает ацетилсалициловаякислота.
Лекарственные язвы нередко протекают бессимптомно и, как все СГДЯ,часто осложняются ЖКК, которое может проявляться внезапно –без предшествующих симптомов.Лекарственные препараты, обладающие ульцерогенным действием,чаще провоцируют рецидив ЯБ илиреализуют генетическую предрасположенность к болезни, но могутвызывать и образование острыхмножественных дефектов слизистой оболочки желудка и ДПК.К образованию острых “медикаментозных” язв может приводить снижение резистентности слизистой оболочки, например, вследствие селективного дефицита иммуноглобулина А.
Эндокринные симптоматические язвы
К эндокринным симптоматическим язвам относят язвенные поражения желудка и ДПК при СЗЭ игиперпаратиреозе.
Распространенность СЗЭ (гастриномы) составляет 1 случай на 2 млннаселения, ежегодно диагностируется 0,5 случая на 1 млн населения;считается, что 0,1 % дуоденальныхязв связан с СЗЭ. В последние годырезко изменились представления онаиболее частой локализации спорадических гастрином. Если ранее считалось, что у 80 % больных гастриномы локализуются в поджелудочнойжелезе и только у 15–20 % – в ДПК,то теперь установлено, что у 70–80 %больных гастринома обнаруживается в стенке ДПК. Мультифокальныйрост опухоли наблюдается в 60 %
случаев. Очаги часто локализуютсявне поджелудочной железы и имеютмалый размер, поэтому в 40–60 %случаев не выявляются даже на операции. К моменту диагностики гастриномы у 30–50 % больных имеютсяметастазы.
Основным клиническим проявлением заболевания являются упорнопротекающие и плохо поддающиеся обычной терапии дуоденальныеязвы. Решающая роль в образовании гастродуоденальных язв при СЗЭпринадлежит резкой гиперпродукциисоляной кислоты, обусловленнойповышенной выработкой гастрина.С попаданием в тощую кишку значительного количества кислого содержимого с последующим усилениеммоторики тонкой кишки связана идиарея, которая наблюдается, по данным различных авторов, у 30–65 %больных. Причем у 7–18 % пациентовпоносы могут служить единственнымпроявлением заболевания.
Следующие признаки позволяютзаподозрить наличие СЗЭ:
• пептические язвы, сочетающиесяс диареей;
• рецидивирующая послеоперационная пептическая ульцерация;
• множественная ульцерация;
• пептическая ульцерация дистального отдела ДПК или тощейкишки;
• семейный анамнез пептическойульцерации;
• рентгенологические или эндоскопические признаки гипертрофии складок слизистой оболочкижелудка.
У больных СЗЭ содержание гастрина всыворотке крови при радиоиммуно-логическом определении повышено(200–10000, норма < 150 нг/л).Уровень гастрина при СЗЭ не всегдасущественно повышен в отсутствиестимуляции. В этих случаях используются провокационные тесты с внутривенным введением кальция (5 мг/кг/ч в течение 3 часов) или секретина(3 ЕД/кг/ч). Тест считается положительным, если содержание гастринав сыворотке крови повышается в 2–3раза по сравнению с базальным уровнем.
Выявление гиперсекреции солянойкислоты натощак является наиболеепростым и доступным методом, которым можно пользоваться для скрининга СЗЭ. Базальная выработкакислоты > 15 ммоль/ч (или 5 ммоль/чпосле частичной резекции желудка)заставляет предположить наличиегастриномы.
Сочетание повышенного уровня гастрина в крови с повышеннойбазальной выработкой кислоты делает диагноз весьма вероятным. Так,рН < 2 при повышении гастрина> 200 нг/л позволяет заподозритьСЗЭ, а при > 1000 нг/л и кислом рНдиагноз СЗЭ становится убедительным.
Инструментальная диагностикадолжна быть направленной на выявление язв желудка и ДПК, а такжеобнаружение опухоли и ее метастазов.
Для диагностики изъязвленийпользуются рентгенологический иэндоскопический методы. При СЗЭв 35–70 % случаев обнаруживаютодиночные дуоденальные язвы, причем у 20–25 % больных они располагаются в залуковичном отделе, у15–50 % пациентов определяются множественные желудочно-дуоденальные язвы, у 18–25 % язвына момент постановки диагнозаотсутствуют.
Диагностика гастриномы зависит от размеров и первичной локализации опухоли. Наиболее широко применяются ультразвуковоеисследование (УЗИ), компьютерная томография (КТ) и селективная абдоминальная ангиография (СА).Первичная опухоль при локализации в поджелудочной железе диагностируется при размерах до 1 см при УЗИ в 28 % случаев, КТ – в 18–22 %, СА – в 30–35 %. Гастринома, превышающая 2 см в диаметре, лучше всего обнаруживается при сочетании УЗИ и КТ или использовании эндоскопической ультрасонографии (75–90 %).
Особые трудности возникают прилокализации гастриномы в стенкеДПК. Опухоли этой локализацииобычно имеют малые размеры (менее1 см) и могут быть обнаруженнымипри дуоденотомии и внутрикишечной пальпации в ходе операции.
Таким образом, несмотря на современные диагностические возможности, все предоперационные и операционные попытки идентификацииопухоли в 20–30 % случаев оказываются безрезультатными.
Гастродуоденальные язвы у больных первичным гиперпаратиреозомвстречаются в 10 раз чаще, чем ЯБсреди остального населения. Язвыобычно бывают хроническими, локализуются в луковице ДПК, отличаются упорством течения.
Гиперпаратиреоз как причинаобразования гастродуоденальных язвнередко длительно остается нераспознанным. При частом рецидивировании гастродуоденальных язв убольных мочекаменной болезньюследует подумать о возможностигиперпаратиреоза и целенаправленнообследовать область паращитовид-ных желез, оценить обмен кальцияи фосфора, уровень паратгормона,выполнить рентгенографию костей.Гиперкальциемия и гипокальциурия,снижение уровня фосфора в кровии усиление его экскреции с мочой,повышение уровня паратгормона,обнаружение остеопороза и кист нарентгенограммах костей позволяютдиагностировать гиперпаратиреоз.Опухоль паращитовидной железыудается пальпировать примерно в20 % случаев. Помогает диагностике
опухоли УЗИ.
Следует также иметь в виду, чтоприблизительно у 15–20 % больныхСЗЭ или гиперпаратиреоз служат проявлением множественной эндокринной неоплазмы 1-го типа (МЭН-1,синдром Вернера) – заболевания,при котором обнаруживаются аденоматозные поражения поджелудочной железы, паращитовидных желез, гипофиза, надпочечников. Поэтомубольные, страдающие СЗЭ, должны
подвергаться углубленному обследованию в отношении МЭН-1.
СГДЯ при заболеванияхвнутренних органов
Вопрос, в каких случаях гастродуоденальные язвенные поражения призаболеваниях внутренних органовотносить к симптоматическим язвам,достаточно сложен. В тех ситуациях,когда первичной (предшествующей)оказываются гастродуоденальнаяязва или язвы, развившиеся на фонедругого заболевания, характеризуются всеми признаками ЯБ (типичнаяклиническая картина, сезонностьобострений и др.), а главное – протекают совершенно независимо отфонового заболевания, следует говорить о ЯБ, а не о симптоматических язвах. Когда же имеется четкаяпатогенетическая зависимость возникновения гастродуоденальных язвот обострений фоновых заболеваний, наблюдается связь рубцевания ипоследующей ремиссии с улучшением течения основного заболевания,можно достаточно уверенно диагностировать СГДЯ.
Гастродуоденальные язвы у больных с сердечно-сосудистыми заболеваниями могут образовываться при декомпенсации кровообращения,на фоне артериальной гипертензии,атеросклеротического поражениябрюшной аорты и ее висцеральныхветвей.
Трофические язвы, развившиесяу больных с декомпенсацией кровообращения, чаще локализуются в желудке, бывают множественными;нередко наблюдаются гигантские язвыдиаметром более 3 см. Пенетрацияи перфорация язв происходят редко;характерны кровотечения. Именно ЖКК оказывается ведущим симптомом язвенного поражения у больных с кардиальной декомпенсацией.
Образование гастродуоденальныхязв у больных артериальной гипертензией Гребенев А.Л. и соавт. (1987)связывают с поражением сосудовслизистой оболочки по типу “гипертонической микроангиопатии”.В этих случаях развиваются хронические язвы. Острые язвы обычнообразуются на фоне тяжелых гипертонических кризов.
Крупные язвы желудка, возникшиеу лиц старше 60 лет на фоне атеросклеротического поражения брюшной аорты и ее висцеральных ветвей,принято относить к “старческим”язвам. Такие язвы характеризуютсякоротким анамнезом, стертой клинической картиной и большими размерами изъязвления – иногда до 6–8 см. Несмотря на это, заживление язвпроисходит относительно быстро, безгрубой деформации стенки. Однакочасто наблюдаются рецидивы язв.Частота сочетания гастродуоденальных язв с хроническими неспецифическими заболеваниями легкихсоставляет от 9,2 до 30,0 %. При этомязвы могут быть и острыми, и хроническими. Ведущая роль в их возникновении принадлежит гипоксиии циркуляторным расстройствам.Язвы чаще локализуются в желудке,отличаются слабой выраженностьюболевого синдрома, нередко осложняются кровотечением.
Частота гепатогенных гастродуоденальных язв у больных циррозомпечени в 2–6 раз превышает распространенность ЯБ среди остального населения. Язвенные пораженияпреимущественно развиваются нафоне активного процесса в печении нарушения ее функции, особенно после операции портокавальногошунтирования. Образование гепатогенных язв объясняют ослаблениеминактивации эндогенных стимуляторов желудочной секреции, в первуюочередь гастрина и гистамина, а такжерасстройством трофики слизистойоболочки гастродуоденальной зонывследствие нарушения кровотока впортальной системе. Клиническаякартина гастродуоденальных язв убольных хроническими заболеваниями печени часто бывает атипичной,малосимптомной, что затрудняет ихвыявление. Язвы одинаково частовстречаются в желудке и ДПК, плохоподдаются консервативному лечениюи могут осложняться кровотечением.
При хроническом панкреатитегастродуоденальные язвы наблюдаются у 8–24 % больных. Развитие панкреатогенных язв связано с уменьшением интрадуоденального поступления бикарбонатов при выраженнойвнешнесекреторной недостаточностиподжелудочной железы. Язвы чащерасполагаются в ДПК, характерна ихпостбульбарная локализация.
При хронической почечной недостаточности гастродуоденальные язвыобнаруживают у 3,5–12,0 % больных.Особенно высокая частота язв регистрируется при программном гемодиализе и после пересадки почки(20–30 %). Риск их развития повышается при кризах отторжения трансплантата, сепсисе, гепатите, которыечасто встречаются у этой категориибольных. Причиной язвообразованияслужат уремическая интоксикация,гипергастринемия, связанная с ослаблением деградации в почках гастрина, а также лекарств (в первую очередьстероидных гормонов), применяемыхв больших дозах после трансплантации почки. Гастродуоденальные язвыу больных хроническими заболеваниями почек одинаково часто встречаются в желудке и ДПК. Обычноотмечают бессимптомное и стертое
их течение.
Лечение и профилактика
Лечение и профилактика СГДЯ вомногом зависят от их вида и наличияосложнений. У больных с неосложненными СГДЯ в первую очередьследует активно лечить основноезаболевание и его осложнения, атакже устранять причины, вызвавшиеизъязвление. Одновременно должнопроводиться адекватное противоязвенное лечение, при котором следуетучитывать особенности ульцерогенеза. Лечебная тактика при кровотечениях из СГДЯ мало отличается оттаковой при кровоточащих язвах убольных ЯБ.
Особенности лечение больных СГДЯ
При стрессовых язвах основныелечебные мероприятия направленына борьбу с гиповолемией, гипотонией, инфекционными осложнениями, органной недостаточностью,т. е. с факторами, способствующимиязвообразованию и возникновениюЖКК. Ведущая задача – снижение кислотности желудочного сокаи борьба с застойными явлениями в желудке. С этой целью больным, находящимся в критическомсостоянии, вводят назогастральныйзонд и каждые 2–3 часа производят аспирацию желудочного содержимого с измерением его рН. ПрирН извлеченного содержимого ниже2,0 дополнительно назначают ингибиторы протонной помпы (ИПП),которые целесообразно вводить
парентерально. Необходимо добиваться повышения интрагастрального рН выше 5, что необходимо дляпрофилактики ЖКК.
Через зонд может осуществлятьсяи питание больного, а кроме того,аспирация желудочного содержимого позволяет контролировать возникновение язвенного кровотечения.После ликвидации стрессовой ситуации лечение должно продолжаться пообщим принципам терапии гастродуоденальных язв.
При лекарственных язвах следует отменить “ульцерогенные” препараты, а при невозможности отмены – заменить их на менее активнодействующие на слизистую оболочку желудка и ДПК или максимальноснизить суточную дозу.
При СГДЯ, развивающихся нафоне других заболеваний внутренних органов, важное место отводится комплексной терапии основногозаболевания, борьбе с гипоксией,сердечно-сосудистыми нарушениями, почечной недостаточностью и т. д.
Успех лечения эндокринных симптоматических язв зависит от того,удается ли выявить гормонально активную опухоль и радикально ее удалить,а также входит ли опухоль в состав МЭН-1, или является спорадической.В настоящее время расширились возможности консервативного лечения эндокринных язв. Предлагается многомесячное лечение с применением ИПП в увеличенных в 1,5–2,0 раза по сравнению со стандартными дозах или комбинации ИПП и Н2-блокаторов (омепразол 40–60 мг утром, квамател 40 мг на ночь). При резистентности гастродуоденальных язв к консервативному лечению и невозможности удалить опухолевый узел проводится гастрэктомия.
Профилактика
Необходимость профилактикиСГДЯ связана с опасностью возникновения массивных ЖКК, летальностьпри которых достигает 60–80 %.Профилактику СГДЯ следует проводить больным с повышеннымриском их развития (с политравмой,ожогами, перенесшим обширныеоперативные вмешательства, принимающим НПВС, с тяжелыми нарушениями дыхания, кровообращенияи др.).
Профилактические мероприятиядолжны быть направлены на борьбус кровопотерей, коллапсом, шоком,нарушением функций внутреннихорганов, инфекционными осложнениями, на фоне которых развиваютсяСГДЯ. Необходимо назначать лекарственные препараты с менее выраженным ульцерогенным побочнымдействием.
Больным с повышенным рискомразвития СГДЯ назначают рациональное питание. Особенно важноследить за питанием в раннем послеоперационном периоде, в необходимых случаях проводят зондовое питание, что можно рассматривать какпрофилактику стрессовых язв.
Больным с умеренным риском развития СГДЯ для их предупрежденияназначают антацидные препараты всредних дозах 3–4 раза в день, через1–2 часа после еды и на ночь; предпочтение отдается невсасывающимся гелям. Для профилактики стрессовых язв антациды можно вводить
через назогастральный зонд, поддерживая рН в полости желудка науровне 5,0–5,5. Больным с высокойстепенью риска показан профилактический прием ИПП в половинестандартной дозы.


