Введение
Коронавирусная инфекция SARS-CoV-2 (COVID-19) стала одной из глобальных проблем современного мирового сообщества. Впервые за многолетнюю историю человечества в марте 2020 г. Всемирная организация здравоохранения объявила о пандемии новой, коронавирусной инфекции [1].
Наиболее частым проявлением COVID-19 является поражение дыхательной системы. Однако для этого заболевания характерны высокая активность воспаления и тромботические осложнения, приводящие к полиорганным поражениям. Ведение пациента с COVID-19 подразумевает не только лечение пневмонии и дыхательной недостаточности, но и своевременное распознавание и лечение поражения других органов-мишеней [2].
Коморбидность
Анализ факторов, связанных с тяжелым течением и неблагоприятным прогнозом COVID-19, указывает на важную роль коморбидной патологии. К состояниям, ассоциированным с неблагоприятным прогнозом, относят сердечно-сосудистые заболевания: артериальную гипертонию (АГ), ишемическую болезнь сердца (ИБС), хроническую сердечную недостаточность (ХСН), фибрилляцию предсердий (ФП). Это означает, что профилактические меры в период пандемии COVID-19 должны складываться из мероприятий как по предотвращению инфицирования, так и направленных на оптимальный контроль коморбидных состояний [3].
Нарушения ритма сердца – одно из наиболее частых сердечно-сосудистых осложнений коронавирусной инфекции, при этом на ЭКГ можно диагностировать как наджелудочковые, так и желудочковые аритмии. Самой распространенной аритмией при COVID-19 является ФП, у некоторых пациентов впервые выявленные случаи ФП возникают в период острого течения коронавирусной инфекции или в первые месяцы после выписки из стационара [3].
В мета-анализе G.F. Romiti et al., включившем 187 716 пациентов с COVID-19, показано, что распространенность ФП среди больных коронавирусной инфекцией примерно в 2 раза выше, чем в общей популяции, и достигает 8%. При этом у 2% пациентов с COVID-19 ФП была диагностирована впервые [4]. K.S. Bhatia et al. в своем исследовании, включившем 644 пациента с тяжелым течением COVID-19, сообщили что у 20 (3,6%) больных эпизод ФП возник впервые во время госпитализации [5].
Появление ФП приводит к росту тромбоэмболических осложнений и ухудшает прогноз пациентов с COVID-19. Вместе с тем тяжесть коронавирусной инфекции напрямую влияет на частоту развития ФП. В исследовании D. Wang et al. показано, что распространенность нарушений сердечного ритма у пациентов с COVID-19, имеющих легкое течение, составляет 6,9%, у больных с тяжелым течением заболевания, находящихся в отделении интенсивной терапии, достигает 44% [6]. C.M. Colon et al. доказали, что частота развития новых эпизодов ФП среди больных COVID-19, госпитализированных в отделение интенсивной терапии, в 2,5 раза выше, чем у пациентов инфекционных отделений [7].
У пациентов с сердечно-сосудистыми заболеваниями риск возникновения ФП при инфицировании вирусом SARS-CoV-2 значительно выше. К факторам риска развития ФП при коронавирусной инфекции относят пожилой возраст, АГ, ХСН, ИБС, сахарный диабет и ожирение. Большое значение в появлении ФП придают анатомическим изменениям кардиомиоцитов предсердий, прежде всего фиброзу и дилатации полости левого предсердия [8].
Возможные механизмы возникновения ФП при COVID-19 – это нарушение метаболизма и гипоксия; гипокалиемия, генез которой связан с воздействием вируса на ренин-ангиотензин-альдостероновую систему; прямое вирусное повреждение кардиомиоцитов с развитием вирусного миокардита [1–3].
Тактика лечения
Лечение ФП у больных COVID-19 проводится исходя из общих клинических рекомендаций. Согласно последним рекомендациям по диагностике и лечению ФП, в настоящее время сформулирована следующая концепция лечения пациентов с ФП [9]:
- A (Аnticoagulation/Avoid stroke): первая составляющая лечения – назначение антикогулянтной терапии при повышенном риске тромбоэмболических осложнений.
- B (Better symptom control): второе направление в лечении – контроль симптомов аритмии, выбор стратегии контроля ритма или контроля частоты желудочковых сокращений.
- C (Сomorbidities/cardiovascular risk fac-tor management): третье направление – лечение сопутствующих заболеваний и коррекция факторов риска [9].
Антикоагулянтная терапия
Назначение антикоагулянтной терапии – одно из наиболее важных направлений в лечении пациентов с коронавирусной инфекцией SARS-CoV-2. Всем без исключения больным COVID-19 при возникновении впервые выявленной ФП или наличии ФП в анамнезе показано назначение антикоагулянтной терапии [1, 8].
Пациентам с ФП, получающим пероральные антикоагулянты до инфицирования коронавирусной инфекцией, их прием можно продолжить. При неприемлемых лекарственных взаимодействиях с препаратами для лечения COVID‐19, а также при тяжелой форме COVID‐19 рекомендуется переход на лечебные дозы препаратов гепарина (предпочтительно низкомолекулярного) [1].
Антиаритмические препараты
К наиболее сложным задачам в лечении ФП у пациентов с COVID-19 можно отнести контроль симптомов аритмии. Купирующая терапия пароксизмов ФП осуществляется дифференцированно в зависимости от стабильности гемодинамических показателей. Неотложная терапия при пароксизме ФП у пациентов с нестабильной гемодинамикой включает выполнение электрической кардиоверсии [9].
Больным со стабильной гемодинамикой для восстановления синусового ритма при пароксизме ФП к использованию рекомендованы препараты IC- и III классов. Пациентам с COVID-19 без признаков тяжелой органической патологии сердца и с сохраненной систолической функцией левого желудочка показано применение пропафенона. Внутривенное введение нагрузочной дозы пропафенона позволяет быстро и безопасно восстанавливать синусовый ритм. Препарат вводят внутривенно из расчета 2 мг/кг в течение 10 минут. В отсутствие терапевтического эффекта данную дозу можно вводить повторно через 90–120 минут [10].
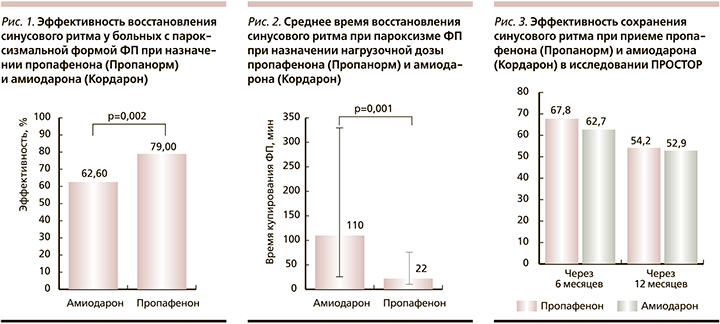
Эффективность восстановления синусового ритма при внутривенном введении пропафенона (Пропанорм) продемонстрирована в многоцентровом исследовании ПРОМЕТЕЙ-ИНСК [11]. Восстановление синусового ритма в первые 24 часа отмечено у 79% пациентов с пароксизмальной формой ФП, получавших внутривенную нагрузочную дозу пропафенона (Пропанорм), и у 62,6% больных, внутривенно получавших амиодарон (Кордарон; p=0,002, рис. 1).
Среднее время восстановления синусового ритма было достоверно меньше у пациентов, получавших пропафенон (Пропанорм), – 22 (15–60) минуты, при сравнении с больными, которым для купирования пароксизма ФП был назначен амиодарон (Кордарон) – 110 (25,5–33,0) минут соответственно (р=0,001, рис. 2) [11].
Фармакодинамика пропафенона позволяет назначать препарат в таблетированной форме в виде нагрузочной дозы 450–600 мг и использовать его в амбулаторных условиях самостоятельно пациентом – стратегия лечения «таблетка в кармане» – при условии, что безопасность и эффективность препарата были ранее установлены в условиях стационара. По данным рандомизированных клинических исследований, эффективность перорального приема нагрузочной дозы пропафенона составляет от 56 до 92% [12–15]. Стратегия «таблетка в кармане» имеет следующие преимущества: позволяет больному самостоятельно купировать приступ в кратчайшие сроки без госпитализации и вызова бригады скорой помощи; минимизирует нежелательные последствия пароксизма, что особенно важно в период пандемии COVID-19 [16]. Необходимо отметить, что, согласно современным рекомендациям 2020 г., назначение нагрузочной дозы пропафенона для купирования пароксизма ФП может проводиться и пациентам, длительно принимающим препарат для удержания синусового ритма [8].
Препаратом выбора для медикаментозной кардиоверсии у пациентов со структурным поражением сердца является амиодарон, который относится к III классу антиаритмических препаратов [8]. Для купирования ФП амиодарон вводится внутривенно, рекомендованная суточная доза может достигать 1200 мг. После введения амиодарона быстрого восстановления синусового ритма не происходит. Максимальный эффект развивается через 12–24 часа, поэтому применение препарат для купирования ФП на догоспитальном этапе нецелесообразно. Препарат может замедлять синоатриальную, предсердную и AV-проводимость, что приводит к удлинению интервалов PQ и QT, уширению комплекса QRS. Допустимое удлинение интервала QT – не более 500 мс или не более чем на 25% от исходной величины. Амиодарон не оказывает отрицательного инотропного действия, поэтому может быть использован в т.ч. пациентами с ФП и тяжелой ХСН с низкой фракцией выброса левого желудочка.
В 2020 г. для лечения COVID-19 применяли комбинации препаратов гидроксихлорахина с азитромицином или лопинавира с ритонавиром, данные комбинации способны увеличивать продолжительность интервала QT, поэтому их совместное назначение с амиодароном было крайне нежелательно [3].
Для контроля синусового ритма у больных COVID-19 и пароксизмальной формой ФП можно рекомендовать длительный прием следующих антиаритмических препаратов: пропафенона, соталола, амиодарона [8]. Согласно современным рекомендациям по лечению ФП, препаратом выбора для лечения ФП у больных без тяжелой органической патологии сердца является пропафенон (класс рекомендаций – IА) [8]. В исследовании ПРОСТОР пропафенон (Пропанорм) продемонстрировал высокую эффективность в сохранении синусового ритма и лучший профиль безопасности по сравнению с амиодароном. Применение пропафенона (Пропанорма) больными с сохраненной систолической функцией левого желудочка не ухудшало показатели гемодинамики, а сохранение синусового ритма в течение 12 месяцев оказывало кардиопротективное действие (рис. 3) [17]. Одним из несомненных достоинств пропафенона является его высокий профиль безопасности – при длительном приеме препарат не вызывает тяжелых побочных эффектов, продолжительность его применения не имеет ограничений.
В последних рекомендациях Европейского общества кардиологов (2020) изменилась позиция соталола, пониженная до класса доказательности IIb. Основанием стали результаты недавно опубликованного мета-анализа, продемонстрировавших увеличение риска смертельных исходов пациентов с ФП, получающих соталол [18]. При лечении соталолом рекомендован мониторинг интервала QT; уровня калия в крови и клиренса креатинина, что безусловно необходимо оценивать и в отношении больных коронавирусной инфекцией. Для стратификации риска проаритмогенных эффектов препарата необходимо учитывать следующие факторы возникновения аритмий: пожилой возраст, женский пол, нарушение функции почек или печени, наличие ИБС, гипокалиемию, случаи внезапной смерти родственников [8].
Одним из эффективных антиаритмических препаратов, доступных на сегодняшний день в нашей стране, является амиодарон. В отличие от большинства других лекарственных средств его можно назначать пациентам с тяжелой систолической сердечной недостаточностью [8]. Недостатком длительного приема амиодарона считаются экстракардиальные побочные эффекты препарата. В большинстве случаев амиодарон рассматривается в качестве препарата второй линии при неэффективности других антиаритмических средств.
У большинства пациентов с COVID-19 и ФП отмечается увеличение частоты желудочковых сокращений, препаратами выбора для контроля частоты желудочковых сокращений у пациентов с коронавирусной инфекцией являются β-адреноблокаторы [8].
Заключение
Таким образом, ФП – одно из наиболее частых нарушений сердечного ритма при COVID-19. Все пациенты с коронавирусной инфекцией и ФП должны получать антикоагулянтную терапию. Выбор антиаритмического препарата для купирования и профилактики ФП у больных коронавирусной инфекцией SARS-CoV-2 должен основываться на оценке тяжести повреждений сердечно-сосудистой системы.
Конфликт интересов. Публикация статьи поддержана компанией «ПРО.МЕД.ЦС Прага а.с.», что никоим образом не повлияло на собственное мнение авторов.



