Впоследние годы отмечается значительный рост частоты аллергических заболеваний, обусловленный ухудшением экологической обстановки, изменением характера питания, появлением новых аллергенов, а также уменьшением инфекционного бремени [1, 2]. Среди всех аллергических заболеваний около 10% приходится на долю атопического дерматита (АтД), который особенно часто встречается у детей [3, 4]. К особенностям АтД на современном этапе относятся раннее его начало, увеличение тяжелых, часто инвалидизирующих форм заболевания, что в сочетании с недостаточной эффективностью существующих методов лечения делает проблему особенно острой [5].
В настоящее время под АтД понимают хроническое зудящее заболевание кожи с рецидивирующим течением [6]. Патогенетическими особенностями АтД являются нарушение барьерной функции кожи, супрессия защитных механизмов врожденного иммунитета и активация Th2 клеток. Установлено, что предрасположенность к развитию АтД и выраженная сухость кожи у пациентов связана с дефектом гена, кодирующего синтез гидрофильного белка эпидермиса – филаггрина [7–9].
В зависимости от времени манифестации заболевания выделяют три формы: младенческую (в возрасте от 2–3 месяцев до 3 лет), детскую (в возрасте от 3 до 12 лет) и подростковую (в возрасте от 12 до 18 лет).
Особое внимание дерматологов и педиатров привлекает младенческая форма АтД, которая характеризуется появлением признаков аллергического воспаления кожи уже в первые месяцы жизни, часто тяжелым и упорным течением кожного процесса и выраженными сдвигами показателей иммунологической реактивности. Такие больные трудно поддаются лечению, у большинства из них (в 70–80% случаев) заболевание продолжается всю жизнь.
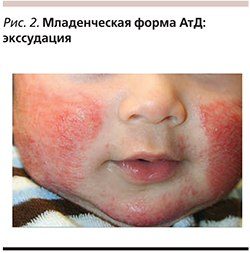
Младенческая форма АтД начинается не ранее 2-х месяцев жизни ребенка и характеризуется острыми и подостровоспалительными изменениями кожи с преобладанием экссудативного компонента. Основным первичным элементом сыпи является микровезикула, реже – папуло-везикула. Высыпания локализуются на лице – щеках, лбу, оставляя свободным носогубной треугольник, на разгибательных поверхностях конечностей, туловище (рис. 1). Кожа гиперемирована и отечна, могут отмечаться мокнутие и образование корок (рис. 2).
Часто отмечается поражение кожи волосистой части головы, проявляющееся эритемой, чешуйками и молочными корками (гнейс). Субъективно отмечается зуд различной интенсивности, часто не коррелирующий с тяжестью процесса.

Диагноз АтД ставится только клинически. Разработанная J.M. Hanifin и G. Rajka (1980) шкала диагностических критериев АтД предусматривает их деление на две группы: основные и добавочные (рис. 3). При соблюдении правила «3+3» (наличие 3 из 4 основных и 3 из 20 добавочных критериев) специалист может с уверенностью выставлять диагноз АтД [10, 11].
Особые трудности возникают в диагностике заболевания у детей грудного и раннего детского возраста, протекающего у них зачастую нетипично. Чаще всего АтД у младенцев путают с себорейным дерматитом, псориазом, простым контактным дерматитом и даже чесоткой.
Лечение АтД является сложной задачей, представляющей определенные трудности как для врача, так и для пациента. Мультифакториальность, системность и полиорганность поражения требуют дифференцированного и комплексного подхода к терапии. Основной целью терапии является достижение и пролонгирование ремиссии, которая позволяет обрывать течение атопического марша. Терапия АтД складывается из ряда мероприятий:
- Наружная терапия.
- Контроль окружающей среды.
- Диетотерапия.
- Фармакотерапия.
- Физиотерапевтическое лечение.
- Психологический покой.
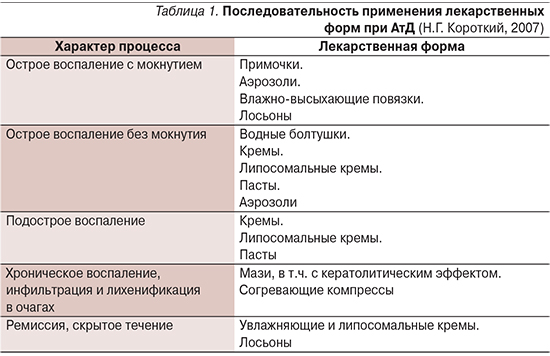
Ведущее место в лечении АтД занимает наружная терапия, направленная прежде всего на устранение зуда, восстановление поврежденного эпителия и улучшение барьерных функций кожи, а также на борьбу с вторичной инфекцией [12]. Различные формы лекарственных препаратов назначаются последовательно, с учетом стадии и формы заболевания (табл. 1).
В наружной терапии АтД в различных комбинациях применяются увлажняющие и смягчающие средства, топические глюкокортикостероиды (ГКС) и топические ингибиторы кальциневрина. Для удобства и легкости назначения используется ступенчатая терапия (рис. 4).

Поскольку основой патогенеза АтД являются аллергическое воспаление кожи, золотым стандартом противовоспалительной терапии являются топические ГКС, оказывающие комплексное воздействие, влияя сразу на все звенья аллергического воспаления:
- Сосудосуживающее действие за счет вазоконстрикции.
- Антипролиферативное действие за счет торможения синтеза нуклеиновых кислот в клетках базального слоя эпидермиса и фибробластах дермы.
- Противовоспалительное действие за счет угнетения образования провоспалительных медиаторов из фосфолипидов (простагландинов и лейкотриенов) и уменьшения миграции клеток в зону воспаления.
Кроме этого только применение топических ГКС способствует быстрому прерыванию порочного круга зудорасчесочного цикла. Как известно, зуд влияет на состояние центральной и вегетативной нервных систем, вызывает нарушение сна, является одной из причин развития невротических реакций у пациентов с АтД. Зуд в значительной степени влияет на качество жизни, поэтому большинство пациентов оценивают тяжесть своего заболевания именно по интенсивности зуда. Таким образом, рациональное и своевременное использование наружных ТКС для лечения детей, страдающих АтД, в значительной степени повышает его эффективность и является «переломным» моментом в купировании кожных проявлений аллергии.
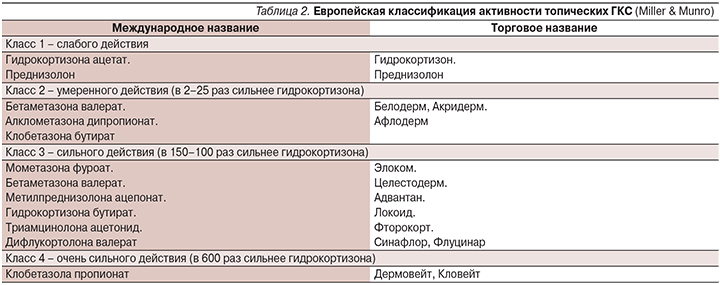
В настоящее время врачи располагают огромным арсеналом современных топическихГКС (табл. 2).
При выборе препарата группы топических ГКС в первую очередь необходимо учитывать его эффективность и безопасность. Помимо активности лекарственного вещества они зависят от степени его проникновения в кожу, прочности связывания с ГКС-рецепторами клеток, от количества препарата, попадающего в системный кровоток, скорости метаболизма.
Залогом грамотного и эффективного лечения является соблюдение определенных правил при назначения наружных топических ГКС у детей, особенно раннего возраста. Применяемый в педиатрической практике топический ГКС должен обладать сильным противовоспалительным действием, низкой системной биодоступностью, быстрым началом действия и минимальными побочными эффектами. Среди рекомендованных международными консенсусами топических ГКС в терапии младенческой формы АтД наибольшими преимуществами обладают негалогенизированные препараты (табл. 3).

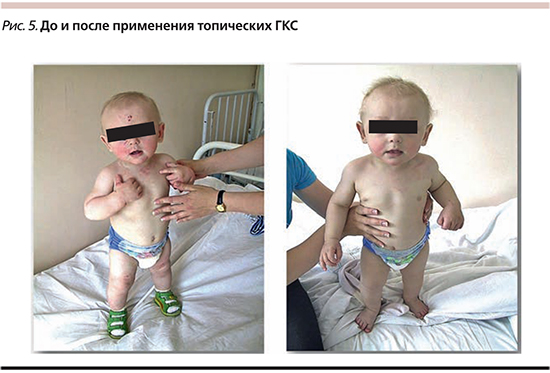
По критериям «эффективность/безопасность», «риск/польза» и атрофогенному потенциалу в детской практике оптимальными средствами являются метилпреднизолона ацепонат, мометазона фуроат и гидрокортизона бутират. Они обладают высокой противовоспалительной активностью, липофильностью и улучшенной фармакокинетикой [14]. Важным является также наличие большого количества лекарственных форм, позволяющее применять препараты в различные стадии воспалительного процесса (рис. 5).
После купирования острых проявлений АтД возможно использование нестероидных противовоспалительных средств, например пимекролимуса или такролимуса.
Огромную роль в достижении и поддержании ремиссии играет правильный уход за кожей пациентов с АтД. Известно, что кожа больных с АтД отличается повышенной сухостью, нарушением целостности кожного барьера и как следствие – усиленной трансэпидермальной потерей воды и повышенной чувствительностью к различным ирритантам [15]. Уход за кожей больных АтД должен проводиться как в периоды обострения заболевания, так и в перимоды клинической ремиссии. Все дети с АтД обязательно нуждаются в ежедневном купании, которое очищает и увлажняет кожу, улучшает проникновение лекарственных препаратов, предотвращает инфицирование и доставляет удовольствие ребенку. Кроме этого в последнее время на рынке появилось достаточное количество специализированных средств по уходу за кожей больных с АтД.
Необходимо убедить пациентов и их родителей, что постоянный уход за кожей детей, больных АтД, является важнейшим аспектом лечения и ему необходимо уделять достаточно внимания и времени. Регулярное использование ванн, смягчающих средств, препаратов, улучшающих кровообращение и питание кожи, позволяет значительно уменьшать такие проявления болезни, как сухость, зуд, шелушение и утолщение, а значит, снизить темпы прогрессирования болезни и предупредить развитие инфекционных осложнений.
Из физиотерапевтических методов воздействия наиболее эффективны лазеротерапия, переменное магнитное поле, солевые и масляные ванны, УФО, PUVA-терапия, интервальная гипоксическая терапия, ультрафонофорез, КВЧ-терапия. В стадии ремиссии показано санаторно-курортное лечение.
Таким образом, комплексное лечение АтД с использованием широкого спектра современных фармацевтических средств позволяет значительно повысить эффективность проводимого лечения, добиваться пролонгирования клинической ремиссии и осуществлять контроль за течением заболевания.



