Введение
Нередко в практической работе врача-интерниста возникают трудности в установлении диагноза и определении тактики ведения пациента с впервые возникшим и длительно сохраняющимся кашлем или впервые развившимся острым бронхообструктивным синдромом. При наиболее частом респираторном симптоме (кашле)врачу необходимо в кратчайшие сроки определить оптимальный объем обследования больного и назначить соответствующее лечение. Большинство больных, обратившихся за медицинской помощью по поводу кашля, обследуются в амбулаторных условиях, что создает дополнительные трудности для врача из-за кратковременного общения врача с пациентом и ограниченных возможностей обследования больного в амбулаторных условиях.
Одной из причин кашля, впервые появившегося у больного после перенесенной острой респираторной вирусной инфекции (ОРВИ), служит острый бронхит (ОБ). Несмотря на кажущуюся простоту клинических симптомов заболевания, врачебных ошибок в диагностике и лечении данной патологии совершается немало.
Определение ОБ
Острый бронхит (Международная классификация болезней 10-го пересмотра: J20) – остро/подостро возникшее заболевание преимущественно вирусной этиологии, ведущим клиническим симптомом которого является кашель, продолжающийся не более 2–3 недель и, как правило, сопровождающийся конституциональными симптомами и симптомами инфекции верхних дыхательных путей [1].
В рекомендациях Австралийского общества врачей общей практики мы встречаемся со следующими диагностическими критериями заболевания: остро возникший кашель, продолжающийся менее 14 дней, в сочетании по крайней мере с одним из таких симптомов, как отделение мокроты, одышка, свистящие хрипы в легких или дискомфорт в груди [2].
Заболеваемость ОБ велика, но об истинном уровне заболеваемости судить довольно сложно, т.к. нередко ОБ является не чем иным, как компонентом инфекционного процесса при вирусных поражениях верхних дыхательных путей. Действительно, ОБ чаще всего скрывается под диагнозом ОРВИ или «острое респираторное заболевание». Это и понятно, т.к. причиной ОБ чаще всего выступают вирусы, которые с легкостью «открывают двери» для бактериальной флоры.
Эпидемиология ОБ связана с эпидемиологией вируса гриппа. Типичные пики нарастания заболевания и других респираторных вирусных болезней чаще в конце декабря и в начале марта [3, 4].
Этиология ОБ
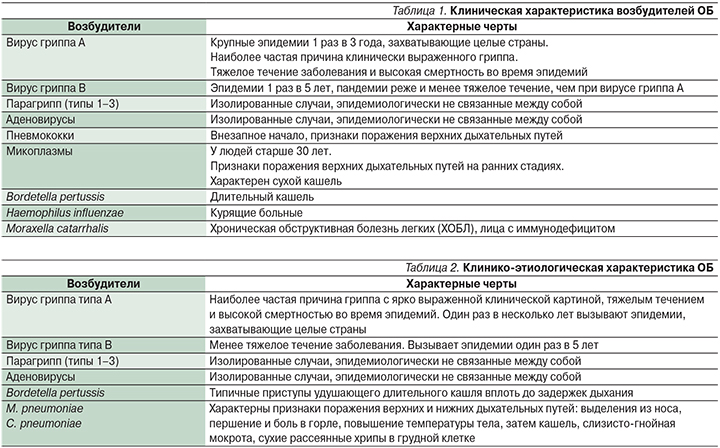
Основная роль в этиологии ОБ принадлежит вирусам. По данным A.S. Monto и соавт. [5], развитие ОБ в более чем в 90% случаев связано с респираторной вирусной инфекцией и менее чем в 10% – с бактериальной. Среди вирусов в этиологии ОБ играют роль вирусы гриппа А и В, парагриппа, РС (респираторно-синцитиальный)-вирус, корона-, адено-, риновирусы. К бактериальным агентам, вызывающим развитие ОБ, относятся Bordetella pertussis, Mycoplasma pneumoniae, Chlamydia pneumoniae. Редко причиной ОБ служат Streptococcus рneumoniae, Haemophilus influenzae, Moraxella catarrhalis.
В табл. 1 и 2 дана клиническая характеристика различных возбудителей ОБ.
К причинам, которые могут спровоцировать ОБ, относятся:
- переохлаждение организма, неблагоприятные погодные условия (эти факторы могут снижать защитные силы организма; особенно чувствительными к развитию заболевания считаются пожилые люди и маленькие дети);
- наличие очаговой инфекции носоглотки;
- застойные изменения легких, наблюдающиеся у людей с сердечной недостаточностью;
- вредные привычки (например, курение, которое ослабляет защитные функции бронхов; негативно на иммунитет влияет и злоупотребление крепкой алкогольной продукцией);
- неподходящий микроклимат (например, слишком сухой, влажный или горячий воздух);
- химические, аллергические и инфекционные агенты в воздухе;
- наличие хронических заболеваний (например, БА или другие хронические заболевания легких).
Клиническая картина ОБ
Наиболее частые симптомы и изменения данных физикального обследования при остром бронхите приведены в табл. 3 и 4.
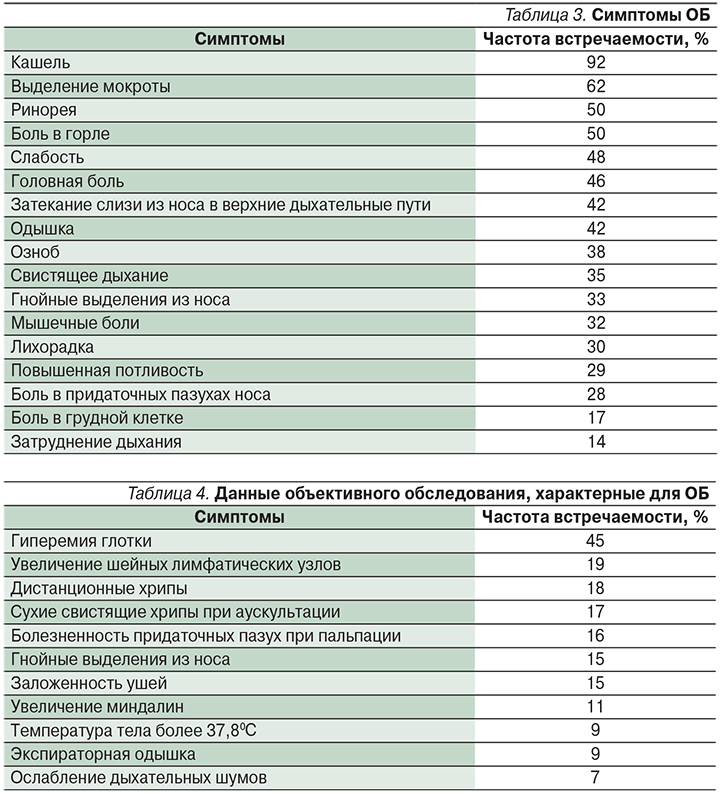
Наиболее частым клиническим симптомом при ОБ является кашель. Если продолжительность кашля более 3 недель, принято говорить о персистирующем или хроническом кашле (что неэквивалентно термину «хронический бронхит») и требует дифференциальной диагностики.
Каковы основные клинические проявления заболевания?
Заболевание может начинаться с першения в горле, дискомфорта в груди, сухого мучительного кашля. Одновременно повышается температура тела, появляется общее недо-могание, пропадает аппетит. В первый и второй день мокроты обычно нет. Через 2–3 дня наряду с кашлем появляется мокрота.
Диагноз ОБ выставляют при наличии остро возникшего кашля, продолжающегося не более 3 недель (вне зависимости от наличия мокроты), в отсутствие признаков пневмонии и хронических заболеваний легких, которые могут быть причиной кашля [6]. Поэтому острый бронхит является диагнозом исключения.
Возможные причины длительного кашля:
- длительный кашель, связанный с заболеваниями органов дыхания;
- длительный кашель у больных артериальной гипертензией и заболеваниями сердца;
- длительный кашель у больных заболеваниями соединительной ткани;
- длительный кашель у курильщиков;
- длительный кашель у людей определенных профессий;
- длительный кашель у больных атопией, аллергией или при наличии повышенной чувствительности к ацетилсалициловой кислоте;
- длительный кашель и лихорадка с выделением гнойной мокроты;
- другие причины длительного кашля.
Причины длительного кашля, связанные с заболеваниями органов дыхания:
- бронхиальная астма;
- хронический бронхит (ХБ);
- ХОБЛ;
- хронические инфекционные заболевания легких,
- туберкулез;
- синусит;
- синдром постназального затека (затекание носовой слизи по задней стенке глотки в дыхательные пути –
Postnasal drip syndrome). Диагноз постназального затека может быть заподозрен у больных, которые описывают ощущение затекания слизи в глотку из носовых ходов или частую потребность «очищать» глотку путем покашливания. У большинства пациентов выделения из носа слизистые или слизисто-гнойные. При аллергической природе постназального затека в носовом секрете обычно обнаруживаются эозинофилы. Причиной постназального затека могут быть общее охлаждение организма, аллергический и вазомоторный риниты, синуситы, раздражающие факторы внешней среды и лекарственные средства (например, ингибиторы ангиотензинпревращающего фермента – АПФ), саркоидоз, рак легкого, плеврит.
Дифференциальная диагностика проводится с использованием клинических, функциональных, лабораторных, эндоскопических методов и методов лучевой диагностики.
Длительный кашель у пациентов с заболеваниями сердца обусловлен:
- приемом ингибиторов АПФ (альтернативой служит подбор другого ингибитора АПФ или переход на антагонисты ангиотензина II);
- приемом β-адреноблокаторов (даже селективных), особенно пациентами с атопией или гиперреактивностью бронхиального дерева;
- сердечной недостаточностью (кашель в ночное время); в дифференциальной диагностике помогает рентгенография органов грудной клетки и эхокардиография.
Длительный кашель у пациентов с заболеваниями соединительной ткани обусловлен:
- фиброзирующим альвеолитом, иногда в сочетании с ревматоидным артритом или склеродермией. Необходима компьютерная томография с высокой разрешающей способностью, исследование функции внешнего дыхания с определением функциональной остаточной емкости легких, диффузионной способностью легких и рестриктивных изменений;
- влиянием лекарственных средств (препараты, принимаемые при ревматоидном артрите, препараты золота, сульфасалазин, метотрексат).
Наиболее вероятными причинами длительного кашля у курильщиков являются:
- ОБ с затянувшимся течением (более 3 недель) или ХБ;
- курение лиц старше 50 лет, особенно отмечающих кровохарканье; этой категории пациентов необходимо исключить рак легкого.
Причины длительного кашля у людей определенных профессий (профессиональные заболевания):
- асбестоз (рабочие на стройках, а также лица, работающие в небольших автомастерских); необходимо проведение лучевой диагностики и спирометрии, консультация профпатолога;
- «легкое фермера»: подозрение у работников сельского хозяйства (гиперчувствительный пневмонит, обусловленный воздействием заплесневелого сена), возможна бронхиальная астма (БА);
- профессиональная БА, начинающаяся с кашля, может развиться у лиц различных профессий, связанных с воздействием химических агентов, органических растворителей в мастерских по ремонту автомобилей, химчистках, при производстве пластика, в зубных лабораториях, стоматологических кабинетах и т.д.
При длительном кашле у больных атопией, аллергией или при наличии повышенной чувствительности к ацетилсалициловой кислоте наиболее вероятным диагнозом является БА, наиболее частыми симптомами – преходящая одышка и отделение слизистой мокроты.
Для проведения дифференциального диагноза необходимо провести следующие исследования:
- измерение пиковой скорости выдоха (ПСВ) в домашних условиях;
- спирометрию с бронходилатационной пробой;
- при возможности – определение гиперреактивности бронхиального дерева (провокация вдыхаемым гистамином или метахолина гидрохлоридом);
- оценку длительного кашля и лихорадки, сопровождающихся выделением гнойной мокроты или без нее, необходимо исключить:
- диагностику туберкулеза легких;
- выявление эозинофильной пневмонии;
- выявление васкулита (например, узелковый периартериит, гранулематоз Вегенера).
Необходимо проведение рентгенографии органов грудной клетки или компьютерной томографии, исследование мокроты на микобактерии туберкулеза (мазок и посев мокроты), анализ крови, определение содержания С-реактивного белка в сыворотке крови.
Другими причинами длительного кашля могут быть:
- саркоидоз (рентгенография органов грудной клетки или компьютерная томография для исключения гиперплазии лимфатических узлов дыхательной системы, инфильтратов в паренхиме легких, морфологическое исследование биоптатов различных органов и систем);
- прием нитрофуранов;
- плеврит (необходимо установить основной диагноз с помощью пункции и биопсии плевры, исследования плевральной жидкости);
- гастроэзофагеальная рефлюксная болезнь – одна из частых причин хронического кашля, встречающаяся у 40% кашляющих лиц [7]. Многие из этих больных жалуются на симптомы рефлюкса (изжога или кислый вкус во рту). Нередко лица, у которых причиной кашля служит гастроэзофагеальный рефлюкс, не указывают на симптомы рефлюкса.
Продолжение кашля при стандартной эмпирической терапии ОБ является показанием к консультации следующих специалистов:
- пульмонолога для исключения хронической патологии легких;
- гастроэнтеролога для исключения гастоэзофагеального рефлюкса;
- ЛОР-врача для исключения ЛОР-патологии как причины кашля.
Синуситы, БА и гастроэзофагеальный рефлюкс могут быть причиной длительного кашля (более 3 недель) более чем у 85% больных при нормальной рентгенограмме органов грудной клетки [7].
Принципиально важна ранняя дифференциальная диагностика ОБ и пневмонии, поскольку от постановки диагноза зависит своевременность назначения соответствующей терапии (при ОБ, как правило, противовирусная и симптоматическая, при пневмонии – антибактериальная). При проведении дифференциального диагноза между ОБ и пневмонией стандартным лабораторным тестом является клинический анализ крови. Согласно результатам недавно опубликованного систематического обзора, повышение числа лейкоцитов в периферической крови до 10,4×109/л и более характеризуется увеличением вероятности пневмонии в 3,7 раза, тогда как отсутствие этого лабораторного признака снижает вероятность наличия пневмонии в 2 раза. Еще большую ценность имеет содержание сывороточного С-реактивного белка, концентрация которого выше 150 мг/л достоверно свидетельствует о пневмонии.
Впервые появившийся у больного длительный кашель вызывает немалые трудности для врача при дифференциальной диагностике между ОБ и БА.
В тех случаях, когда БА служит причиной кашля, у больных обычно наблюдаются эпизоды свистящего дыхания. Независимо от наличия или отсутствия свистящего дыхания у больных БА при исследовании функции внешнего дыхания обнаруживается обратимая бронхиальная обструкция в тестах с ß2-агонистами или в тесте с метахолином. Необходимо иметь в виду, что в 33% случаев тесты с ß2-агонистами и в 22% с метахолином могут быть ложноположительными [8]. При подозрении на ложноположительные результаты функционального тестирования рекомендуется проведение пробной терапии в течение 1–3 недель ингаляционными глюкокортикостероидами (иГКС), что при наличии БА должно прекратить или существенно уменьшить интенсивность кашля, что требует дальнейшего изучения [9].
Показания к консультации специалистов
При затяжном течении ОБ (более 3 недель) показана консультация пульмонолога для проведения расширенного обследования и дифференциальной диагностики. Продолжение кашля при стандартной эмпирической терапии ОБ предполагает другие причины длительного кашля. Причиной длительного кашля (более 3 недель) более чем у 85% больных при нормальной рентгенографической картине служат синуситы, БА и гастроэзофагеальный рефлюкс. Явления бронхиальной гиперреактивности (тест с метахолином, суточная пикфлоуметрия) могут сохраняться до 8 недель после перенесенного ОБ у курильщиков, у атопиков – в период поллиноза.
Консультация гастроэнтеролога показана для исключения гастроэзофагеального рефлюкса, консультация ЛОР-специалиста – для исключения ЛОР-патологии как причины затяжного кашля. При подозрении на коклюш необходима консультация инфекциониста или эпидемиолога для проведения лабораторного подтверждения или исключения коклюшной природы ОБ.
Дифференциальная диагностика ОБ с наиболее вероятными заболеваниями, при которых имеется кашель, отражена в табл. 5 и 6.
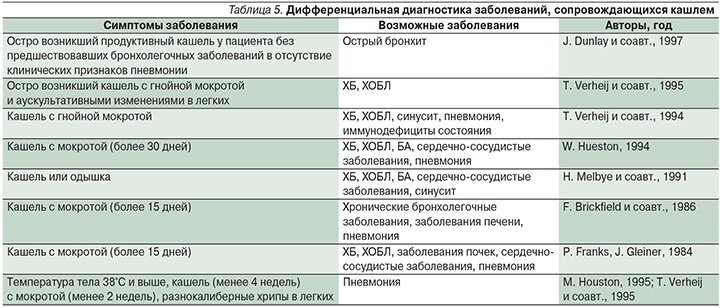
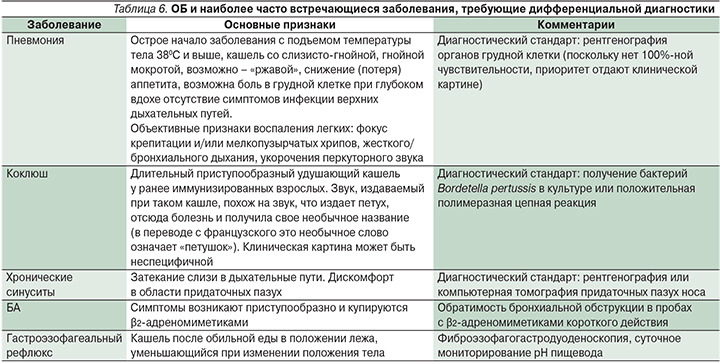
Исходя из вышеизложенного, предлагается следующий диагностический алгоритм при ОБ (пошаговые действия поликлинического врача):
- жалобы: кашель малопродуктивный, симптомы инфекции верхних дыхательных путей (ринорея, першение/боль в горле, мышечные боли, боль в грудной клетке по ходу межреберных мышц при кашле, глубоком вдохе);
- анамнез заболевания: симптомы ОРВИ в течение 3–7 дней;
- объективные данные: состояние удовлетворительное, температура тела нормальная или субфебрильная, при аускультации органов дыхания сухие рассеянные хрипы;
- исключение других причин кашля (заболевания органов дыхания, другие заболевания, сопровождающиеся кашлем);
- дополнительное обследование при первичном обращении больного к врачу: анализ крови, рентгенография органов грудной клетки в двух проекциях (при подозрении на пневмонию), пикфлоуметрия, определение SpO2;
- немедикаментозная и медикаментозная терапия (см. ниже);
- определение временной нетрудоспособности.
Лечение острого бронхита
Основные цели лечения ОБ [1, 2]:
- облегчение тяжести кашля;
- снижение его продолжительности;
- возвращение к трудовой деятельности.
Госпитализация больных ОБ не показана. Сроки временной нетрудоспособности: 10–14 дней.
Немедикаментозное лечение [10] включает:
- Домашний режим.
- Облегчение выделения мокроты:
- инструктировать пациента о необходимости поддержания адекватной гидратации;
- инструктировать пациента о пользе увлажненного воздуха (особенно в сухую жаркую погоду и зимой в любую погоду);
- обратить внимание на необходимость устранения воздействия на больного факторов окружающей среды, вызывающих кашель (уровень доказательности С).
Медикаментозное лечение включает:
- лекарственные средства, подавляющие кашель, назначаются только при изнуряющем кашле;
- бронходилататоры при изнуряющем кашле (уровень доказательности А). В 3 рандомизированных контролируемых исследованиях (РКИ) показана эффективность бронходилатирующей терапии для 50% больных ОБ [7];
- антибактериальная терапия не показана при неосложненном течении ОБ [11]. Считается, что одной из причин ОБ служит злоупотребление антибиотиками [11].
Антибактериальная терапия необходима только при признаках бактериальной инфекции: кашель с гнойной (темной желто-зеленой) мокротой, повышение температуры тела, симптомы интоксикации (утомляемость, снижение аппетита, повышенная потливость). Из атнибиотиков имеет смысл использовать макролиды (азитромицин или кларитромицин), т.к. виновниками бактериальной агрессии при ОБ являются, как правило, M. pneumoniae и C. pneumoniae. Высказываемое ранее суждение о возможности ряда возбудителей пневмонии (S. рneumoniae, H. influenzae, Staphylococcus aureus, грамотрицательные аэробные энтеробактерии) вызывать развитие ОБ не получило подтверж-дения [12].
При выраженных симптомах интоксикации предпочтение следует отдавать азитромицину, поскольку он в большей степени блокирует продукцию бактериальных токсинов. Отличительной особенностью азитромицина от других макролидов считается не только его бактериостатические свойства, но и бактерицидное действие. Бактерицидный эффект достигается благодаря способности азитромицина создавать очень большие внутриклеточные концентрации, влияющие на многие патогены, находящиеся внутри клеток [13].
Прогноз при неосложненном ОБ благоприятный. При осложненном ОБ течение заболевания зависит от характера осложнений и может относиться к другой категории болезней.


