Среди пациентов с разнообразной патологией, обращающихся за врачебной помощью, больные острым (ОБ) и хроническим бронхитом (ХБ) составляют довольно большую группу. Основной жалобой этих пациентов, заставляющей их обращаться к врачу, является кашель – либо остро возникший, никогда ранее не беспокоивший, либо эпизодически беспокоивший больного, либо усилившийся у лиц с предшествующим «кашлевым анамнезом». Если длительность кашля не превышает 3 недель, его обозначают как непродолжительный (острый). О затяжном (подостром) кашле говорят в случаях сохранения симптоматики от 3 до 8 недель.
Появление такого ключевого симптома, как кашель, с его различными характеристиками (интенсивность, продуктивность, длительность и др.) требует от врача общей практики, к которому в первую очередь и обращается данная категория пациентов, прежде всего клинической ориентировки и правильной трактовки этого симптома, сочетающегося в различных клинических ситуациях с другими проявлениями болезни. Наряду с дифференциальной диагностикой кашля и нозологического диагноза (ОБ или обострение ХБ) не менее важную проблему представляет решение вопроса о назначении антибактериальной терапии (АТ). Все вышесказанное приобретает особое значение для больных пожилого и старческого возраста, удельный вес которых в возрастной структуре населения планеты постоянно увеличивается.
Эти пациенты обладают рядом особенностей [1], к основным из которых относятся:
- полиморбидность;
- хроническое течение заболеваний;
- инволюционные нарушения функций органов и систем;
- частая ятрогенная патология;
- психосоциальная дезадаптация.
Указанные особенности необходимо учитывать при проведении медикаментозной терапии больных позднего возраста. Так, полиморбидность неизбежно влечет за собой полипрагмазию, которую в данной ситуации можно обозначить как вынужденную. В условиях полипрагмазии возрастает риск лекарственных взаимодействий; хроническое течение заболеваний требует в большинстве случаев длительной медикаментозной терапии, увеличивающей риск лекарственных осложнений; инволюционные нарушения со стороны органов и систем оказывают влияние на фармакокинетику лекарственных препаратов (биодоступность, метаболизм и экскрецию, лекарственные взаимодействия и др.); у пожилых и стариков чаще возникает ятрогенная патология, в частности, лекарственного происхождения; социальная дезадаптация может ухудшать комплаентность больных данной возрастной группы. Необходимо также иметь в виду, что бронхолегочная система с возрастом претерпевает ряд изменений, на фоне которых могут развиваться различные заболевания легких, включая ОБ.
Острый бронхит
ОБ принадлежит к числу наиболее распространенных заболеваний детей и взрослых. Ежегодно «эпизод острого бронхита» переносят около 5% общей популяции, а ежегодная обращаемость пациентов с ОБ за врачебной помощью превышает 10 млн. В европейских странах частота амбулаторных визитов по поводу ОБ превышает 10/1000 населения в год [2]. ОБ чаще регистрируются у детей до 4 лет и лиц старшей возрастной группы, причем если частота встречаемости ОБ у детей до 4 лет составляет 55/1000, то с 6-летнего возраста этот показатель неуклонно возрастает с 8/1000 до 41/1000 у лиц старше 74 лет [3].
Общепринятого определения ОБ не существует. Наиболее приемлемым представляется определение, данное рабочей группой Европейского респираторного общества, согласно которому ОБ – это острое заболевание, развивающееся у пациента в отсутствие хронического заболевания легких и характеризующееся кашлем (продуктивным или непродуктивным), а также другими жалобами или симптомами, указывающими на инфекцию нижних отделов дыхательных путей (отхождение мокроты, одышка, хрипы в легких, дискомфорт или боли в грудной клетке), не имеющее иного объяснения – такого, например, как синусит или астма.
Клинический диагноз ОБ базируется на выявлении непродолжительного кашля с редким отхождением мокроты, одышки и хрипов в легких при исключении другой патологии, особенно среди пожилых больных в условиях полиморбидности (пневмония, бронхиальная астма, сердечная недостаточность, гастроэзофагеальная рефлюксная болезнь, тромбоэмболия легочной артерии, синусит и др.). В большинстве случаев неосложненного ОБ основными этиологическими факторами являются респираторные вирусы. У 10–20% взрослых в основе ОБ лежит коклюш с длительностью кашля 2–3 недели, причем отличить клинически инфекцию, вызванную Bordetella pertussis, от другой у взрослых, в акцинированных от коклюша в детском возрасте, практически невоз-можно [4].
Вопрос о применении антибактериальных препаратов (АБП) больными ОБ противоречив. Несмотря на рекомендации экспертов воздерживаться от назначения АБП этим пациентам, подавляющее большинство из них получают антибиотики, в особенности при наличии сильного и затянувшегося кашля или выраженных симптомов интоксикации [5, 6].
В Испании врачи назначают АБП по поводу ОБ более чем 80% пациентов [7]. Аналогичный подход к назначению АБП больным ОБ имеет место в США и других странах [8]. Среди ветеранов войн США АБП назначали 35,4% пациентов с острой респираторной симптоматикой, причем у 87,5% из них показаний к назначению АБП не было [9]. По данным другого эпидемиологического исследования [10], АБП значительно чаще назначали больным ОБ, чем пациентам с обострением ХБ (84 и 53% соответственно), причем при ОБ единственным независимым фактором, определяющим назначение АБП, был возраст.
В сравнительных исследованиях с плацебо у больных ОБ наиболее изучены доксициклин и эритромицин.
В группе пациентов, получавших АБП, после завершения терапии на треть уменьшилось число больных, у которых сохранялся кашель, и в 2 раза реже выслушивались хрипы при аускультации легких. По мнению врачей, улучшение после завершения лечения у пациентов, получавших АБТ, отмечалось в 2 раза чаще по сравнению с больными, получавшими плацебо. Все перечисленные различия были статистически значимыми [3]. В единственном рандомизированном клиническом исследовании, в котором эффективность лечения оценивалась с позиции изменения качества жизни, различий между антибиотиком (азитромицином) и витамином С не выявлено [11].
При анализе 8 клинических исследований, включивших 750 больных ОБ в возрасте от 8 до 65 лет и выше, показано преимущество АБП перед плацебо. Это касалось более быстрых темпов улучшения состояния, исчезновения клинических признаков заболевания, по данным врачебных осмотров, возвращения к прежней активности и труду. В группе больных, получавших АБТ, чаще регистрировались побочные эффекты (тошнота, головная боль, кожные высыпания, вагиниты). Подчеркивается, что результаты мета-анализа могут быть переоценены из-за неоднородности анализированных групп больных и подходов к оценке эффективности лечения [12]. По данным Кокрановского мета-анализа 9 клинических исследований, у больных, леченных АБП, отмечен менее продолжительный кашель, меньшее число дней с плохим самочувствием и достоверно большая частота побочных эффектов по сравнении с пациентами, получавшими плацебо [13].

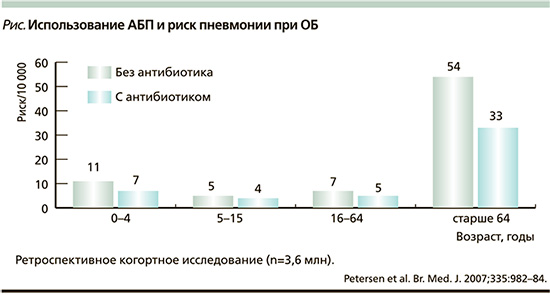
Дополнительным аргументом в пользу целесообразности АБТ пожилых пациентов с ОБ являются результаты эпидемиологических исследований, согласно которым около 5% амбулаторных больных ОБ пожилого и старческого возраста госпитализируются в стационар и/или погибают в течение месяца с момента появления респираторной симптоматики. Повышенный риск осложнений у пациентов данной возрастной группы позволяет рекомендовать использование АБП при ОБ, в особенности при наличии таких сопутствующих заболеваний, как сахарный диабет, злокачественные опухоли, хроническая сердечная недостаточность, неврологические и психические расстройства. В связи с этим заслуживает внимания ретроспективное когортное исследование о риске осложнений, в частности пневмонии, у больных ОБ в зависимости от назначения АБП или без их использования. Так, если в возрастных группах 0–4, 5–15, 16–64 года частота развития пневмонии у больных ОБ была приблизительно одинаковой в обеих группах, то среди лиц старше 65 лет пневмония развивалась достоверно реже среди пациентов, получавших АБП по поводу ОБ [14] (см. рисунок). Поскольку развитие такого осложнения ОБ, как пневмония, считается в клинических исследованиях одним из критериев оценки адекватности и эффективности АБТ, полученные результаты о снижении риска пневмонии у пожилых больных ОБ, леченных АБП, дают основание рекомендовать данной категории пациентов эти препараты при ОБ. Пользу от использования АБП можно ожидать и в случаях ОБ, вызванных Mycoplasma pneumoniae и Chlamydia pneumoniae, удельный вес которых, однако, в этиологической структуре ОБ невелик, тем более в пожилом возрасте, а идентификация их до начала лечения практически невозможна.
Таким образом, с позиций доказательной медицины показаниями к назначению АБП больным ОБ могут быть [15]:
- гнойная мокрота;
- С-реактивный белок >10 мг/л;
- табакокурение;
- подозрение на коклюш;
- пожилой и старческий возраст.
Что касается выбора АБП при принятии решения о назначении АБТ больным ОБ, то по результатам сравнительных клинических исследований не выявлено различий в клинической эффективности (излечение+улучшение) между пенициллинами, цефалоспоринами и макролидами. Также у больных ОБ отсутствуют доказательства в пользу преимуществ респираторных фторхинолонов. С учетом результатов клинических исследований при приятии решения о назначении АБП больным ОБ рекомендуются амоксициллин, амоксициллин/клавуланат, азитромицин и кларитро-мицин [15].
В последнее время в качестве разумного клинического компромисса по вопросу применения АБП при ОБ применяется концепция их отложенного (отсроченного) назначения [16, 17]. Она заключается в назначении АБП (либо выписке рецепта для его приобретения), который больной станет принимать только в случае отсутствия улучшения или ухудшения состояния на фоне лечения без АБП в течение 3–7 дней. Следует иметь в виду, что существует категория пациентов, которые сами просят о назначении им АБП вопреки мнению врача об отсутствии неотложной необходимости их применения.
Очевидные преимущества отложенного назначение АБП при ОБ могут заключаться в следующем (18):
- образование пациентов и их включение в процесс лечения;
- сокращение использования АБП;
- сокращение числа визитов к врачу;
- снижение стоимости лечения;
- уменьшение частоты и риска нежелательных лекарственных реакций;
- снижение риска антибиотикорезистентности.
Таким образом, отсроченное назначение АБП больным ОБ может быть разумной и гибкой альтернативой жесткому отказу от их использования при данном заболевании, приемлемым для врачей, среди которых широко распространена вера в их необходимость. Однако далеко не все врачи общей практики одобряют отсроченное назначение АБП [16], резонно опасаясь «пропустить» (вовремя не распознать) тяжелое заболевание и связанные с этим медико-юридических проблем, особенно у лиц пожилого и старческого возраста, негативной реакции и упреков в некомпетентности со стороны пациентов и их родственников.
Хронический бронхит
Особенностью течения ХБ, как и любой другой хронической патологии, является возникновение обострений заболевания, каждое из которых не только нарушает качество жизни больных, но и способствует прогрессированию ХБ, тем самым ускоряя развитие дыхательной недостаточности и инвалидизацию больного. Обострения могут иметь место у больных ХБ, не сопровождающимся нарушениями бронхиальной проходимости, или при наличии бронхиальной обструкции в рамках хронической обструктивной болезни сердца (ХОБЛ). В связи с этим в литературе принято говорить об обострениях простого ХБ или об обострениях ХОБЛ. В каждой из этих ситуаций независимо от нозологической формы речь идет о развитии (или усилении) воспалительного процесса в бронхиальной слизистой оболочке, что является фактором, объединяющим оба заболевания в период обострения и определяющим терапевтическую тактику. С учетом этого в дальнейшем будет использоваться аббревиатура ХБ/ХОБЛ.
На фоне обострений ХБ/ХОБЛ часто возникает декомпенсация сопутствующих заболеваний, что усугубляет тяжесть указанных эпизодов и нередко является причиной летальных исходов. В связи с этим особо важное клиническое и прогностическое значение приобретают обострения заболевания у больных пожилого и старческого возраста с наличием коморбидности. Своевременная диагностика, купирование обострений ХБ/ХОБЛ и их профилактика должны считаться практически важными задачами ведения данной категории пациентов.
Среди причин обострений ХБ/ХОБЛ основное место (до 80%) занимают инфекционные агенты (аэробные бактерии, вирусы), и только около 20% всех обострений не связаны с инфекцией [19]. В связи с этим целесообразно выделять инфекционные и неинфекционные обострения. Инфекционное обострение ХБ/ХОБЛ может быть определено как декомпенсация респираторного статуса вследствие превышения порога микробной нагрузки бронхиальной слизистой оболочки, проявляющаяся усилением кашля, одышки, увеличением объема отделяемой мокроты и ее гнойности. Подобная редакция дефиниции инфекционного обострения ХБ/ХОБЛ имеет практическое значение, поскольку не только ориентирует врача на понимание сущности данной патологии (роль инфекции в развитии обострения), но и позволяет аргументировать назначение АБТ, а также подходы к оценке проводимого лечения. Диагностика инфекционного обострения заболевания базируется на критериях, предложенных N. Anthonisen и соавт. [20], которые и по прошествии более четверти века остаются незыблемыми клиническими ориентирами в практике врача при ведении данной категории пациентов (табл. 1).
Один из ключевых вопросов при ведении больных обострением ХБ/ХОБЛ заключается в решении о необходимости применения АБП. Результаты серии многоцентровых плацебо-контролируемых исследований показали преимущество АБП перед плацебо для данной категории пациентов [20–24].
Наиболее значимыми оказались результаты исследования N. Anthonisen и соавт. [20], в ходе которого было показано клиническое преимущество АБТ перед плацебо при I и II типах обострения, т.е. в клинических ситуациях, наиболее соответствующих инфекционным обострениям ХБ/ХОБЛ. Напротив, при III типе обострения преимуществ АБТ перед плацебо обнаружить не удалось. Дополнительные доказательства в пользу применения АБП у пациентов с обострением ХБ/ХОБЛ были получены при мета-анализе 10 контролируемых клинических исследований [25], продемонстрировавшем незначительное, но статистически достоверное превосходство АБП над плацебо. Преимущество АБП перед плацебо в виде снижения летальности и числа неудач лечения было показано в более поздних плацебо-контролируемых исследованиях [26, 27].
Имеющиеся на сегодняшний день доказательства эффективности АБП для пациентов с обострением ХБ/ХОБЛ позволяют рекомендовать их назначение в следующих ситуациях:
- обострение I типа по Anthonisen;
- обострение II типа по Anthonisen при наличии гнойной мокроты;
- обострение ХБ/ХОБЛ с тяжелым течением заболевания (амбулаторные пациенты) или требующее проведения неинвазивной вентиляции легких (госпитализированные пациенты).
Одним из дополнительных показаний к проведению АБТ пожилым пациентам с обострением ХБ/ХОБЛ может служить наличие столь характерной для данной возрастной группы коморбидности с реальным риском декомпенсации сопутствующей и фоновой патологии. Так, по данным регрессионного анализа 2654 эпизодов респираторных инфекций у больных в возрасте 65 лет и старше, коморбидный фон был основанием к использованию АБП нидерландскими общепрактикующими врачами, назначившими АБТ 84% больным ОБ и 52% пациентов с обострением ХБ/ХОБЛ [10].
После принятия решения о назначении АБТ перед врачом встает не менее важный вопрос о выборе оптимального АБП для конкретного пациента.
В известной мере помощь в выборе АП может оказать стратификация пациентов в зависимости от тяжести обострения ХБ/ХОБЛ. Так, при легком обострении наиболее частыми этиологически значимыми микроорганизмами являются Haemophilus influenzae (нетипируемые и некапсулированные формы), Streptococcus pneumoniae и Moraxella catarrhalis. При более тяжелых обострениях (выраженная дыхательная недостаточность, декомпенсация сопутствующей патологии и др.), нередко требующих госпитализации в отделения интенсивной терапии, удельный вес вышеназванных микроорганизмов снижается и увеличивается доля грамотрицательных бактерий, в частности различных видов Enterobacteriacae, вплоть до Pseudomonas aeruginosa.
В реальной клинической практике за место идеального АБП для больного инфекционным обострением ХБ/ХОБЛ конкурируют три группы антибиотиков: β-лактамы (незащищенные и защищенные пенициллины, цефалоспорины), современные макролиды (азитромицин, кларитромицин) и респираторные фторхинолоны (моксифлоксацин, левофлоксацин, гемифлоксацин).
В проведенном мета-анализе результатов сравнительных исследований эффективности защищенных пенициллинов (амоксициллин/клавуланат), респираторных фторхинолонов (левофлоксацин, моксифлоксацин) и макролидов (азитромицин, кларитромицин) при обострении ХБ/ХОБЛ установлено, что при данной патологии все они эквивалентны [28].
В многочисленных клинических исследованиях сравнительной эффективности АБП для больных ХБ/ХОБЛ возраст пациентов считается одним из основных факторов риска плохого ответа на АБТ [29]. В одном из рандомизированных исследований [30] не было выявлено различий в сравнительной эффективности левофлоксацина и цефуроксима аксетила для больных обострением ХБ/ХОБЛ. Длительность безрецидивного периода, оцениваемого по наступлению очередного обострения в 25% случаев, для больных, получавших левофлоксацин и цефуроксима аксетил, составила 93 и 81 день соответственно (р=0,756). Не было также отмечено различий в эффективности АБТ в возрастных группах до и после 65 лет. В другом многоцентровом рандомизированном исследовании сравнивалась эффективность гемифлоксацина (320 мг/сут внутрь в течение 5 дней) и ступенчатой терапии цефтриаксоном (1000 мг/сут внутривенно в течение 3 дней) с последующим переходом на цефуроксим (500 мг/сут внутрь в течение 7 дней) госпитализированных больных осложненным обострением ХБ/ХОБЛ. Клиническая эффективность оказалась выше в группе больных, леченных гемифлоксацином (82,6 против 72,1%), причем возраст этих пациентов был недостоверно выше [31].
В открытом исследовании 5737 больных обострением ХБ/ХОБЛ (средний возраст – 68,7 года) получали моксифлоксацин (400 мг/сут в течение 5 дней) с последующим наблюдением на протяжении 45 дней [32]. По оценке врачей, у 93% больных обострение купировалось к 7-му дню лечения, причем у двух третей пациентов состояние улучшалось к 3–4-му дню. С учетом полученных результатов больными в возрасте 40 лет и старше были про-анализированы факторы риска плохого ответа на АБТ, которые включили предшествующие госпитализации и наличие двух или более обострений за последний год [33].
Для удобства выбора адекватного АБП предложена стратификация пациентов с обострением ХБ/ХОБЛ с учетом тяжести обострения, необходимости госпитализации и этиологической вероятности того или иного возбудителя, в т.ч. синегнойной палочки [34].
При этом выделяют следующие клинические группы пациентов:
- с возможностью амбулаторного ведения;
- со среднетяжелым и тяжелым обострениями в отсутствие факторов риска инфекции P. аeruginosa;
- с тяжелым обострением при наличии факторов риска инфекции P. аeruginosa.
Если для лечения больных в амбулаторных условиях большинство экспертов рекомендуют амоксициллин или макролиды (азитромицин, кларитромицин), то основными АБП при среднетяжелых и тяжелых обострениях заболевания у пациентов без факторов риска инфекции P. aeruginosa остаются защищенные пенициллины (амоксициллин/клавуланат), цефалоспорины II–III поколений, респираторные фторхинолоны. Если же речь идет о пациентах с высокой вероятностью участия P. aeruginosa в этиологии обострения (наличие бронхоэктазов), рекомендуется назначение респираторных фторхинолонов и АБП с антисинегнойной активностью (ципрофлоксацин, цефтазидим).
Принятие решения о выборе АБП, особенно пожилыми больными, требует обязательного учета конкретной клинической ситуации с акцентом на особенности данного возрастного контингента.
При этом выбор АБП может определяться различными факторами, среди которых наиболее значимыми рекомендуется считать следующие:
- этиологическая вероятность респираторного патогена (клиническая ситуация, факторы риска и др.);
- фармакокинетика и фармакодинамика АБП;
- наличие и характер сопутствующей патологии;
- вероятность и риск антибиотикорезистентности;
- безопасность АБП;
- режим дозирования.
Фармакокинетика АБП
Факторами, влияющими на фармакокинетику АБП для пожилых больных, являются возрастные морфо-функциональные изменения со стороны почек и печени, воздействующие на их метаболизм и элиминацию (снижение скорости клубочковой фильтрации с возрастом), а также различные сопутствующие заболевания с наличием функциональных нарушений почек (хроническая болезнь почек, артериолосклеротический нефросклероз и др.). При выборе АБП пожилыми пациентами с сопутствующей хронической почечной недостаточностью предпочтительнее (при прочих равных условиях) назначение таковых, метаболизирующихся в печени (макролиды, цефоперазон) или имеющих двойной путь элиминации (ципрофлоксацин). Дозировки АБП с почечным путем элиминации при наличии почечной недостаточности необходимо уменьшать пропорционально величине скорости клубочковой фильтрации. Так, было показано, что если при выборе для АБТ моксифлоксацина пожилым больным с наличием почечной недостаточности и снижением клиренса креатинина ниже 50 мл/мин не требуется уменьшения суточной дозы препарата, то при назначении гемифлоксацина или левофлоксацина для таких пациентов их дозы должны быть скорректирована [29].
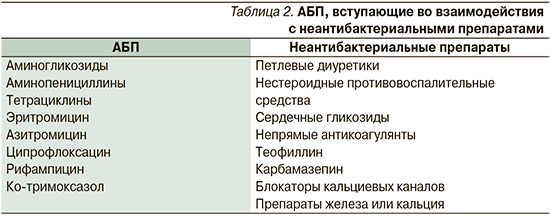
Фармакокинетика некоторых АБП (табл. 2) может изменяться при взаимодействии с другими медикаментами (препараты кальция и железа, нестероидные противовоспалительные средства, теофиллин и др.), которые получают пожилые больные по поводу имеющейся у них сопутствующей патологии (вынужденная полипрагмазия). Эффект взаимодействия АБП с другим неантибактериальным препаратом может выражаться в виде нарушения абсорбции этих лекарственных средств, изменения их фармакодинамики, усиления токсических проявлений (потенцирование действия непрямых антикоагулянтов аминопенициллинами, усиление антикоагулянтного эффекта метранидазолом, усиление ототоксичности аминогликозидов петлевыми диуретиками и т.д.).
При назначении АБП внутрь необходима тщательная оценка их биодоступности и переносимости со стороны желудочно-кишечного тракта. Большинство пероральных пенициллинов и цефалоспоринов всасываются не полностью, и кроме того, их абсорбция ухудшается после приема пищи (или парадоксально – на фоне голодания: натощак), в связи с чем назначаемые дозы АБП должны быть выше, что может отражаться на переносимости лечения пожилыми пациентами. Биодоступность АБП при приеме внутрь определяется не только фармакокинетическим свойством самого препарата, но и состоянием процессов кишечной абсорбции, нередко нарушенной у пожилых больных различной патологией желудочно-кишечного тракта.
Важным фармакокинетическим параметром АБП является период полувыведения, определяющий режим дозирования, что в свою очередь обеспечивает комплаентность пожилого пациента.
Антибиотикорезистентность
При выборе АБП для больных пожилого и старческого возраста необходимо учитывать факторы риска антибиотикорезистентности, присущие данному контингенту [35]:
- полиморбидность;
- более частая предшествующая АБТ (инфекционные обострениями ХБ/ХОБЛ, рецидивирующие инфекции мочевыводящих путей и др.);
- частое использование АБП по поводу неясных лихорадок, вирусных инфекций;
- пребывание в интернатах (высокая частота выделения пенициллинрезистентного пневмококка, частая колонизация респираторных слизистых оболочек метициллинрезистентным стафилококком);
- рост частоты выделения штаммов H. influenzae, продуцирующих β-лактамазы.
Безопасность АБП
Одним из требований к назначаемому АБП является отсутствие клинически значимых побочных эффектов, что приобретает особое значение для больных пожилого и старческого возраста, обремененных сопутствующими, нередко множественными заболеваниями [36]. Поэтому в процессе ведения больного инфекционным обострением ХБ/ХОБЛ врач-терапевт должен не только проводить тщательный мониторинг пациента, получающего АБП с потенциальной «органототоксичностью», но и выявлять факторы риска развития у него побочных явлений. Больным выраженной почечной недостаточностью при клиренсе креатинина ≤30 мл/мин требуется корректировка дозы кларитромицина. Аналогичный подход следует осуществлять к пациентам с кардиальной патологией, в частности при удлинении интервала QT на ЭКГ, в связи с риском возникновения фатальных желудочковых аритмий [37, 38].
У стариков чаще регистрируются нефротоксическое и ототоксическое действия аминогликозидов, нефротоксический эффект высоких доз цефалоспоринов. При нарушении функции почек возможно проявление ототоксического действия эритромицина. Назначение ко-тримоксазола сопряжено с повышением риска нейтропении. Целесообразно уменьшение дозы АБП для больных с выраженным снижением массы тела, особенно для женщин. При назначении АБП, экскретируемых через почки, необходима коррекция дозы с учетом клиренса креатинина, который после 30 лет ежегодно снижается на 1 мл/мин. На фоне применения цефалоспориновых антибиотиков могут развиваться флебиты, анемии с наличием аутоантител на эритроцитах, возможно повышение активности печеночных ферментов. Основные пути предупреждения нежелательных лекарственных реакций при назначении АБП пациентам с обострением ХБ/ХОБЛ:
- назначение АБП по строгим показаниям (инфекционное обострение ХБ/ХОБЛ);
- выбор АБП с учетом наличия фоновой (сопутствующей) патологии, связанной с ней медикаментозной терапии и риском лекарственных взаимодействий [39];
- использование специальных лекарственных форм, обеспечивающих лучшую переносимость АБП.
В целом обеспечение безопасности АБТ пациентам с ОБ или обострением ХБ достигается строгим учетом конкретной клинической ситуации, функционального состояния почек и печени, фармакодинамических и фармакокинетических свойств препарата, а также коррекцией назначаемой дозы АБП (клиренс креатинина), тщательным клиническим и лабораторным мониторингом процесса лечения.



