Введение
Остеопороз (ОП) по праву считают скрытой эпидемией ХХI в. [1, 2]. Это метаболическое заболевание скелета отличается чрезвычайно высокой распространенностью среди лиц старше 50 лет, но диагностируется далеко не всегда. В России, по данным эпидемиологических исследований, проведенных в 16 крупных городах, среди лиц указанной возрастной группы ОП был выявлен у 18–23% мужчин и у 29–34% женщин. Если экстраполировать эти данные на все население Российской Федерации, то рассматриваемая патология должна затрагивать от 12 до 14 млн человек. Однако, по данным статистического отчета Минздрава России, в 2012 г. в нашей стране были зарегистрированы только 151 053 пациента с диагнозом первичного ОП, что составляет всего лишь около 1% от расчетного числа больных [3].
Такое положение, несомненно, складывается в силу ряда причин, связанных как с пациентами, так и с врачами. Очевидно, что, с одной стороны, пациенты не проявляют достаточного желания обследоваться и консультироваться для постановки диагноза системного ОП. Ведь он не сопровождается выраженной субъективной симптоматикой, прежде всего болевым синдромом. Более того, клинические симптомы могут вообще отсутствовать у больных до наступления самого частого и грозного осложнения ОП – малоэнергетического перелома костей (МЭПК). С другой стороны, врачи не уделяют должного внимания диагностике рассматриваемой патологии из-за отсутствия характерных жалоб пациентов, а также считают постановку соответствующего диагноза слишком сложной, дорогостоящей или вообще недоступной.
Особую специфику имеет диагностика ОП для пациентов с уже случившимся малоэнергетическим переломом одной из костей. В подавляющем большинстве случаев такие пострадавшие сталкиваются только с одним врачом – травматологом-ортопедом, ориентированным прежде всего на оказание профильной специализированной помощи. Такая помощь предполагает репозицию костных отломков с последующей иммобилизацией поврежденной конечности или выполнение по соответствующим показаниям операций остеосинтеза. Но на возможную связь конкретного перелома с системным заболеванием ОП, приводящим к снижению прочности костной ткани, травматологи обычно не обращают достаточного внимания. При этом они часто считают, что не имеют возможности и поэтому даже не стремятся определить наличие и степень ОП у пострадавших с МЭПК. В результате диагноз системного ОП выставляется ими лишь в исключительных случаях [4]. Кроме того, даже при установленном диагнозе ОП травматологи очень редко назначают специфическое медикаментозное лечение и, что весьма важно, не направляют пациента к специалисту, способному провести полноценное дополнительное обследование и назначить адекватную антиостеопоротическую фармакотерапию [5].
Следует особо отметить, что ОП, осложненный случившимся переломом, считается тяжелым и требует целенаправленного фармакологического лечения с целью увеличения минеральной плотности костной ткани (МПКТ) и повышения ее прочностных характеристик. В противном случае существенно возрастает риск повторных МЭПК, генетических переломов костей, значительно снижающих качество жизни таких больных и приводящих в ряде случаев к летальным исходам [6, 7]. Известно, что таким пациентам требуется мощная комплексная фармакотерапия ОП, включающая одновременный прием нескольких лекарственных средств, т.к. обычная базисная терапия только препаратами кальция и витамина D3 для них неэффективна [8, 9].
Необходимо также заметить, что большинство пациентов обсуждаемого профиля недостаточно информированы о системном ОП и его влиянии на МЭПК. Поэтому желание обследоваться с целью подтвердить или опровергнуть диагноз ОП после случившегося перелома у большинства из них отсутствует [10, 11]. И даже после подтверждения диагноза системного ОП далеко не все из них готовы проводить его медикаментозное лечение [11, 12].
С учетом сказанного нами было проведено сравнительное исследование приверженности пациентов – жителей Санкт-Петербурга, получивших различные МЭПК верхней конечности или позвонков, но не утративших способности к самостоятельному передвижению, диагностике ОП за два сопоставимых временных периода (с ноября по апрель) в 2009–2010 и 2012–2013 гг. Цель проведенного исследования состояла в получении соответствующих данных в динамике на протяжении последних пяти лет для повышения внимания врачей различных специальностей, прежде всего травматологов-ортопедов, к обсуждаемой проблеме.
Материал и методы
В наше исследование были включены женщины в возрасте старше 50 и мужчины старше 60 лет, которым был поставлен диагноз «МЭПК плеча, предплечья или компрессионного перелома тел позвонков» при обязательном сохранении способности к самостоятельному передвижению. Все эти пациенты последовательно проходили несколько этапов обследования. На первом этапе собеседование с ними проводили травматологи-ортопеды пяти специально отобранных травматологических пунктов, которые предварительно проходили специальный инструктаж. Они информировали больных о том, что их малоэнергетический перелом может быть связан с системным заболеванием скелета ОП, приводящим к снижению прочности костей и, соответственно, к увеличению риска повторных переломов. Далее врачи травматологических пунктов заполняли первичные анкеты пациентов и выписывали им направление на бесплатную консультацию в поликлинику РНИИТО им. Р.Р. Вредена.
Следует особо отметить, что среднее время в пути на общественном транспорте от любого из выбранных травматологических пунктов до указанной поликлиники не превышало 30 минут.
На втором этапе исследования прием в поликлинике РНИИТО им. Р.Р. Вредена проводили травматологи-ортопеды функциональной научной группы по изучению ОП. Они не только оценивали локализацию, характер и механизм возникновения малоэнергетического перелома у направленных из травматологических пунктов пациентов, но и выясняли у них наличие МЭПК в анамнезе, присутствие известных факторов риска системного ОП, а также подробно объясняли возможную связь случившегося перелома с этим системным заболеванием скелета. При этом все собранные сведения заносились в специально разработанную регистрационную карту, а пациентам давалась рекомендация пройти с диагностической целью двухэнергетическую рентгеновскую денситометрию (ДРД). Это исследование выполнялось на двухэнергетическом рентгеновском денситометре Lunar (фирмы General Electric) и включало обследование двух стандартных зон: поясничного отдела позвоночника и проксимального отдела левой бедренной кости. При этом в дальнейшем для анализа использовали показатели, полученные в зоне LI–LIV и в шейке левой бедренной кости.
Необходимо отметить, что ДРД проводилась вне общей очереди больных в кабинете, расположенном в одном здании с поликлиникой РНИИТО им. Р.Р. Вредена. При этом обследование было платным (стоимость – 500 руб.), что позволяло выделить среди наших пациентов тех, кто действительно серьезно относился к диагностике системного ОП и был потенциально готов к проведению антиостеопоротической фармакотерапии в случае необходимости ее назначения.
На третьем этапе в поликлинике РНИИТО им. Р.Р. Вредена проводили повторный прием пациентов, прошедших денситометрическое обследование. На этом приеме осуществляли постановку диагноза ОП с учетом значений показателей МПКТ, полученных в результате выполненной ДРД. Далее при необходимости назначали фармакологическое лечение этого системного заболевания скелета с использованием различных фармакологических препаратов и схем в соответствии с клиническими рекомендациями Российской ассоциации по ОП [13]. При этом все полученные сведения и сделанные назначения заносили в регистрационные карты наших больных. Полученные количественные данные были в дальнейшем проанализированы с использованием вариационной статистики для определения средних значений со стандартными отклонениями и достоверности выявленных различий.
Проспективное исследование по изложенной выше схеме было проведено на протяжении двух равных временны́х периодов с перерывом в три года: с ноября по апрель 2009–2010 и 2012–2013 гг. При этом в первый из этих периодов на консультацию в поликлинику РНИИТО им. Р.Р. Вредена были направлены 248, во второй – 513 человек. Следует также отметить, что обе указанные группы наших больных были отобраны в осенне-зимний сезон, характеризующийся повышенным травматизмом вследствие падений из-за сложных погодных условий.
Результаты
Обработка регистрационных карт наших больных показала, что в первый изученный период (с ноября 2009 по апрель 2010 г.) на консультацию в поликлинику РНИИТО им. Р.Р. Вредена обратились 77 пострадавших с различными переломами костей (первая группа) из 248 человек, направленных травматологическими пунктами, что составило всего 31%. Во второй изученный период в 2012–2013 гг. соответствующая доля несколько возросла – до 35,9%, т.к. бесплатную консультацию специалиста в области ОП захотели получить 184 человека (вторая группа) из 513 направленных пациентов.
Анализ регистрационных карт позволил установить, что обе сравниваемые группы наших больных, наблюдавшихся в 2009–2010 и в 2012–2013 гг., были вполне сопоставимыми по возрасту. Так, в первой группе (2009–2010) средний возраст составил 62,7 года (σ=8), во второй (2012–2013) этот показатель был равен 61,3 года (σ=12). Необходимо также отметить, что по гендерному составу в обеих группах подавляющее большинство наших пациентов составили женщины: в первой группе их доля была равна 98,7%, во второй – 95,1%. Число же мужчин в этих группах оказалось минимальным: 1 (1,3%) из 77 пациентов – в 2009–2010 гг. и 9 (4,9%) из 184 – в 2012–2013-х. Следует также подчеркнуть, что среди пациентов, получивших в травматологических пунктах направление на бесплатную консультацию в поликлинику РНИИТО им. Р.Р. Вредена, доля мужчин была существенно больше и составила в 2009–2010 гг. 27,9, в 2012–2013 гг. – 32,6%.

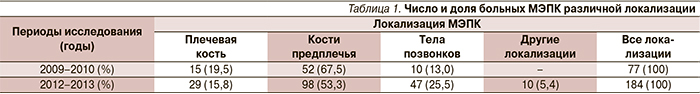
Структура имевшихся переломов по их локализации у обследованных нами пациентов в оба сравниваемых временных периода в целом была сходной. Она представлена в табл. 1. При этом в первой и второй группах больных преобладали переломы костей предплечья и среди них прежде всего переломы дистального метаэпифиза лучевой кости (67,5 и 53,3% соответственно). Переломы плечевой кости встречались значительно реже (в 19,5 и 15,8% соответственно). А доля неосложненных компрессионных переломов тел позвонков увеличилась почти вдвое – с 13 (2009–2010) до 25,5% (2012–2013), что, возможно, было связано с улучшением их диагностики в травматологических пунктах.
Необходимо особо отметить, что значительные доли пациентов в обеих сравниваемых группах имели в анамнезе предшествующие малоэнергетические переломы, среди которых преобладали переломы костей предплечья и тел позвонков. В частности, в 2009–2010 гг. число таких больных составило 12 (15,6%) из 77, в 2012–2013 гг. – 33 (17,9%) из 184.
Результаты ДРД, в частности средние значения Т-критерия, представленные в табл. 2, также оказались во многом сходными в обеих сравниваемых группах. В зоне LI–LIV они были практически идентичными, а в шейке левой бедренной кости несколько различались: -1,6 SD (σ=0,95) – в первой группе наших больных и -2,1 SD (σ=0,9) – во второй.
Анализ результатов ДРД показал, что подавляющее большинство больных в обеих сравниваемых группах имели сниженную МПКТ. Так, по данным ДРД, нормальные показатели МПКТ (Т-критерий выше 1,5 стандартного отклонения) были зафиксированы лишь у 5,2% наших пациентов в 2009–2010 гг. и у 8% больных – в 2012–2013 гг. Значения Т-критерия, соответствующие остеопении (от -1,5 до -2,5 стандартного отклонения), встречались чаще: в 11,7% случаев – у больных первой группы и в 17,2% – у пациентов второй группы сравнения.
А ОП по Т-критерию (при его значениях ниже -2,5 стандартного отклонения) был диагностирован у большинства пострадавших с МЭПК: у 83,1% наших больных – в 2009–2010 гг. и у 74,8% – в 2012–2013-х. При этом необходимо указать, что у всех наших пациентов вне зависимости от результатов ДРД, несомненно, были основания к постановке диагноза ОП по причине наличия у них малоэнергетического перелома одной из костей верхней конечности или компрессионного перелома тел позвонков.
Следует особо отметить, что доли пациентов, прошедших платное ДРД после консультации специалиста в поликлинике РНИИТО им. Р.Р. Вредена в 2009–2010-х и 2012–2013 гг., различались более чем вдвое. В частности, в первый изученный период ДРД была выполнена 34 (44,2%) из 77 наших больных, во второй сравниваемый период – 175 (95,1%) из 184 пациентов. Необходимо также подчеркнуть, что указанные различия оказались статистически достоверными (р<0,01).
Обсуждение
Анализ результатов проведенного нами исследования выявил низкую приверженность жителей Санкт-Петербурга в возрасте старше 50 лет, получивших МЭПК, но сохранивших возможность самостоятельно передвигаться, диагностике системного ОП. При этом указанная ситуация принципиально не изменилась за последние пять лет. Выявленный прирост в 4,9% (с 31,0% в 2009–2010 гг. до 35,9% в 2012–2013-х) величины доли больных, обратившихся за консультацией специалиста по ОП в поликлинику РНИИТО им. Р.Р. Вредена, статистически не достоверен (р>0,05) и поэтому не может считаться значимым.
Особую тревогу вызывает отношение мужчин с указанными травмами к диагностике ОП. В первый изученный период (2009–2010) на профильную консультацию прибыл лишь 1 из 69 мужчин, направленных из травматологических пунктов, да и тот отказался от проведения ДРД. Во второй исследованный период (2012–2013) на консультацию прибыли 9 из 187 направленных мужчин, а их соотношение составило 1,0 к 18,6. В то же время женщины с такими же переломами костей обращались за консультацией специалиста в области ОП значительно чаще, а аналогичные соотношения составили у них 1,0 к 2,4 в первый рассматриваемый период и 1 к 2 – во второй указанный период.
Проведенные беседы с нашими пациентами-мужчинами показали, что многие из них считают дополнительную консультацию по вопросам диагностики системного заболевания скелета, которое могло способствовать возникновению перелома, не просто бесполезной, но еще и проявлением «слабости», не совместимой с «мужским характером» и «статусом мужчины». По их мнению, получение новых сведений о наличии у них какого-либо хронического заболевания способно лишь «испортить настроение», а перелом «у настоящего мужчины» должен срастаться без дополнительного приема лекарств. Поэтому более половины всех мужчин, включенных в наше исследование и прибывших на консультацию в поликлинику РНИИТО им. Р.Р. Вредена, сделали этот шаг по рекомендации своих родственниц-женщин, а некоторые даже приходили в их сопровождении на прием к специалистам в области ОП.
Результаты проведенного анализа и приведенные выше факты, несомненно, свидетельствуют о низкой информированности жителей Санкт-Петербурга в возрасте старше 50 лет о проблеме ОП в целом и об особенностях МЭПК в частности, возникающих на фоне снижения МПКТ и прочностных характеристик костной ткани. Однако можно констатировать, что за последние годы определенные положительные сдвиги в этом вопросе все же произошли.
В частности, доля пациентов, пожелавших после консультации у специалиста пройти платное рентгеновское денситометрическое обследование, достоверно увеличилась во втором изученном периоде по сравнению с первым – с 44,2 до 95,1%. Эта тенденция говорит о росте среди больных обсуждаемого профиля понимания важности диагностических мероприятий с целью выявления системного заболевания скелета, а также об их потенциальной готовности к его лечению.
Тем не менее не вызывает сомнений, что меры по информированию населения, особенно старших возрастных групп, по вопросам ОП должны проводиться еще более широко и энергично. При этом особо большое значение в этой работе имеют соответствующие усилия травматологов-ортопедов, которые зачастую остаются первыми и единственными врачами, с которыми сталкиваются пациенты обсуждаемого профиля. Поэтому роль этих специалистов в мотивировании пострадавших с МЭПК к диагностике ОП трудно переоценить.
На наш взгляд, травматолог-ортопед, работающий на уровне современных требований, должен обладать необходимыми знаниями проблемы ОП.
С учетом этих знаний он обязан не только диагностировать малоэнергетический перелом и оказать больному соответствующую специализированную помощь, но и заподозрить в определенных клинических случаях возможность наличия у него системного заболевания скелета – ОП. Для проверки такого предположения он, как правило, располагает достаточными диагностическими возможностями: целенаправленный сбор анамнеза в отношении случившихся ранее МЭПК, выяснение и анализ факторов риска ОП с использованием компьютерной программы FRAX, оценка значений кортикальных индексов Barnett–Nordin на рентгенограммах бедра или Tingart – на рентгенограммах плеча, а также направление пациента на ДРД, возможности проведения которой имеются сейчас практически во всех областных городах России.
Но даже в отсутствие у травматолога-ортопеда достаточно полных специальных знаний и невозможности уделить пострадавшему с малоэнергетическим переломом много времени и внимания, он может сделать важное дело, направив такого пациента на дополнительную консультацию к известному ему компетентному специалисту по проблеме ОП в своем регионе. При этом он должен объяснить больному, что первый малоэнергетический перелом существенно повышает риск возникновения повторных переломов костей, для предупреждения которых требуется консультация такого специалиста. Необходимость в проведении такой дополнительной консультации, разъясненная травматологом-ортопедом, может создать у многих пациентов рассматриваемого профиля необходимую мотивацию к диагностике, а при подтверждении диагноза ОП – также и к лечению этого системного заболевания.
В настоящее время хорошо известно, что для полноценной диагностики ОП у пациентов с уже случившимися МЭПК, а также для организации и проведения для них мероприятий по вторичной профилактике повторных остеопоротических переломов необходимо объединение усилий врачей различных специальностей. На это направлены специальные программы сопровождения таких больных (FLS – fracture liaisоn service), разрабатываемые и внедряемые в клиническую практику на протяжении последних 15 лет практически во всех экономически развитых странах мира. В нашей стране такие цели поставлены и реализуются в рамках специальной программы «ПРОМЕТЕЙ» [14, 15] Российской ассоциации по ОП. Она направлена в т.ч. и на повышение приверженности пациентов с МЭПК диагностике ОП.
Заключение
В целом проведенное исследование показало, что в Санкт-Петербурге приверженность пациентов в возрасте старше 50 лет с МЭПК диагностике системного ОП остается достаточно низкой. Такая приверженность была отмечена примерно лишь у трети наших больных и почти не изменилась на протяжении пяти последних лет. Однако доля пациентов, согласившихся пройти платное рентгеновское денситометрическое исследование после консультации специалиста по вопросам ОП, возросла за это время более чем вдвое – с 44,2 до 95,1%. Увеличение приверженности пациентов обсуждаемого профиля диагностике ОП возможно прежде всего за счет более полного и аргументированного их информирования об этом системном заболевании скелета и связанных с ним рисками для жизни и здоровья. Ключевую роль в решении этой задачи, несомненно, должны играть травматологи-ортопеды, которые чаще всего остаются первыми и единственными врачами, к которым обращаются такие больные. Именно травматолог должен заподозрить системный ОП у пострадавшего с МЭПК и провести с ним необходимую разъяснительную работу. В дальнейшем он может самостоятельно назначить нужные диагностические процедуры или направить пациента на консультацию к специалисту по вопросам ОП в своем регионе.
Наиболее полно проблема диагностики системного ОП у пациентов рассматриваемого профиля может быть решена в рамках специальных программ сопровождения, диспансерного наблюдения и вторичной профилактики повторных МЭПК, которые объединяют усилия врачей различных специальностей и предполагают обязательное участие в них травматологов-ортопедов. В Российской Федерации такие программы разрабатываются и реализуются в рамках специальной программы «ПРОМЕТЕЙ» Российской ассоциации по ОП.



