Острые инфекционные гастроэнтериты являются одним из наиболее частых заболеваний в детском возрасте, уступая только острым респираторным инфекциям. Основным этиологическим фактором острых гастроэнтеритов в 80 % случаев и более являются ротавирусы, а также норо-, адено-, энтеровирусы и др. В возрастной структуре больных преобладают дети раннего возраста. Медико-социальная значимость острых вирусных гастроэнтеритов определяется не только повсеместным характером распространения этой нозологической формы, вовлечением в эпидемический процесс практически всех возрастных групп, но и значительной долей внутрибольничного инфицирования, что утяжеляет течение основного заболевания, приводя к развитию осложнений, а иногда и летальному исходу [1].
Патогенетической основой развития диарейного синдрома при вирусных гастроэнтеритах служит прямое цитопатическое действие ротавируса на энтероциты, в результате чего возникает вторичная дисахаридазная (лактазная) недостаточность. Кроме того, в патогенезе играют важную роль дисбиоз кишечника и функциональные нарушения желудочно-кишечного тракта (ЖКТ). В результате у больных наблюдаются водянистая диарея осмотического типа, рвота, абдоминальный синдром с локализацией болей преимущественно вокруг пупка, метеоризм [2]. Указанные клинические проявления заболевания появляются остро на фоне лихорадки и симптомов интоксикации. При тяжелом течении гастроэнтерита возможно развитие токсикоза с эксикозом, гиповолемического шока, острой почечной недостаточности и других осложнений, требующих проведения неотложных мероприятий.
Лечение острых гастроэнтеритов представляет довольно сложную задачу, поскольку у каждого больного заболевание протекает индивидуально из-за особенностей преморбидного фона, состояния иммунитета и микрофлоры ЖКТ. В связи с этим в настоящее время терапия данной нозологической формы должна быть персонифицированной, учитывающей перечисленные выше факторы. Следовательно, к лечебному питанию в таких случаях предъявляется требование не только обеспечивать потребности организма больного ребенка в необходимых нутриентах, но и способствовать нормализации процессов пищеварения, корригировать состав и функции кишечной микробиоты, а также поддерживать иммунитет. Согласно мнению экспертов ESPGHAN (Европейское общество педиатрической гастроэнтерологии, гепатологии и питания), раннее возобновление питания нормализует проницаемость стенки кишки, более полно и быстро восстанавливает функции энтероцитов и активность дисахаридаз, нарушенные инфекционным агентом [3].
Между возвратом к нормальному питанию и регидратацией существует тесная взаимосвязь [4]. Регидратационная терапия должна восполнять потери жидкости и электролитов, не усугубляя при этом нарушений водно-электролитного гомеостаза. Традиционно назначаемая смесь Регидрон содержит избыток Na+ (90 ммоль/л), что не соответствует реальным его потерям с рвотой и диареей, и позволяет отнести этот препарат к гиперосмолярным (292 мосмоль/л).
За последние годы на фармацевтическом рынке появились новые регидратационные смеси с осмолярностью менее 250 мосмоль/л и соотношением Na+/глюкоза 60/90 мосмоль/л, которые позволяют более эффективно купировать явления эксикоза и интоксикации по сравнению с Регидроном. Их состав полностью соответствует рекомендациям ESPGHAN, в настоящее время предъявляемым к средствам для оральной регидратации [3–5]. По данным ряда зарубежных авторов, раннее назначение гипоосмолярных регидратационных смесей предотвращает летальный исход среди детей раннего возраста с острым гастроэнтеритом в 93 % случаев [6].
Таким образом, целью настоящей работы явились систематизация и обобщение имеющихся данных для составления современных рекомендаций, позволяющих оптимизировать лечение детей с острыми инфекционными гастроэнтеритами.
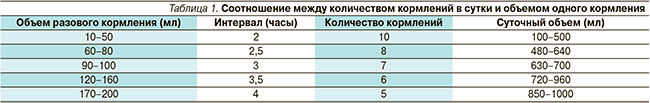
Лечебное питание относится к постоянным и ведущим компонентам терапии острых гастроэнтеритов на всех этапах болезни. Объем и состав питания зависят от возраста детей, тяжести и выраженности диарейного синдрома, характера предшествующих заболеваний (гипотрофия и др.). Кратность кормлений и количество пищи на один прием определяются возрастом ребенка, наличием и частотой рвоты, а также срыгиваний (табл. 1). Недостающий до физиологической потребности объем питания должен быть возмещен жидкостью.
Детей грудного возраста необходимо кормить чаще, но маленькими порциями. В первый день лечения рекомендуется уменьшение объема пищи не более чем на 50 % и увеличение кратности кормлений до 8–10 раз в сутки. Объем разового кормления определяется не только возрастом ребенка, но и тяжестью состояния, наличием и частотой рвоты. Ночной перерыв в кормлении детей продолжительностью около 6 часов обязателен. Начиная со 2-х суток объем разового питания может быть увеличен на 20–30 мл и, соответственно, удлиняется интервал между кормлениями.
При нарушении всасывания углеводов в результате ферментативной (дисахаридазной) недостаточности и бродильного процесса (метеоризма), которые проявляются беспокойством ребенка, вздутием живота, отрыжкой, брызжущим пенистым стулом после каждого кормления, необходимо ограничить либо в тяжелых случаях полностью исключить сладкие молочные смеси, молоко, соки. В этих случаях ребенку следует назначать низко- или безлактозные детские смеси и продукты питания (табл. 2).
В рацион рекомендуется также вводить каши на воде или овощных отварах, показано более раннее назначение мясного гаше. Можно назначать и печеные яблоки (до 50–100 г/сут), 3-дневный кефир, творог.
В настоящее время существует возможность избегать строгих ограничений в обеспечении организма детей раннего возраста основными нутриентами при развитии осмотической диареи, обусловленной вирусной или вирусно-бактериальной этиологией острых кишечных инфекций. Так, например, нами показано, что применение в острый период заболевания у детей первого года жизни молочной смеси Celia AD способствует более быстрому исчезновению патологических примесей в стуле и лучшей нутритивной поддержке организма детей с острыми инфекционными гастроэнтеритами. При этом, несмотря на содержание в смеси Celia AD лактозы, не отмечается достоверных различий в выраженности и длительности диарейного синдрома, характере стула и других основных клинических симптомов заболевания. Очевидно, это обусловлено тем, что в состав смеси Celia AD входят растворимые сывороточные белки PROLACTA, которые лучше усваиваются организмом и способствуют большей прибавке массы тела по сравнению с безлактозными смесями при практически одинаковом содержании белка и энергетической ценности, а также за счет включения в Celia AD цинка и бифидобактерий Lactis BВ12 в количестве 109 КОЕ/100 мл готовой смеси. Наличие пробиотического штамма ВВ12 оказывает нормализующее действие на состав и функциональную активность микрофлоры ЖКТ, что отражается в изменении количества короткоцепочечных летучих жирных кислот в сторону нормальных значений. Кроме того, отмечена тенденция к нормализации процессов протеолиза и элиминации остаточных (условно-патогенных) микроорганизмов под воздействием смеси Сelia AD [7].

Детям старшего возраста в острый период инфекционного гастроэнтерита не рекомендуются продукты питания, усиливающие перистальтику кишечника, бродильный процесс и содержащие грубую клетчатку: черный хлеб, сухари из черного хлеба, цельное молоко, йогурты, ряженка, сливки, каши на цельном молоке (в т.ч. овсяная), бобовые, свекла, огурцы, квашеная капуста, редька, репа, редис, цитрусовые (мандарины, апельсины и др.), груши, сливы, виноград, мясные и рыбные бульоны, жирные сорта мяса, рыбы, птиц. Ограничения в диете налагаются до стойкой нормализации частоты и характера стула, затем набор запрещенных продуктов постепенно сокращается. После выписки из стационара ребенок подлежит диспансерному наблюдению и должен соблюдать диету в течение месяца.
Помимо диетотерапии основой рационального лечения больных острыми гастроэнтеритами является широкое использование оральной регидратации с применением глюкозо-солевых растворов. Этот метод имеет следующие преимущества. При эксикозе I–II степеней с помощью оральной регидратации восстановление концентрации К+, Na+ и показателей кислотно-щелочного состояния происходит быстрее, чем при внутривенном введении глюкозо-солевых растворов, хотя нормализация стула может запаздывать на 1–2 дня. Применение метода оральной регидратации в стационарах позволяет снижать число внутривенных инфузий, что, с одной стороны, снижает стоимость лечения больного и уменьшает сроки его пребывания на койке, с другой – имеет противоэпидемическое значение в плане профилактики вирусных гепатитов с парентеральным путем передачи инфекции. Простота и доступность метода позволяют применять его на догоспитальном этапе лечения больных острыми гастроэнтеритами в поликлинике и даже на дому, а при раннем его использовании в начальном периоде болезни может сделать ненужной и госпитализацию. При высокой клинической эффективности (80–95 %) метод при правильном его применении практически не дает осложнений, в то время как при инфузионной терапии нежелательные побочные реакции возникают в среднем у 16 % больных.
Показания к проведению оральной регидратации: начальные проявления острого гастроэнтерита, умеренное (I–II степеней) обезвоживание, нетяжелое состояние ребенка. Чаще всего с этой целью назначаются Регидрон, Глюкосолан, Оралит, биорисовый или морковно-рисовый отвары др. Однако в настоящее время следует отдавать предпочтение гипоосмолярным смесям – Гастролит с экстрактом ромашки, Humana Электролит с фенхелем, Celia SRO. Клиническая эффективность оральной регидратации гипоосмолярным раствором Гастролит (240 ммоль/л) при острых гастроэнтеритах в отличие от гиперосмолярного раствора Регидрон существенно выше: обильный водянистый характер стула уже на вторые сутки сменяется на кашице-образный, существенно уменьшается объем патологических потерь воды и электролитов со стулом за счет лучшего всасывания Гастролита в кишечнике; быстрее купируются симптомы токсикоза с эксикозом, абдоминальный синдром и рвота, что способствует сокращению продолжительности острого периода заболевания.
Humana Электролит с фенхелем включает 60 ммоль/л Na+, 86 ммоль/л глюкозы, 20 ммоль/л К+ при осмолярности 188 мосмоль/л и энергетической ценности 330 кДж. Помимо регидратационных свойств этот препарат уменьшает явления метеоризма у детей раннего возраста, что связано с лечебным эффектом фенхеля как спазмолитического средства, способствующего купированию функциональных нарушений со стороны ЖКТ. Проведенное нами сравнение клинической эффективности Humana Электролит с фенхелем и Регидрона выявило статистически достоверное сокращение длительности рвоты и диареи у детей с вирусными и вирусно-бактериальными гастроэнтеритами, получавших гипоосмолярный раствор, по сравнению с группой больных, получавших гиперосмолярный Регидрон. Кроме того, среди пациентов, которым проводилась оральная регидратация раствором Humana Электролит с фенхелем, отмечено более быстрое купирование лихорадки и эксикоза [8].
Новый гипоосмолярный (233 мосм/л) раствор Celia SRO содержит 60 ммоль/л Na+, 23 ммоль/л K+, 61 ммоль/л Cl-, 9 ммоль/л цитрата, 84 ммоль/л углеводов (сахарозу и мальтодекстрин), обогащен пробиотическими штаммами бифидобактерий ВВ12 в количестве 105 КОЕ/100 г сухой смеси и имеет приятный банановый вкус. За счет включения в состав раствора пробиотика его применение способствует не только коррекции симптомов обезвоживания, но и нормализации микрофлоры ЖКТ. Проведенные нами клинические испытания Celia SRO по сравнению с Регидроном показали, что у пациентов, получавших гипоосмолярный раствор, наблюдалась тенденция к более быстрому купированию эксикоза. Им почти в 2 раза реже требовалось проведение инфузионной терапии в связи с отсутствием эффекта от оральной регидратации, при этом средняя продолжительность курса инфузионной терапии в группе детей, получавших Celia SRO, была в 3 раза меньше [7].
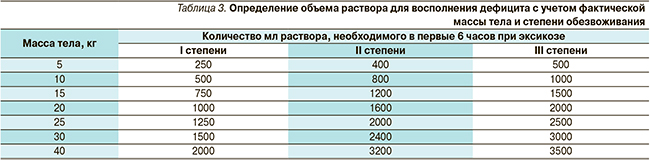
Оральная регидратация при наличии обезвоживания I–II степеней проводится в два этапа. На 1-м этапе в течение 6 часов ликвидируется существующий дефицит массы тела ребенка за счет эксикоза. Объем жидкости, необходимый для этого этапа, рассчитывается по формуле: количество мл/ч = (М × Р × 10)/6, где М – фактическая масса тела ребенка в кг, Р – процент острой потери массы тела за счет эксикоза, 10 – коэффициент пропорциональности. При определении степени обезвоживания можно пользоваться ориентировочными данными об объеме жидкости, необходимом больному за первые 6 часов регидратации, с учетом фактической массы тела и степени обезвоживания (табл. 3).
На 2-м этапе поддерживающей регидратации, которая проводится в зависимости от продолжающихся потерь жидкости и электролитов с рвотой и испражнениями, ориентировочный объем вводимого раствора в последующие 18 часов первых суток оральной регидратации равен 80–100 мл/кг массы тела в сутки. Общий объем жидкости в последующие дни (до прекращения жидкого стула) равен сумме объемов физиологической потребности ребенка данного возраста и патологических потерь.
Оральная регидратация может проводиться в стационаре, начиная с приемного отделения, в поликлинике, а при соответствующих обстоятельствах – даже на дому. Выпаивание может проводить медсестра или мать (после соответствующего инструктажа). Рассчитанное врачом количество жидкости на 1 час наливают в специальную градуированную посуду и выпаивают ребенка по 1–2 чайной ложке или из пипетки, шприца каждые 5–10 минут, а при невозможности глотания – капельно через назогастральный зонд. В случае рвоты после небольшой паузы (5–10 минут) оральное введение жидкости необходимо продолжить, т.к. с рвотой обычно теряется меньше, чем вводится, воды и солей. Рвота при секреторной диарее обычно прекращается после ликвидации эксикоза и гипокалиемии. Регидрон и другие гиперосмолярные смеси необходимо сочетать с введением бессолевых растворов – немного подслащенным чаем, кипяченой водой, компотом без сахара и пр. Эффективность оральной регидратации оценивается по уменьшению симптомов обезвоживания, прекращению рвоты и диареи, по прибавке массы тела.
Показания к проведению парентеральной регидратации (инфузионной терапии): тяжелые формы обезвоживания (III степени) с признаками гиповолемического шока, инфекционно-токсический шок, сочетание эксикоза (любой степени) с резко выраженной интоксикацией, не исчезающая в ходе 1-го этапа регидратации олигоанурия, неукротимая рвота (чаще 1 раза/ч), нарастание объема стула во время проведения оральной регидратации в течение 2 дней лечения, неэффективность оральной регидратации в течение 6–8 часов.
Инфузионная терапия с целью регидратации и дезинтоксикации при эксикозе II–III степеней проводится детям грудного возраста с использованием глюкозо-солевых растворов в соотношении 2 : 1, детям старше 1 года – 1 : 1 и коллоидов (реополиглюкин) на протяжении 3–5 дней (до купирования симптомов интоксикации, явлений эксикоза). Стартовый раствор – 10 %-ная глюкоза, инфузии реополиглюкина начинают только при развитии гиповолемического шока. Из солевых растворов используют ацесоль, трисоль, раствор Рингера, физиологический раствор и др. Объем внутривенно вводимой жидкости должен составлять 1/2–2/3 от суточной потребности, которая складывается из дефицита жидкости, физиологических потребностей и текущих патологических потерь (табл. 4).
Объем потерь в среднем составляет 40–50 мл/кг/сут. При этом учитывают количество съеденной жидкой пищи и усвоенной жидкости, введенной per os. При скорости инфузии 20 кап/мин ее объем составит 60 мл/ч. При необходимости продолжить инфузионную терапию более 1–2 суток ее проводят через центральный или периферический катетер. В течение суток необходимо чередовать введение глюкозо-солевых и коллоидных растворов.

К средствам этиопатогенетической терапии острых гастроэнтеритов у детей относятся энтеросорбенты, способные адсорбировать некоторые патогены, продукты их метаболизма и токсины с последующей элиминацией из организма [9]. Патогенетическое действие энтеросорбентов заключается в антидиарейном, дезинтоксикационном и антипиретическом эффектах. Современные энтеросорбенты (Смекта, Неосмектин, Энтеросгель), обладающие высокой сорбционной активностью, назначают на 3–5 дней до нормализации характера стула.
Иммунопрепараты (Кипферон, Циклоферон, Арбидол), активируя как клеточное, так и гуморальное звено иммунитета, способствуют эрадикации возбудителей острых гастроэнтеритов за счет повышения синтеза эндогенного интерферона и иммуноглобулинов, в т.ч. секреторного IgA, защищающего слизистую оболочку ЖКТ от действия инфекционных агентов, а также стимуляции макрофагов, NK-клеток и фагоцитоза в целом [10]. Курс лечения иммунотропными средствами составляет 5–8 дней в соответствии с инструкциями по их применению.
Из ферментных препаратов предпочтение в настоящее время отдается Креону, поскольку он содержит все необходимые энзимы для переваривания белков, жиров и углеводов, не обладая при этом феноменом «отдачи» после его отмены [9]. Это способствует более быстрой и полной нормализации экзокринной функции поджелудочной железы у больных острыми гастроэнтеритами, коррекции диспепсии, уменьшению явлений метеоризма. Длительность терапии Креоном должна составлять не менее 14 дней под контролем копрограммы. К другим ферментным препаратам, как правило, назначаемым детям первого года жизни, находящимся на естественном вскармливании, относятся Лактаза-Бэби и Лактазар, которые добавляют в грудное молоко перед кормлением с целью заместительной терапии при выраженных явлениях дисахаридазной недостаточности [2]. Доза этих ферментов подбирается индивидуально в зависимости от интенсивности водянистой диареи, в среднем она составляет 1 капсулу препарата на 100 мл грудного молока. Лактаза-Бэби или Лактазар показаны в течение всего острого периода болезни с постепенной отменой в период реконвалесценции по мере улучшения консистенции стула.
Этиопатогенетическое действие пробиотиков при острых гастроэнтеритах реализуется как напрямую – за счет микробного антагонизма, так и опосредованно – за счет иммунобиологических эффектов [11, 12]. При диарее осмотического типа предпочтение следует отдавать безлактозным пробиотикам – Бифиформу, Примадофилусу, нормофлоринам. Курс лечения может составлять 10–14 дней. Прием пробиотиков целесообразно продолжить в период реконвалесценции для оптимального восстановления поврежденной слизистой оболочки кишечника и его функционального состояния.
В терапии острых гастроэнтеритов наиболее сложным остается вопрос о назначении антибактериальных препаратов [13, 14]. Обусловлено это тем обстоятельством, что в подавляющем большинстве случаев этиологическим фактором заболевания выступают различные вирусы, на которые антибиотики, как известно, не действуют. Однако на практике нередко возникают такие ситуации, когда весь комплекс осуществляемых лечебных мероприятий оказывается недостаточно эффективным. При этом в гемограмме обычно сохраняются нейтрофильный лейкоцитоз и повышенная СОЭ, консистенция кала остается жидкой, в нем появляются такие патологические примеси, как слизь и зелень, больного продолжает лихорадить, что свидетельствует о присоединении или активации бактериальной патогенной или условно-патогенной флоры. Особенно часто это наблюдается среди детей раннего возраста с отягощенным преморбидным фоном. Таким образом, этиология острого гастроэнтерита с течением заболевания может видоизменяться от преимущественно вирусной до вирусно-бактериальной, а это в свою очередь требует коррекции проводимой этиотропной терапии.
В отсутствие внекишечных проявлений инфекционного процесса оптимален пероральный путь введения антимикробных средств. Препаратом выбора в таком случае выступают современные нитрофураны (нифуроксазид, нифурател), которые не всасываются из ЖКТ и выполняют роль кишечных антисептиков. Альтернативой им могут служить цефалоспорины II–III поколений для перорального применения – цефуроксим-аксетил, цефиксим, цефтибутен, однако эти антибиотики хорошо всасываются из кишечника и проникают в другие органы и ткани. При наличии внекишечных очагов инфекции наряду с поражением ЖКТ с целью оказания системного действия необходимо назначать антибиотики парентерально. С учетом характера возможной присоединившейся бактериальной микрофлоры, фармакокинетических и фармакодинамических свойств, предъявляемых в таких случаях к антибактериальным средствам, целесообразно введение цефалоспоринов II–IV поколений: цефуроксима, цефотаксима, цефтриаксона, цефтазидима, цефипима и пр.
В заключение следует подчеркнуть, что лечение острых инфекционных гастроэнтеритов у детей представляет собой сложную проблему, которая может быть успешно решена при условии соблюдения комплексного подхода к терапии с использованием современных этиопатогенетических средств, чей выбор основан на принципах доказательной медицины.



