Введение
Распространенность боли в спине в популяции составляет в среднем 31–37,1% [1, 2], заболеваемость в течение года – 76% [2], при этом у 38% населения она сохраняется не менее года [1]. При этом боль в спине хотя бы раз на протяжении жизни отмечали 85,5% опрошенных [2]. Отмечено, что болью в спине чаще страдают женщины в возрасте от 40 до 80 лет [1]. Около 7% населения испытывают выраженный болевой синдром, из которых 9% вследствие него инвалидизированы. По данным американских исследователей, «среднестатистический пациент», страдающий хронической болью в спине в течение 7 лет, переносит 3 оперативных вмешательства и ежегодная стоимость его лечения составляет от 50 до 100 тыс. долл. США. При этом экономические потери, связанные со снижением работоспособности только из-за хронической боли в спине, составляют 1230 и 773 долл. США в год на каждого пациента – мужчин и женщин соответственно [3].
В развитии болевого синдрома в спине и шее имеет значение повторяющаяся однообразная физическая активность, связанная с работой или особенностями проведения досуга.
К факторам риска относят подъем тяжестей, длительные статические нагрузки, воздействие вибрации на рабочем месте [4]. Боль в шее обусловлена длительным пребыванием в положении с наклоном головы или туловища вперед, неудобной позой рук при работе, длительным (более 95% рабочего времени) сидением, а также воздействием вибрации на руки [5].
Недавнее исследование Global Burden of Disease утверждает, что боль в пояснице – самое распространенное скелетно-мышечное расстройство и налагает наибольшее бремя инвалидности среди всех специфических состояний в развитых странах [6].
Боль в поясничном отделе позвоночника остается распространенной проблемой в возрасте от 20 до 50 лет, а у 5% таких пациентов эти симптомы связаны с грыжами межпозвонковых дисков – ГМД [4, 7].
Вертеброгенная пояснично-крестцовая радикулопатия – вариант боли в спине, связанный с компрессией и/или ирритацией корешка спинномозгового нерва. Она характеризуется особенно интенсивным и стойким болевым синдромом, обычно сопровождающимся резким ограничением подвижности, и является наиболее частой причиной стойкой утраты трудоспособности [8, 9].
Грыжи межпозвонковых дисков
Этиологически связаны с ГМД 92% радикулопатий [6]. ГМД возникают примерно у 2,8 млн пациентов ежегодно [10]. ГМД в поясничном отделе позвоночника имеют около 9% всех людей во всем мире, и эта цифра будет расти с увеличением возраста населения [11]. При этом у 30–40% популяции ГМД могут протекать бессимптомно [12].
Чаще всего пациенты с ГМД поясничного отдела позвоночника испытывают острую одно- или двустороннюю боль в нижних конечностях в сочетании с болью в пояснице [13]. Моторный и сенсорный дефициты присутствуют у 50–90% пациентов [14]. При симптомах недержания мочи или прогрессирующем парезе нижней конечности проводится оперативное вмешательство по экстренным показаниям. В отсутствие этих симптомов у 75–90% пациентов с дискогенным корешковым синдромом наблюдается снижение симптоматики до полного исчезновения на фоне консервативной терапии [15].
По данным исследования 103 пациентов с острой болью в спине в пояснично-крестцовой области, боль регрессировала примерно у 90% в течение 2 недель [16]. В исследовании, проведенном в Дании, среднее время выздоровления при консервативном лечении составило 7 недель, при этом до 70% пациентов продолжали испытывать боль в первый месяц наблюдения, 48% – до 8 недель и 35% – после 12 недель наблюдения. У 76% пациентов были отмечены повторные обострения (в среднем два) через 5–12 недель средней длительностью 3 недели при первом обострении и 2 недели при втором и третьем [17].
Таким образом, прогноз пациентов с болью в спине может быть оптимистичным в отношении доброкачественного течения и завершения выздоровлением текущего эпизода, однако следует проявлять определенную осторожность относительно прогноза данного состояния в плане возможности его рецидивирования.
У 70% пациентов с поясничными ГМД и радикулярной болью она регрессирует в течение 6 недель. Таким образом, при естественном течении ГМД общий прогноз для пациента хороший. Тем не менее около 10% пациентов будут испытывать постоянный болевой синдром и неврологические нарушения в течение большего периода, для этих пациентов необходимо рассматривать возможность проведения хирургического вмешательства [17].
Первое описание ГМД, вызывающее радикулопатию и его успешное хирургическое лечение, было сообщено W.J. Mixter и J.S. Barr в 1934 г. [18]. Были проведены большие когортные исследования: а именно Maine Lumbar Spine Study [19], Spine Patient Outcomes Research Trial (SPORT) [20] и Hague Spine Intervention Prognostic Study Group [21], каждое из которых включило сотни пациентов с клинически актуальными ГМД. Что интересно: все эти исследования показывают, что раннее хирургическое вмешательство способствует более быстрому облегчению симптомов ГМД по сравнению с консервативными методами терапии, но с течением времени результаты постепенно становятся в конечном счете идентичными консервативному лечению.
Несмотря на совершенствование методов диагностики и хирургического лечения, многие авторы отмечают неудовлетворительные результаты в 14–32% случаев. Исследования пациентов с ГМД поясничного отдела позвоночника показали, что через 2 и 5 лет после постановки диагноза практически не было разницы между состоянием пациентов, перенесших операцию, и теми, кто проходил курсы консервативного лечения [22].
Делая выбор между хирургическим и консервативным лечением ГМД, необходимо помнить: хирургическое вмешательство – не панацея в лечении дегенеративной болезни диска. У части больных сохраняются или рецидивируют в послеоперационном периоде поясничные и корешковые боли [23].
Начиная с 1990 г. при проведении магнитно-резонансной (МРТ) и компьютерной томографий (КТ) показано, что консервативное лечение позволяет добиваться резорбции ГМД [24] и с тех пор МРТ и КТ играют центральную роль в подтверждении резорбции ГМД.
Резорбция или регрессирование ГМД
Первое сообщение о регрессировании ГМД было еще в 1945 г. [25]. Много позже, в 1984 г., F.C. Guinto et al. [26] описали случай регрессирования ГМД. Исследования показали, что консервативное лечение ГМД может иметь уникальные преимущества, связанные с уменьшением клинических симптомов у большинства пациентов или даже полным исчезновением грыжи в течение нескольких месяцев [27].
В ряде исследований описан их положительный опыт наблюдения резорбции ГМД не только в поясничной области, но и в шейном, а также в грудном отделах позвоночника [28].
Мета-анализ 11 когортных исследований показал, что общая частота резорбции ГМД поясничного отдела позвоночника составила 66,66% (95% доверительный интервал [ДИ]: 55,12–78,21%), в Великобритании – 82,94% (95% ДИ: 63,77–102,11%), в Японии – 62,58% (95% ДИ: 55,71–69,46%) [29].
Wang et al. [54] провели систематический обзор с метаанализом исследований, касающихся регрессирования ГМД поясничного отдела после нехирургического лечения, и потенциальных исследований, которые могли сообщить о морфологических изменениях ГМД поясничного отдела в результатах последующего наблюдения за пациентами ГМД, леченными нехирургическим путем [54]. В анализ вошли 38 исследований, в которых были включены 2219 пациентов с ГМД поясничного отдела, не получавших хирургического лечения; у 1425 из них наблюдалась резорбция грыжи. Общая частота спонтанного регрессирования ГМД составила 63% (95% ДИ: 0,49–0,77). Ввиду неоднородности исследований время резорбции грыжи варьировалось от 8,5 до 24 месяцев, что затрудняет определение четких временных рамок для резорбции.
J.Y. Maigne et al. [30] изучили 48 пациентов, которых лечили консервативно по поводу радикулопатии поясничного отдела позвоночника на фоне ГМД, классифицированных как маленькие, средние и большие на первоначальной КТ. Повторное исследование проведено через 1–48 месяцев после первого, и оно выявило, что 9 ГМД уменьшились на 25–50%, 8 – на 50–75%, 31 – на 75–100%, причем самые большие ГМД показывали большее уменьшение в размере. Таким образом, авторами был сделан вывод, согласно которому чем больше размер грыжи, тем больше шансов для ее резорбции.
По данным некоторых исследований, резорбция ГМД может быть тесно связана и с другими факторами помимо размера – такими, например, как выход дискового материала через заднюю продольную связку, наличие свободного фрагмента (секвестра) или параметры МРТ (гиперинтенсивный сигнал T2-режиме) [31, 32]. S.H. Ahn et al. [31] изучили 36 пациентов, консервативно пролеченных по поводу поясничной радикулопатии, связанной с ГМД, подтвержденной с помощью методов визуализации. МРТ, выполненная через 3–27 месяцев после начальной, показала, что транслигаментарное прободение ГМД более четко коррелировало с резорбцией диска, чем ее размеры. В частности, 10 (56%) из 18 сублигаментарных ГМД уменьшились в размерах, из транслигаментарных ГМД уменьшились 11 (79%) из 14 и из 4 секвестрированных ГМД резорбировались все (100%).
В исследовании, включившем 77 пациентов, H. Komori et al. [33] представили классификацию трех групп пациентов в соответствии с их особенностями на МРТ: 1-я группа с неповрежденным краем диска, 2-я – с поврежденным краем диска, 3-я группа – с экструзией диска. Исследование показало, что морфологические изменения на МРТ в основном соответствовали клиническим данным. Исчезновение грыжи пульпозного ядра часто наблюдалось в случае ГМД 3-го типа, и предполагалось, что это связано с воздействием сосудистой системы. R.A. Autio et al. [32] сообщили о детерминантах регрессии ГМД, таких как толщина гадолиниевого ободка ГМД, более высокая степень смещения ГМД в классификации Комори и возраст от 41 до 50 лет.
В исследованиях T. Sakai et al. [34] и K. Yamashita et al. [35] увеличение гадолиниевого ободка на МРТ было связано с накоплением контрастного материала в грануляционной ткани, окружающей бессосудистый секвестрированный диск. Другое исследование, проведенное H. Komori et al. [36], показало, что МРТ с контрастным усилением – полезный прогностический параметр в ведении пациентов с ГМД. Было продемонстрировано, что утолщение гадолиниевого ободка – маркер быстрого уменьшения размеров ГМД.
А. Splendiani et al. [37] исследовали 64 пациента, консервативно пролеченных по поводу радикулопатии поясничного отдела позвоночника. При проведении повторной МРТ через 6 месяцев авторы обнаружили, что, хотя только 35% ГМД регрессировали, 100% свободных фрагментов полностью рассосались, как и 85% ГМД с высокоинтенсивным сигналом в T2-режиме и 83% ГМД с периферическим контрастным усилением при первой МРТ. Факторы, связанные с большей резорбцией диска: возраст (от 41 до 50 лет), базовая толщина на МРТ гадолиниевого ободка и бόльшая миграция ГМД в соответствии с методологией, использованной H. Komori et al. [33]. Корреляция резорбции ГМД с этими параметрами, а не с одним размером, по-видимому, служит результатом патогенеза резорбции диска, который, как полагают, включает воспалительную реакцию, рекрутирование макрофагов через перидуральное кровообращение и неоваскуляризацию.
Еще в одном исследовании A. Smirnova et al. [38] у 285 пациентов до начала резорбции было зафиксировано увеличение размера грыжевого выпячивания, что в 266 (93%) случаях сопровождалось увеличением сигнала на T2-WI, что было названо транзиторным увеличением размера ГМД.
В то же время наблюдалось увеличение сигнала от самого межпозвонкового диска в 233 (82%) случаях. У 195 (60%) пациентов наблюдалось частичное восстановление высоты межпозвонкового диска, но не более 2 мм.
Также одним из эффектов, сопровождавших резорбцию, был эффект восстановления статики позвоночника – уменьшение, исчезновение сколиоза, восстановление лордоза, наблюдаемое в целом у 85 (26%) из 327 пациентов. Следовало бы предположить, что транзиторное увеличение размера грыжи в начале резорбции можно рассматривать как положительный прогностический маркер.
В проспективном обсервационном исследовании [55] 40 пациентам с ГМД, находившимся на консервативном лечении, через 17,0±7,2 месяца была произведена повторная МРТ.
У 4 (10%) из них не наблюдалось никакого регрессирования, у 6 (15%) имело место частичное регрессирование, у 30 (75%) пациентов отмечено полное излечение. Пациенты с полным выздоровлением показали значительное улучшение по числовой рейтинговой шкале боли NRS и индексу Освестри – ODI (p<0,001) с течением времени. У пациентов с частичным регрессорованием только показатель ODI значительно улучшился (p=0,043). В группе без регрессирования грыжи не наблюдалось улучшения ни по одному из критериев клинического исхода (p>0,05). Изменения показателей NRS с течением времени были значительно выше в группе полного разрешения по сравнению с группой без регрессирования (p=0,016).
Механизмы резорбции ГМД
Объяснить феномен наблюдаемой резорбции ГМД пытались и пытаются многие исследователи. Основные предлагаемые теории резорбции ГМД это [42–44]:
а) обезвоживание ГМД и ее последующая резорбция;
б) активация воспалительного процесса, приводящего к деградации и рассасыванию ГМД;
в) прорастание экструдированного дискового материала в эпидуральном пространстве кровеносными сосудами, неоваскуляризация и инфильтрация макрофагов с фагоцитозом.
Механизм резорбции ГМД представляется абсорбционным процессом и зависит от неоваскуляризации и инфильтрации воспалительными клетками, такими как макрофаги, гранулоциты и лимфоциты [45]. Было признано, что хорошая резорбция ГМД происходит, когда есть секвестрированный фрагмент [46].
Y. Matsui et al. [39] получили 21 постоперационный образец ГМД поясничного отдела, классифицированный как протрузия, сублигаментная экструзия, транслигаментная экструзия или секвестрация, а также 4 здоровых диска в качестве контроля. Было проведено гистологическое и иммуногистохимическое окрашивания, которые продемонстрировали, что транслигементные экструзии и секвестрации вызывали более выраженный воспалительный ответ, чем выпячивания и сублигаментозные ГМД, в т.ч. наблюдалось большее количество грануляционной ткани, макрофагов и более высокий уровень матриксной металлопротеиназы-1 (ММП-1) и ММП-3. Точно так же S. Ozaki et al. [40] изучили 64 постоперационных образца ГМД поясничного отдела. Гистологический и иммуногистохимический анализы показали бόльшую степень неоваскуляризации, когда ткань пульпозного ядра ГМД прободает заднюю продольную связку.
В исследовании 85 пациентов [56] с ГМД были разделены на хирургическую и консервативную группы, а затем на подгруппы MC (с изменениями по Modic) и не-MC (без изменений по Modic). Спонтанное рассасывание и клинический успех в консервативной группе оценивали по уменьшению объема грыжи и индексу инвалидности Освестри. Ткани диска, собранные из хирургической группы, были исследованы гистологически, иммуногистохимия использовалась для идентификации эндотелиальных клеток и макрофагов. У 35 (41,1%) из 85 пациентов были обнаружены изменения по Modic – в основном II типа. У таких пациентов ГМД содержали относительно большее количество замыкательной пластинки гиалинового хряща, чем в группе без изменений по Modic (в среднем 50 против 8%, р<0,05), но меньше пульпозного ядра (18 против 55%, р<0,05). Консервативное лечение привело к снижению показателей индекса инвалидности Освестри в группе без изменения по Modic с 29,4 до 23,5 в среднем (р<0,05), но снижение в группе с изменениями по Modic (30,1–29,0) были незначительными. Объем грыж уменьшился после консервативного лечения в группе без изменений по Modic (0,44–0,21 см3, р<0,05), но не в группе с изменениями по Modic (0,52–0,45 см3, р>0,05). Больше неоваскуляризации и инфильтрации макрофагами наблюдалось в грыжевой ткани из группы без изменения по Modic, чем из группы изменения с Modic-изменениями (р<0,001). Таким образом, изменения по Modic, связанные с хрящевыми грыжами, ведут к плохому рассасыванию, поэтому пациенты хуже реагируют на консервативное лечение. Бόльшая неоваскуляризация и инфильтрация макрофагами наблюдалась в грыжевой ткани из группы без изменений по Modic, чем из группы с изменениями по Modic (р<0,001).
Примерно к таким же выводам пришли исследователи K. Kawaguchi et al. [57]. Так, хрящевые замыкательные пластинки при грыжах наблюдались в 32 (41%) из 78 случаев. Небольшие костные фрагменты были обнаружены в трех случаях. Процент площади, занимаемой хрящевыми замыкательными пластинками в образцах с грыжей, был <25%, между 25 и 50% и ≥50% в 20, 9 и 3 случаях соответственно. Воспаленная грануляционная ткань наблюдалась в 60 (77%) случаях, в основном по периферии грыжи. Иммуногистохимический анализ показал, что меньше CD34-положительных капилляров и CD68-положительных клеток было обнаружено в случаях с хрящевыми фрагментами по сравнению с таковыми без них (стр.<0,001).
Кроме того, более высокая иммунореактивность к CD34 и CD68 была обнаружена в дисках с грыжей, <25% площади которых были заняты хрящевыми замыкательными пластинками по сравнению с дисками, площадь которых была занята на 25% или более (p<0,001).
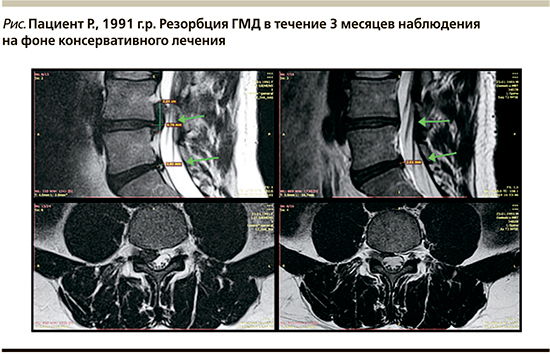
На рисунке мы представили собственные МРТ снимки одного из наших пациентов (1991 г.р.) на которых продемонстрирована резорбция 2-х ГМД.
Хирургический и консервативный подходы к операции
Ежегодно в США проводится 500 тыс. операций по удалению межпозвонковых грыж и что в пересчете на население страны составляет 1 операция на 656 человек [47]. В России количество операций при дегенеративных заболеваниях позвоночника составляет 50 000 в год, или 1 операция на каждые 3000 человек. К сожалению, из этой цифры нельзя выделить точное число операций по удалению грыжи диска, но если принять ее за абсолютное значение, то наблюдается огромное различие между странами в концептуальных подходах лечения этого заболевания [48].
Однако, как показала практика, хирургическое вмешательство не явилось панацеей. У части больных сохраняются или рецидивируют в послеоперационном периоде поясничные и корешковые боли [49]. Несмотря на совершенствование методов хирургического лечения, многие авторы отмечают неудовлетворительные результаты в 14–32% случаев [50]. Выбирая метод лечения для каждого пациента с ГМД необходимо помнить о возможности рецидивов ГМД и осложнениях после оперативного лечения [51]. Так, рецидивные грыжи диска, по данным различных авторов, возникают с частотой до 19% (более высокий показатель регистрируется обычно в сериях с большим сроком наблюдения) [52, 53].
Что касается осложнений, то K.N. Fountas et al. [55] опубликовали ретроспективный обзор осложнений, связанных с передне-цервикальной дискэктомией, у 1015 пациентов. Результаты их исследований выявили уровень смертности 0,1% и уровень заболеваемости 19,3%, причем наиболее распространенным осложнением было развитие изолированной послеоперационной дисфазии, которая наблюдалась у 9,5% пациентов. Другие наблюдаемые осложнения включали послеоперационную гематому (5,6%), рецидив паралича гортанного нерва (3,1%), проникновение в твердой мозговой оболочке (0,5%) и перфорацию пищевода (0,3%).
Несмотря на доказательства спонтанной регрессии ГМД, все еще много споров среди врачей по поводу эффективности консервативного лечения пациентов с секвестрированным подтипом ГМД. А именно такие грыжи могут вестись консервативно из-за более высокой вероятности резорбции по сравнению с другими подтипами [56, 57].
Абсолютными показаниями к оперативному лечению является сдавление корешков конского хвоста с парезом стопы, анестезией аногенитальной области, нарушением функций тазовых органов. Показанием к операции может быть также нарастание неврологических симптомов, например слабости мышц. Что касается других случаев, то вопросы о целесообразности, оптимальном времени и оптимальном методе оперативного лечения остаются предметом дискуссии [58]. То есть нам все еще трудно предсказать, какие пациенты с большей вероятностью выиграют от консервативного лечения и имеют более высокую вероятность резорбции ГМД. Будущие большие проспективные рандомизированные исследования необходимы для определения набора конкретных клинических критериев, таких как, например, критерии C.C. Chiu et al. [57] для прогноза результата операции.
Поиск молекулярных маркеров, возможно, неинвазивных, таких как системные маркеры, для качественного прогноза возможной резорбции ГМД или при плохом прогнозе направления на оперативное вмешательство, будет иметь большое влияние на клиническое решение. Эти подходы только начинают появляться, как, например исследование P. Elkan et al. [59], в котором высокий уровень ингибитора-1 активатора плазминогена, маркера фибринолиза, определенный в крови пациентов с ГМД, был ассоциирован с плохим результатом операции ЛДГ.
Заключение
Несмотря на данные о резорбции грыжи межпозвонкового диска, все еще много споров среди врачей по поводу эффективности консервативного лечения пациентов с секвестрированным подтипом ГМД. Но именно у таких пациентов потенциально можно избежать хирургического вмешательства и ассоциированных с ним риском, и добиться необходимого эффекта с помощью консервативного лечения.
Также исследования последних лет показали, что более половины всех ГМД могут подвергаться резорбции. Это говорит о наличии у организма человека саногенетических механизмов разрешения проблемы с ГМД. Задача дальнейших исследований – научиться делать прогноз по характеристикам ГМД в плане возможности ее резорбции, досконально изучать ее механизмы и научиться стимулировать резорбцию консервативными методами терапии.



