Введение
Вопросы диагностики и лечения пигментных опухолей кожи являются междисциплинарной проблемой, с которой в повседневной практике сталкиваются врачи многих специальностей. Наибольший интерес и диагностические сложности представляет злокачественная опухоль меланоцитарного происхождения – меланома кожи (МК). Разный уровень теоретической подготовки и личного опыта может объяснять отличающиеся среди врачей представления о внешних проявлениях опухоли, течении заболевания и прогнозе для жизни.
Цель исследования: изучение клинической и дерматоскопической картины МК, выявленных в 2019 г.
Методы
Изучены случаи МК, опубликованные врачами-участниками на Национальном сервере дерматологии DERMATOLOGY.RU. В электронной форме учета указывались возраст и пол пациента, краткие анамнестические сведения, место расположения опухоли и ее размер, предоставлялись фотографии клинической и дерматоскопической картины, а также результаты гистологического исследования. Критериями включения наблюдений в исследование были четкость представленных изображений, соблюдение техники проведения дерматоскопического осмотра, соответствие гистологического заключения данным объективного осмотра и указание даты первичного обращения пациента. Всего было представлено 159 наблюдений, из которых 46 не отвечали заданным критериям. Таким образом, в исследование были включены 113 (71%) случаев МК от врачей из 14 лечебных учреждений и 8 регионов России.
При оценке анамнестических сведений учитывали тип выявления опухоли (активный – врачом, по обращению – пациентом) и сведения об изменении пигментного образования. Внешние проявления опухоли оценивали в соответствии с клиническим правилом ABCD [1], а также по наличию изъязвления, признаков регресса и сателлитных метастазов. Анализ дерматоскопической картины включал оценку структурной и цветовой асимметрии, наличия полихромии (3 и более цвета) и соответствия моделям строения меланоцитарных невусов [2]. Дополнительно для каждого образования отмечали наличие отдельных дерматоскопических признаков [3] и рассчитывали значения дерматоскопического правила ABCD (результат ≥4,8 балла трактовался как подозрительный на МК) [4] и 7-балльного алгоритма Argenziano (результат ≥3 баллов трактовался как подозрительный на МК) [5]. В гистологических заключениях учитывали морфологический тип и фазу роста опухоли, стадию заболевания по критерию T в соответствии с 8-й редакцией AJCC [6], развитие на фоне меланоцитарного невуса, наличие изъязвления и признаков регресса.
Результаты
МК была выявлена у 84 (74,3%) женщин и 29 (25,7%) мужчин. Возраст больных варьировал от 24 до 87 лет, в среднем составил 50,4±14,7 года. Чаще МК располагалась на туловище (48,7%) или конечностях (40,7%), реже – в области головы и шеи (9,7%) и на акральных участках, включая ногтевые пластины (0,9%). Самостоятельно пациентами выявлено 77% опухолей, активно врачами выявлено 23% МК. Изменение пигментного образования отмечали 62,8% больных, у 32,8% – длительность существования опухоли была неизвестной, 4,4% не отмечали какой-либо динамики.
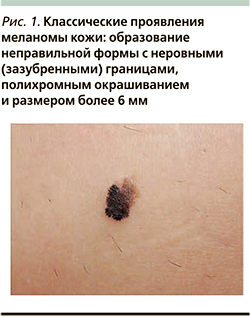 Только 26,5% опухолей полностью удовлетворяли критериям клинического правила ABCD (рис. 1). Наличие трех любых признаков из четырех отмечалось в 31% случаев, двух – в 24,8%, одного – в 10,6%, в 7,1% не было отмечено ни одного из признаков. Максимальный диаметр образования варьировал от 1,5 до 42 мм, средний составил 10,4±6,6 мм. Изъязвление поверхности наблюдалось в 11,9% опухолей, признаки регресса – в 9,7%, сателлитные метастазы – в 0,9%.
Только 26,5% опухолей полностью удовлетворяли критериям клинического правила ABCD (рис. 1). Наличие трех любых признаков из четырех отмечалось в 31% случаев, двух – в 24,8%, одного – в 10,6%, в 7,1% не было отмечено ни одного из признаков. Максимальный диаметр образования варьировал от 1,5 до 42 мм, средний составил 10,4±6,6 мм. Изъязвление поверхности наблюдалось в 11,9% опухолей, признаки регресса – в 9,7%, сателлитные метастазы – в 0,9%.
При оценке дерматоскопической картины явления структурной атипии отмечались в 90,3% МК, цветовой асимметрии – в 82,3%, полихромии – в 77%. Одновременное наличие трех указанных признаков было выявлено в 68,1% случаев. Характер расположения дерматоскопических структур имитировал модель строения меланоцитарного невуса в 14,2% случаев. Частота выявления отдельных дерматоскопических структур указана в табл. 1.
По результатам расчета дерматоскопического правила ABCD 76,1% опухолей были оценены как МК, средний балл составил 5,6±1,6; 7-балльный алгоритм Argenziano выявил 75,2% МК, среднее значение составило 3,6±1,8 балла.

Морфологический тип опухоли был указан в 79 (69,9%) гистологических заключениях. Среди них преобладающей разновидностью оказалась поверхностно-распространяющаяся форма МК (51,9%), реже встречалась узловая (17,7%) и лентиго-меланома (15,2%). В оставшихся 15,2% случаев были выявлены особые формы опухоли (невоидная, лентигинозная, неклассифицируемая). В исследовании не было выявлено случаев акральной лентигинозной меланомы. Распределение в зависимости от толщины опухоли носило следующий характер: pTis – 22,1%, pT1 – 48,7%, pT2 – 16,8%, pT3 – 6,2%, pT4 – 6,2%. Точное значение толщины опухоли по Бреслоу было указано в 72 (81,8%) из 88 инвазивных меланом, среднее значение составило 1,4±2,6 мм.
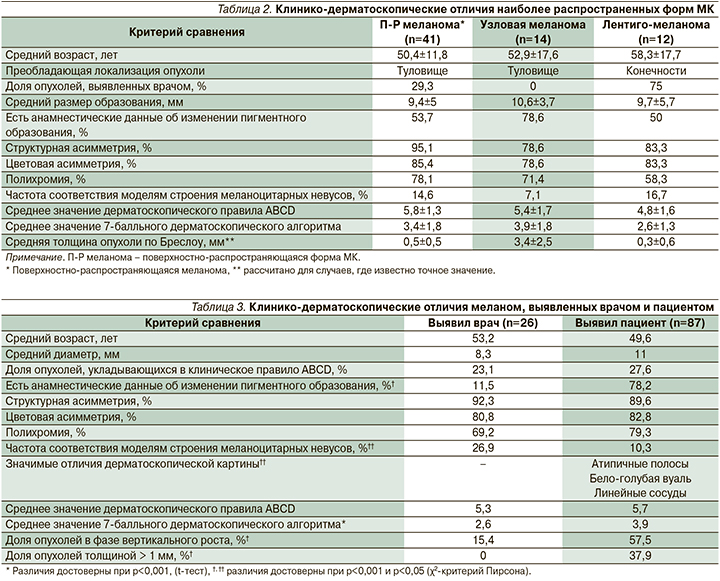
В фазе горизонтального роста были диагностированы 52,2% меланом. Изъязвление при гистологическом исследовании отмечено в 15,9% случаев, явления регресса – в 8%. Только 10,6% меланом развились на фоне существовавшего ранее меланоцитарного невуса. Отличия клинико-морфологических проявлений меланом в зависимости от гистологической разновидности опухоли представлены в табл. 2.
Для более подробного описания клинико-дерматоскопической картины МК мы дополнительно провели сравнение внешних проявлений опухоли в зависимости от типа выявления, максимального размера образования и морфологической фазы роста.
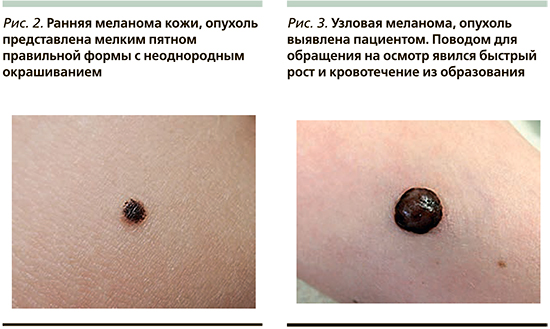
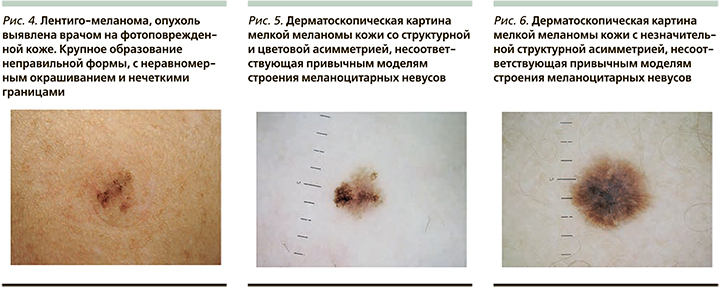
Выявленные врачами опухоли несколько реже проявлялись полиморфизмом клинических проявлений (рис. 2) и соответствовали только одному или двум критериям правила ABCD (табл. 3). Большинство пациентов не знали о существовании злокачественной опухоли, выявленной врачом, или не могли указать какие-либо достоверные анамнестические сведения о длительности ее существования. Изменение пигментного образования отмечалось только в 11,5% случаев, отсутствие динамики – в 7,7%. Активно выявленные опухоли чаще имитировали дерматоскопические модели строения меланоцитарных невусов (26,9%; p<0,05). Среднее значение 7-балльного алгоритма в этой группе оказалось меньше по сравнению с группой контроля и составило 2,6 балла (p<0,001). В МК, выявленных пациентами, чаще отмечались такие дерматоскопические структуры, как атипичные полосы, бело-голубая вуаль и линейные сосуды (p<0,05). В указанных группах была выявлена существенная разница в гистологических характеристиках опухолей: все активно выявленные МК были тонкими (толщиной до 1 мм по Бреслоу) и только 15,4% из них перешли в фазу вертикального роста (p<0,001). Также были замечены отличия со стороны гистологических форм опухолей: все узловые формы МК были обнаружены пациентами (рис. 3), а случаи лентиго-меланомы диагностировались врачами в 3 раза чаще (рис. 4).
Более выраженные отличия были получены при сопоставлении опухолей по диаметру (табл. 4).
Образования размером не более 6 мм выявлялись в более молодом возрасте по сравнению с группой контроля: разница в среднем возрасте составила 11,8 года (p<0,001). Мелкие МК характеризовались отсутствием привычного сочетания атипичных клинических признаков (p<0,001), а при дерматоскопическом осмотре (рис. 5, 6) реже отмечались полихромия и цветовая асимметрия (p<0,05). Средние значения двух дерматоскопических алгоритмов диагностики мелких МК не превышали пороговых значений и оказались достоверно меньше значений в группе контроля (p<0,05). Бело-голубая вуаль, рубцово-подобная депигментация, линейные сосуды и очаги изъязвления достоверно чаще определялись в опухолях, по размеру превышающих 6 мм (p<0,05). По аналогии с активно выявляемыми опухолями, мелкие МК при гистологическом исследовании достоверно отличались более ранней стадией развития. Стоит отметить, что толщина 3,8% опухолей из этой группы превышала 1 мм по Бреслоу.
Сравнивая опухоли по морфологической фазе роста (табл. 5), следует обратить внимание на то, что подавляющее большинство инвазивных опухолей (92,6%) были выявлены пациентами (p<0,001).

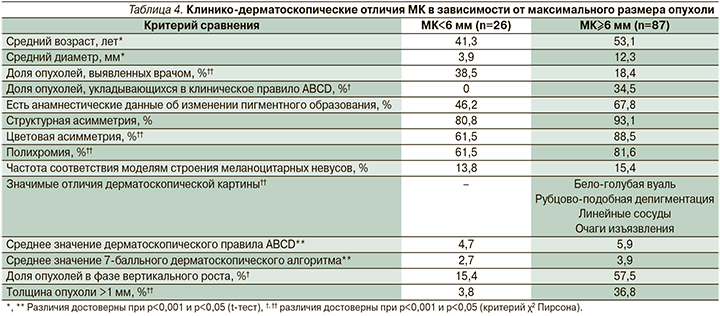
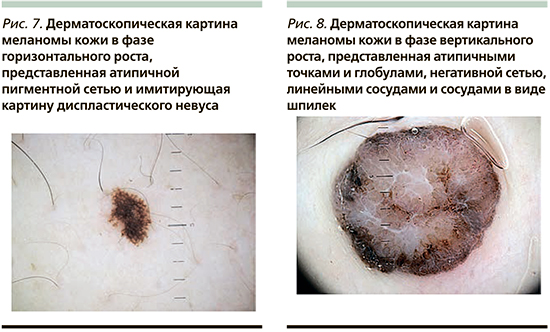
Дерматоскопическая картина опухолей в фазе горизонтального роста отличалась более частой имитацией моделей строения меланоцитарных невусов (рис. 7) и наличием атипичной пигментной сети (p<0,001). Для фазы вертикального роста достоверно более характерными оказались бело-голубая вуаль, полигональные и радужные структуры, линейные сосуды и очаги изъязвления (рис. 8). Средние значения дерматоскопических алгоритмов диагностики в обеих группах сравнения превышали пороговые значения, а общие дерматоскопические признаки атипии (цветовая и структурная асимметрия, полихромия) не имели достоверных отличий.
Обсуждение
Полученные данные соотносятся с привычными представлениями о МК [7, 8] и повторяют результаты ряда отечественных и зарубежных эпидемиологических и клинико-морфологических исследований [9–14], что позволяет говорить о репрезентативности исследуемой выборки.
Интересной особенностью проведенного исследования является отличие среднего возраста пациентов от данных, указанных МНИО им. П.А. Герцена по России за 2018 г. ,– 50,4 и 61,7 года соответственно [15]. Исключение из анализа случаев МК in situ увеличило бы средний возраст исследуемой выборки до 51,1 года и не повлияло бы на указанные отличия. Разница в возрасте становится еще более выраженной и достигает 20,4 года, если сопоставить данные по стране с группой мелких МК диаметром до 6 мм.
Нами также показано, что опухоли небольшого диаметра проявляются меньшим полиморфизмом клинико-дерматоскопической картины по сравнению с «привычными» случаями МК, а в фазе горизонтального роста опухоли чаще имитируют модели строения меланоцитарных невусов. Более того, выявленные низкие значения алгоритмов диагностики МК в ряде случаев делают невозможной постановку правильного диагноза ранней МК при первичном осмотре пациента.
Исходя из представленных данных, можно предположить, что для развития более выраженных проявлений злокачественной опухоли требуется время. В связи с этим первостепенную значимость в своевременном выявлении МК приобретает работа врача, заключающаяся в проведении динамического наблюдения за образованиями с минимальными признаками клинической или дерматоскопической атипии [16]. В работе G. Argenziano et al. было показано, что значимые изменения со стороны формирующихся МК (развитие структурной асимметрии, увеличение размера более чем на 2 мм или появление характерной для МК дерматоскопической структуры) становятся заметными в среднем через 33 месяца наблюдения [17].
На результаты исследования необходимо обратить внимание практикующих врачей. Своевременная диагностика МК остается основным прогностическим фактором, влияющим на общую выживаемость, невозможна без учета выявленных особенностей и стандартизации подхода к обследованию пациентов. Оптимальная тактика ведения пациента должна включать клинический и дерматоскопический осмотры всех имеющихся образований, сопоставление их внешних проявлений между собой, а также выделение людей с повышенным риском развития МК в особые диспансерные группы для проведения за ними динамического наблюдения [18, 19]. Достаточным для принятия решения об удалении меланоцитарного образования можно считать одновременное наличие структурной и цветовой асимметрии и полихромии или несоответствие дерматоскопической картины известным моделям строения меланоцитарных невусов.
Результаты исследования можно использовать при подготовке образовательных программ для пациентов. Учитывая выявленную низкую эффективность клинического правила ABCD, предложенного для самостоятельной оценки новообразований кожи, информирование населения о проблеме рака кожи должно быть направлено на необходимость прохождения профилактических осмотров и раннее обращение к специалисту при выявлении каких-либо изменений со стороны «родинок». Этот важный симптом может недооцениваться пациентами: интервал между самостоятельным выявлением «подозрительного» образования или его изменением и обращением к врачу в среднем составляет 4 месяца в случае поверхностно-распространяющейся МК и 6 месяцев – в случае узловой разновидности опухоли [20]. Учитывая предполагаемую скорость роста инвазивного компонента МК, составляющую 0,06 мм/мес. для тонких опухолей и 0,27 мм/мес. для опухолей толщиной 1,01–4 мм [21], задержка с проведением лечения может оказать негативное влияние на прогноз для жизни.
Заключение
Проведенное исследование показало, что цряд клинических характеристик МК сегодня существенно отличается от привычного представления об этой злокачественной опухоли. Следует отметить, что авторы работы представляют преимущественно специализированные клиники, занимающиеся диагностикой и лечением пигментных опухолей кожи. Это могло оказать влияние как на контингент обследуемых больных, так и на спектр выявляемых опухолей. Для подтверждения или опровержения данного предположения требуются дополнительные сравнительные исследования. Актуальной задачей видятся дальнейший анализ случаев тонких МК, сопоставление их внешних проявлений с клинически атипичными меланоцитарными невусами и разработка единого протокола ведения меланоцитарных образований.



