1. Определение
Функциональный запор (ФЗ; МКБ Х К 59.0; Rome IV G 7) – увеличение интервалов между актами дефекации и/или систематически неполное опорожнение кишечника, увеличение интервала между дефекациями, изменение плотности стула и приложение определенных усилений для опорожнения.
2. Эпидемиология
ФЗ относятся к числу распространенных нарушений функции кишечника и выявляются у 20–35% детей первого года жизни [1–7, 21]. По другим данным, частота запоров у детей в общей популяции составляет 3%, у детей до года от 17 до 40% [19, 22]. Распространенность запоров среди детей в мире, включая младенцев и подростков, от 10 до 23%, в Европе – от 0,7 до 12%. По данным S.M. Mugie, M.A. Benninga, Di Lorenzo C. (2011), распространенность запоров у детей составляет от 0,7 до 29,6% в зависимости от используемых критериев [1].
У младенцев запоры регистрируются в широком диапазоне – от 0,05 до 39,3% (в среднем – 15%). R. Huang et al. (2014), S.G. Robin et al. (2018) отмечают, что распространенность ФЗ среди детей младшего возраста несколько выше (18,5%), чем у детей и подростков (14,1–15%) [2, 3].
Пик заболеваемости запорами у детей отмечается в возрасте от 2 до 4 лет, когда начинается приучение к горшку [3]. У младенцев запоры редко проявляются как изолированное состояние. Около половины детей до года одновременно имеют сочетание нескольких функциональных расстройств (например, младенческой колики, срыгивания и запоры) [4].
3. Рабочая классификация запоров функционального происхождения (Хавкин А.И., 2000)
По течению – острые и хронические.
По механизму развития – кологенные и проктогенные.
По стадии течения – декомпенсированные, субкомпенсированные и компенсированные. В зависимости от этиологических и патогенетических признаков: алиментарные, неврогенные, инфекционные, воспалительные, психогенные, гиподинамические, механические, токсические, эндокринные, медикаментозные, вследствие аномалии развития толстой кишки, вследствие нарушений водно-электролитного обмена.
По степени компенсации выделено три стадии запоров:
- Компенсированная стадия:
- отсутствие самостоятельного стула 2–3 дня;
- сохранены позывы на дефекацию;
- отсутствуют боли в животе и вздутие живота;
- запоры корригируются диетой.
- Субкомпенсированная стадия:
- отсутствие самостоятельного стула 3–7 дней;
- дефекация после слабительных;
- могут быть боли в животе и вздутие живота.
- Декомпенсированная стадия:
- отсутствие самостоятельного стула свыше 7 дней;
- отсутствуют позывы на дефекацию;
- боли в животе и вздутие живота;
- каловая интоксикация;
- запоры устраняются только после сифонной клизмы [5].
4. Этиология и патогенез
ФЗ не связаны с органическими нарушениями. В их основе лежит нарушение регуляции моторной деятельности толстой кишки, которая проявляется урежением акта дефекации, его затруднением, систематически недостаточным опорожнением кишечника и/или изменением формы и характера стула. При этом замедление транзита каловых масс по всей толстой кишке способствует развитию кологенных запоров, а затруднение опорожнения ректосигмоидного отдела толстой кишки ведет к проктогенным запорам. У детей чаще всего наблюдаются смешанные расстройства (кологенные и проктогенные).
Формированию ФЗ у детей первого года жизни могут способствовать изменения в питании ребенка – недостаточный объем питания, который получает ребенок (например, при грудном вскармливании в случае наличия гипогалактии у матери); смена питания (переход на искусственное вскармливание или замена детской смеси, введение прикорма); инфекции (вирусные, острые кишечные инфекции), анальные трещины.
У детей старше года к развитию ФЗ наиболее часто могут также приводить алиментарные причины (нарушение режима и характера питания с недостаточным содержанием в рационе питания продуктов, богатых пищевыми волокнами, растительными маслами или избыточным потреблением напитков, содержащих массу вяжущих веществ, например чая); психическая травма или стресс (психогенные запоры); систематическое подавление физиологических позывов на дефекацию, связанное, например, с началом посещения детского сада и т.п. [8, 10, 11]. Трещины ануса, анусит, сфинктерный проктит, первичный и вторичный, на фоне других воспалительных заболеваний анального канала, прямой кишки и параректальной клетчатки, болевая реакция в виде нарушения расслабления сфинктера, а также раннее принудительное (конфликтное) приучение к горшку служат причиной острого запора.
Немаловажное значение в возникновении острых запоров имеют стесняющие, некомфортные условия для опорожнения кишечника в детском саду, часто антисанитарное состояние туалетов, не привычные для ребенка открытые кабинки и наличие других детей в том же месте.
5. Диагностика
Диагноз ФЗ устанавливается на основании тщательно собранного анамнеза и данных объективного обследования.
Основные критерии ФЗ у детей (согласно Римским критериям-IV):
Наличие двух или более симптомов в течение месяца:
- 2 или менее дефекаций в неделю;
- 1 или более эпизодов недержания кала в неделю;
- чрезмерная задержка стула в анамнезе;
- дефекации, сопровождающиеся болью и натуживанием в анамнезе;
- большой диаметр каловых масс в анамнезе, вызывающих засор в унитазе (данное уточнение было удалено в Римских критериях IV пересмотра);
- наличие массы каловых масс в прямой кишке.
Дополнительные критерии:
- раздражительность;
- снижение аппетита и/или раннее насыщение.
Симптомы купируются сразу после дефекации.
Дополнительные критерии ФЗ у детей, имеющих туалетные навыки на момент постановки диагноза:
- по крайней мере один эпизод недержания кала после приобретения туалетных навыков;
- большой диаметр каловых масс, вызывающих засор в унитазе по данным анамнеза.
Объективное обследование: оценка веса и роста ребенка, осмотр области живота и пальпация живота, осмотр перианальной и пояснично-крестцовой областей [8].
6. Лабораторно-инструментальны методы исследования
Для постановки диагноза ФЗ достаточно данных, полученных в ходе тщательно собранного анамнеза и исследования объективного статуса. Наличие симптомов тревоги и рефрактерного запора требует дополнительных методов обследования для уточнения причины запора.
Показания к проведению дополнительных исследований:
- рентгенологическое исследование брюшной полости не используется для рутинной диагностики ФЗ; обычное рентгенологическое исследование брюшной полости может быть использовано в случаях колостаза, когда объективное обследование невозможно или его результаты малоинформативны;
- исследование транзита по желудочно-кишечному тракту (пассаж бария по ЖКТ) может использоваться в дифференциальной диагностике ФЗ и функционального недержания кала, а также в неясных случаях;
- ирригография не является стартовым исследованием, которое используется в отношении детей для оценки запоров;
- ректальное ультразвуковое исследование не рекомендуется для диагностики ФЗ;
- аллергологическое обследование по диагностике аллергии к белку коровьего молока не рекомендуется детям с ФЗ и отсутствие симптомов тревоги;
- лабораторная диагностика-скрининг на гипотиреоз, целиакию и гиперкальциемию не проводится детям с запором без симптомов тревоги;
- биопсия слизистой оболочки прямой кишки служит «золотым» стандартом диагностики болезни Гиршпрунга;
- толстокишечная манометрия показана детям с рефрактерным запором до решения вопроса о необходимости хирургического вмешательства;
- магнитно-резонансная томография спинного мозга не рекомендуется использовать в рутинной практике в случае рефрактерного запора без других неврологических симптомов;
- биопсия толстой кишки для диагностики нейромышечных заболеваний толстой кишки не рекомендуется детям с рефрактерным запором;
- сцинтиграфия толстой кишки не рекомендуется детям с рефрактерным запором [8–12].
7. Дифференциальная диагностика
В дифференциальной диагностике при наличии симптомов тревоги у детей раннего возраста должны исключаться болезнь Гиршпрунга, анатомические аномалии (ахалазия ануса, атрезия ануса, стеноз ануса), аномалии спинного мозга, аномалии мышц брюшной стенки (гастрошизис, синдром Дауна, синдром сливообразного живота), муковисцидоз, целиакия, гипотиреоз, гиперкальциемия, гипокалиемия, аллергия к белкам пищи, передозировка витамина D, аллергия к белкам коровьего молока (АБКМ) [13–15] .
Симптомы тревоги
На основании оценки симптомов тревоги следует в первую очередь исключить другие заболевания, которые могут быть причиной запоров.
«Симптомы тревоги» («тревожные сигналы») указывают на возможность органической патологии как причины развития запоров (по Римским критериям-IV) [16, 17]:
- раннее начало запора (в возрасте менее 1 месяца жизни);
- выделение мекония более чем через 48 часов после рождения у доношенного новорожденного;
- семейный анамнез в отношении болезни Гиршпрунга;
- лентовидный стул;
- кровь в стуле в отсутствие анальных трещин;
- задержка развития;
- лихорадка;
- рвота желчью;
- аномалия щитовидной железы;
- выраженное вздутие живота;
- перианальная фистула;
- аномальное положение ануса;
- анальный рефлекс или кремастерный рефлекс отсутствуют;
- снижение мышечной силы нижних конечностей, тонуса рефлексов;
- пучок волос над остистым отростком позвонка (косвенный признак spina bifida);
- впадина в области крестца (косвенный признак spina bifida);
- отклонение межъягодичной борозды;
- сильный страх во время осмотра ануса;
- рубцы в области анального отверстия.
Также в отношении структурных нарушений должны настораживать [3, 5]:
- подъемы температуры до субфебрильных или фебрильных цифр;
- гепатомегалия;
- спленомегалия;
- изменения в клиническом анализе крови (анемия, лейкоцитоз, увеличение СОЭ);
- изменения в биохимическом анализе крови, молока [5–7, 12].
Наличие симптомов тревоги и рефрактерного запора (запор, не отвечающий на адекватную консервативную терапию в течение не менее 3 месяцев) в ряде случаев требует консультации хирурга.
8. Лечение
Важная составляющая лечения запора заключается в проведении образовательной и разъяснительной работы с родителями [8, 17]. Необходимо акцентировать внимание родителей на том, что хронический запор – это длительно существующая проблема, требующая длительного лечения.
Лечение должно быть этапным, комплексным, последовательным и индивидуальным, строиться в определенной последовательности:
- обучение ребенка и родителей;
- проведение коррекции питания и питьевого режима;
- до начала основной терапии может быть рекомендовано освобождение кишечника от избытка каловых масс (очистительные клизма, свечи с глицерином);
- основная терапия с помощью медикаментозных средств, прежде всего слабительных;
- поддерживающая терапия.
Существуют особенности лечения детей с туалетными навыками или без них.
8.1. Лечение ФЗ у детей, не имеющих туалетных навыков, включает диетотерапию и при необходимости медикаментозное лечение.
Основные принципы диетотерапии ФЗ у детей первого года жизни:
- удовлетворение физиологических потребностей ребенка в пищевых веществах и энергии;
- оптимальное соотношение в рационе белков и жиров, избыточное потребление которых может тормозить моторику кишечника;
- обогащение рациона пребиотиками;
- соблюдение питьевого режима.
Назначение диетотерапии зависит от вида вскармливания. У детей, находящихся на грудном вскармливании, необходимо нормализовать режим питания для исключения недокорма или перекорма. Поскольку состав грудного молока в определенной мере зависит от рациона питания матери, необходимо провести коррекцию пищевого рациона кормящей женщины.
Отмечена прямая корреляция между возникновением запоров у детей и у их матерей, поэтому в рацион питания кормящей женщины необходимо вводить продукты, стимулирующие моторику кишечника: продукты с высоким содержанием пищевых волокон (овощи, фрукты, сухофрукты, крупы, хлеб из муки грубого помола и др.), при этом необходимо соблюдать оптимальный питьевой режим. Кисломолочные продукты в рацион кормящей женщины вводятся при условии отсутствия риска развития пищевой аллергии у младенца.
ФЗ у детей, получающих естественное вскармливание, не служит показанием к переводу ребенка на смешанное или искусственное вскармливание [8].
В случае подозрения на связь запора у младенца с аллергией к белкам коровьего молока (АБКМ; слизь, кровь в стуле, наличие атопического дерматита, стул по типу «запорного поноса») из диеты матери следует исключить продукты, содержащие молочный белок.
При искусственном вскармливании необходимо провести коррекцию режима питания ребенка, уточнить объем получаемого продукта для исключения перекорма. Могут быть использованы смеси серии «Комфорт», оказывающие комплексное воздействие на пищеварительную систему ребенка: частично гидролизованный белок, олигосахариды, сниженное содержание лактозы, а также измененный жировой компонент, способствующие появлению регулярного стула. Также могут быть рекомендованы адаптированные кисломолочные смеси.
Детям с АБКМ, являющейся причиной запоров, необходимо использовать смеси на основе высоко гидролизованного белка или аминокислот.
Детям с рефрактерным запором при подозрении на АБКМ назначается диагностическая элиминационная диета смесями на основе высокогидролизованного белка или аминокислот сроком от 2 до 4 недель [6–8].
Использование минеральной воды с повышенным содержанием магния для разведения смеси не показано ввиду возможности передозировки магния [5, 8, 17].
Соки, содержащие сорбит (из чернослива, груши и яблока), могут уменьшать запор. Однако на сегодняшний день есть рекомендации вводить соки в рацион ребенка только после года [8, 17].
В период введения прикорма детям с запором рекомендуется начинать с овощных (большее количество клетчатки). Введение продуктов и блюд прикорма в рацион детей с запорами должно осуществляться в соответствии с рекомендуемой схемой вскармливания – с 4–5 месяцев жизни. Первыми в питание детей с ФЗ вводятся продукты, богатые пищевыми волокнами: фруктовое (яблоко, слива, чернослив) или овощное пюре (из кабачка, цветной капусты и др.), а в качестве зернового прикорма используются гречневая, кукурузная, овсяная каши.
8.2. В отношении детей, приобретающих туалетные навыки на момент постановки диагноза, важно проведение образовательной и разъяснительной работы с родителями [8]. Необходимо акцентировать внимание родителей на том, что хронический запор – это длительно существующая проблема, требующая длительного лечения.
Есть два основных критических периода, в течение которых риск развития запоров функционального характера наиболее высок. Это периоды обучения ребенка гигиеническим навыкам («приучение к горшку») и начала посещения организованных коллективов (детский сад, школа) [8].
Важной составляющей в профилактике запоров в детском возрасте служит туалетный тренинг, предусматривающий высаживание ребенка с 1,5 лет на горшок 2–3 раза в день в течение 5 минут после приема пищи. Наиболее физиологичной считается утренняя дефекация – после завтрака. Тренинг обеспечивает развитие гастроколитического рефлекса, который усиливает перистальтику кишки за счет растяжения желудка.
До сих пор существует практика «раннего приучения к горшку» (в течение 1 года жизни), не учитывающая степени зрелости мышц и нервной системы ребенка. «Ориентированный на ребенка», или физиологический, метод туалетного тренинга является способом, учитывающим степень зрелости ЦНС. Согласно литературным данным, здоровый ребенок достигает необходимой физиологической зрелости в возрасте от 18 до 24 месяцев [7]. Конфликтное приучение к горшку, при котором применяются давление и наказание, могут приводить к расстройствам дефекации и мочеиспускания, энурезу, запорам, энкопрезу и отказу от пользования горшком [8].
Важно заметить, что именно педиатр оценивает степень готовности ребенка к туалетному тренингу и разъясняет родителям целесообразность физиологического подхода к правильному формированию у ребенка гигиенических навыков. Если ребенок активно отказывается от пользования горшком, рекомендуется прервать туалетный тренинг на период от 1 до 3 месяцев. В отсутствие болезненной дефекации и запоров после перерыва большинство детей готовы продолжать «обучение». Но, если повторные попытки безуспешны или ребенку больше 4 лет, необходимо еще раз его обследовать и/или обратиться к детскому неврологу [10, 19–22].
8.3. Лечение ФЗ у детей, имеющих туалетные навыки
Коррекция поведения. Поведенческая терапия основывается на выработке режима посещения туалета с целью добиться регулярной дефекации. Дефекация должна быть каждый раз в одно и то же время [8]. В основе позыва к дефекации лежит гастроколитический рефлекс. Ребенку с ФЗ необходимо проводить в туалете 3–10 минут (в зависимости от возраста). Высаживать ребенка на горшок или предлагать посетить туалет надо после каждого приема пищи.
Обязательное условие эффективной дефекации – обеспечить хороший упор для ног. Это может быть обеспечено наличием в туалете низкой скамейки для ребенка, на которую он может поставить ноги (повышение внутрибрюшного давления в «позе Вальсальвы»). Если дефекация не удалась, ребенка ни в коем случае нельзя наказывать и, наоборот, следует его хвалить в случае удачи. Ежедневную частоту дефекаций можно отмечать в дневнике, который может быть проанализирован при плановом посещении педиатра. Для облегчения описания формы стула можно пользоваться «Бристольской шкалой» [8]. Рекомендуются массаж и регулярные занятия физкультурой, хотя их роль в лечении запоров с позиций доказательной медицины не имеет полноценной доказательной базы [8–11].
Режим и характер питания. Коррекция питания при запорах обязательна. В комплексной терапии ФЗ показана диета, включающая зерновые, фрукты и овощи [8]. Углеводы, присутствующие в сливовом, персиковом и яблочном соках и пюре (особенно сорбит), влияют на частоту дефекаций и консистенцию каловых масс за счет увеличения водной составляющей. Недостаточное употребление пищевых волокон в ежедневном рационе служит фактором риска возникновения запора [12–16]. Академией наук США предложена норма потребления пищевых волокон из расчета 14 г на 1000 ккал (15 г для годовалого ребенка в сутки), Комитетом по питанию Американской академии педиатрии – 0,5 г/кг (до 35 г/сут.) [4, 10, 18]. Российское общество детских гастроэнтерологов рекомендует следующий расчет нормы потребления пищевых волокон: к возрасту ребенка прибавить 5–10 г в сутки ([5–10] + n, где n – возраст в годах, т.е. 6–11 г/сут для годовалого ребенка) [13, 18, 20]. Содержание пищевых волокон в некоторых продуктах питания представлено в табл. 1.
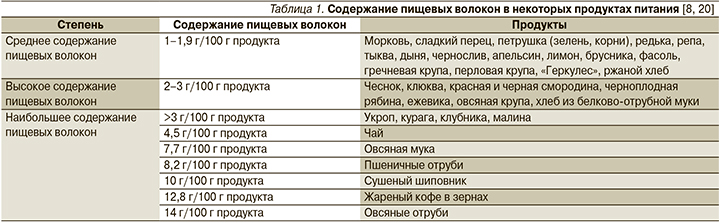
Согласно принципам доказательной медицины, продемонстрировано статистически достоверное учащение стула и улучшение его консистенции при использовании клетчатки по сравнению с плацебо. Отмечена эффективность в лечении запора диеты, обогащенной фруктами, растительными волокнами или ржаным хлебом [18–22].
Из питания рекомендуется исключить продукты, задерживающие опорожнение кишечника (табл. 2). Не рекомендуются «пища-размазня», пюреобразная пища, «еда на ходу», «перекусы».

Наоборот, показаны рассыпчатая пища, мясо/птица/рыба «куском». Обязателен «объемный» завтрак – для стимуляции «гастроцекального рефлекса».
При употреблении в пищу грубой клетчатки необходимо обеспечить достаточное потребление воды. Только одновременное употребление 25 г растительной клетчатки и не менее 2 л жидкости в сутки ускоряет кишечный транзит и размягчает кал.
К основному источнику грубоволокнистой растительной клетчатки, содержащей в большом количестве пищевые волокна, относятся отруби злаковых, которые рекомендуется добавлять во вторые и третьи блюда, предварительно залив крутым кипятком и отстаивая в течение 20 минут. Отруби можно применять и в промежутках между едой, запивая большим количеством жидкости. Для детей школьного возраста общее количество жидкости при приеме отрубей должно быть не менее 1,5–2 л в сутки, в противном случае они выполняют преимущественно роль сорбентов, поглощая жидкость из кишечника, тем самым усиливая запор.
Доза подбирается индивидуально, рекомендуется начинать с ½–1 чайной ложки 2–3 раза в день с постепенным увеличением до 40 г в сутки. При достижении эффекта доза снижается и ограничивается до однократного приема.
С целью «оживления» двигательной функции кишечника детям с запорами показан прием прохладной жидкости натощак (питьевой и минеральной воды, сока, компотов, кваса), для усиления послабляющего эффекта возможно добавление меда, ксилита или сорбита.
Считается, что оптимальный водный режим для здоровых детей, для детей в возрасте до 1 года составляет не менее 100–200 мл воды в сутки в зависимости от возраста и характера вскармливания. Потребность в воде для здоровых детей с массой от 10 до 20 кг рассчитывают по следующей формуле: 100 мл (объем воды для детей в возрасте до 1 года)+50 мл на каждый кг при массе тела свыше 10 кг. Для детей массой свыше 20 кг предлагается следующая формула для расчета потребности в воде: 600 мл (потребность в воде для ребенка массой 20 кг)+20 мл на каждый кг при массе тела свыше 20 кг [6–8]. Для детей старше 5–7 лет можно воспользоваться расчетом количества воды: 30 мл на кг массы тела.
При выборе минеральной воды при запорах у детей рекомендуется учитывать характер моторики толстой кишки. При гипомоторной дискинезии толстой кишки вода должна быть холодной (20–25°С), средней и высокой минерализации (Ессентуки № 17, Баталинская, Арзни, Donat Mg и др.).
Молоко в чистом виде и в блюдах должно использоваться детьми с запорами ограниченно, т.к. нередко на фоне употребления этого продукта возникает метеоризм с возникновением или усилением болей в животе. Предпочтение отдается кисломолочным продуктам – кефир, ацидофилин, наринэ, мацони, простокваша, йогурт и т.п.
Есть данные, свидетельствующие о влиянии пробиотиков на моторику пищеварительного тракта. Однако полученных данных недостаточно для оценки эффективности пробиотиков при лечении ФЗ [18–22].
8.4. Медикаментозная терапия запоров
В отсутствие эффекта от проводимой диетотерапии и коррекции поведения их необходимо сочетать с медикаментозной терапией.
Основная цель при лечении ФЗ – обеспечение регулярной безболезненной дефекации стулом мягкой консистенции, а также предотвращение скопления каловых масс. Лечение ФЗ следует проводить дифференцированно с учетом возраста ребенка и стадии ФЗ: компенсированной, субкомпенсированной и декомпенсированной.
8.4.1. Лечение при «каловом завале»
Копростаз встречается у половины детей с ФЗ. Необходимо устранить копростаз до начала поддерживающей терапии для усиления эффекта лечения. Для эвакуации из кишки плотных каловых масс могут быть использованы пероральные и ректальные препараты: очистительные клизмы, минеральные масла или микроклизмы с лаурилсульфатом. Рекомендуется в течение 3–6 дней (максимум 6 дней) применение препаратов полиэтиленгликоля (ПЭГ) в более высоких дозах (1–1,5 г/кг) или клизм. Несмотря на то что применение ПЭГ чаще ассоциируется с недержанием кала по сравнению с клизмами, ввиду меньшей инвазивности ПЭГ является препаратом первого выбора [1]. Ряд пациентов с субкомпенсированным и декомпенсированным течением ФЗ могут нуждаться в госпитализации [8, 18–20].
8.4.2. Поддерживающая медикаментозная терапия
Цель терапии – регулярный безболезненный стул мягкой консистенции и профилактика повторного формирования «калового завала». Это достигается с помощью слабительных средств. Препараты, разрешенные в Российской Федерации и используемые в лечении ФЗ, приведены в табл. 3.
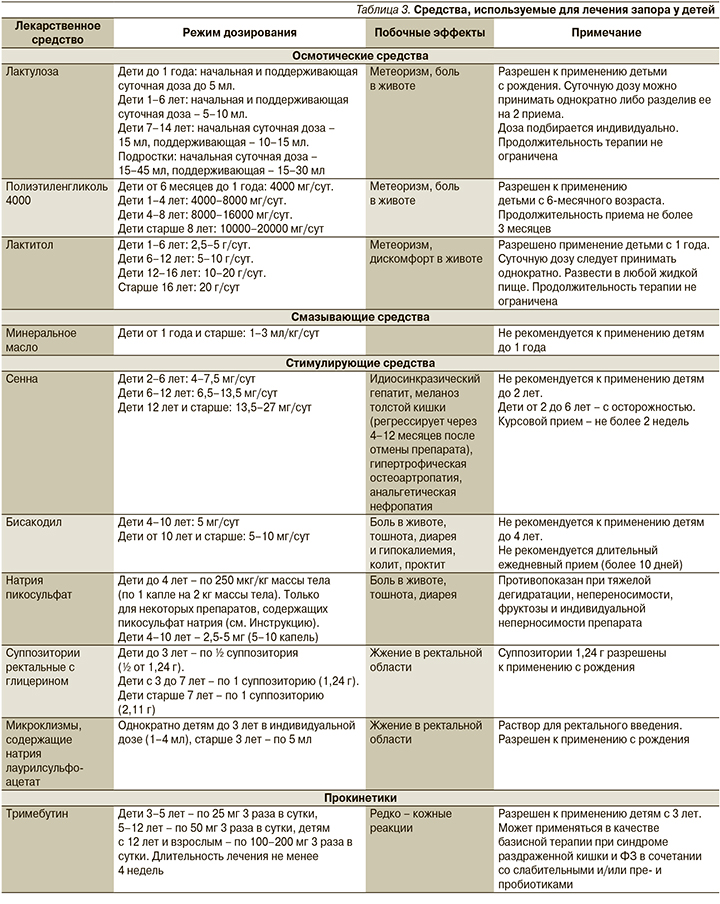
Терапия первой линии включает назначение препаратов ПЭГ (с электролитами или без) в стартовой дозе 0,4 г/кг/сут с последующим подбором дозы в зависимости от ответа на терапию [1]. Препараты лактулозы используются также как терапия первой линии при невозможности приема ПЭГ детям с рождения. Поддерживающая терапия осмотическими слабительными должна продолжаться не менее 2 месяцев [1].
При недостаточной эффективности и/или в случае наличия выраженного проктогенного компонента запоров в качестве дополнительной терапевтической опции могут быть назначены ректальные формы (свечи с глицерином) коротким курсом.
Применение минеральных масел, стимулирующих слабительных, рекомендуется как дополнительная терапия или терапия второй линии при неэффективности или недостаточной эффективности предшествовавшей терапии осмотическими слабительными [1].
Наряду со слабительными средствами эффективно назначение нормокинетиков (тримебутин), пре- и пробиотиков, а также части больных спазмолитиков и желчегонных средств.
Применение пробиотиков при запорах у детей является предметом дискуссии. На сегодняшний день исследовано влияние на моторную функцию кишечника младенцев Bifidobacterium longum, Lactobacillus reuteri (DSM 17938), Bifidobacterium animalis subsp. lactis (BB-12) [9, 21, 22]. На данный момент экспертами не рекомендуются рутинное использование про- и пребиотиков, значимое изменение питания и массивная лекарственная терапия при запорах у младенцев [21].
Рекомендуется постепенное снижение дозы применяемых препаратов до полной отмены, но не ранее чем через месяц после купирования симптомов запора. В этом случае доза осмотических слабительных, таких как лактулоза, сорбитол, ПЭГ, подбирается индивидуально и чаще составляет 1/3–1/2 от терапевтической. Такая схема терапии используется с целью профилактики и оценки рецидивов.
Клинические исследования, указывающие на оптимальную длительность поддерживающей терапии при функциональных запорах у детей, отсутствуют. Согласно международным рекомендациям, терапия должна быть прекращена только при достижении удовлетворительных результатов туалетного тренинга [1, 8].


