Введение
Храп и синдром обструктивного апноэ сна (СОАС) являются актуальной медико-социальной и междисциплинарной проблемой. Храп – это звуковой феномен, образующийся за счет вибрации мягких тканей глотки при ее неполной обструкции во время сна. СОАС возникает при полной обструкции глотки и представляет собой циклический процесс, состоящий из эпизодов остановок дыхания во сне на 10 секунд и более, при сохраняющихся дыхательных усилиях грудной клетки, чередующихся с эпизодами глубоких вдохов и храпа. Каждый такой цикл сопровождается падением уровня кислорода в крови, что в итоге приводит к микропробуждению и фрагментации сна [1]. Частые эпизоды ночных апноэ и выраженной гипоксемии обусловливают развитие сердечно-сосудистых, метаболических, эндокринных, неврологических и психических нарушений. Одной из главных причин храпа и СОАС является избыточный вес и ожирение (индекс иассы тела [ИМТ] >29,9 кг/м2). Это обусловлено скоплением жира как в ретрофарингеальной области, так и в области корня языка [2]. Другая не менее важная причина заключается в анатомических особенностях строения верхних дыхательных путей (ВДП). Усугубляющими факторами служат употребление алкоголя, прием снотворных и наркотических препаратов, а также курение [1, 2]. Эпидемиологические исследования показывают, что распространенность СОАС составляет 1–3% в популяции, в возрастной группе старше 35 лет – 9–10%. Чаще СОАС страдают мужчины – 8:1 [3]. Для объективной оценки тяжести СОАС определяют количество эпизодов апноэ и гипопноэ за единицу времени – индекс апноэ/гипопноэ за 1 час (ИАГ). Выделяют три степени тяжести СОАС: легкая (ИАГ 5–15), средняя (ИАГ 15–30) и тяжелая (ИАГ >30). Для выявления эпизодов аноэ во сне применяются диагностические системы, непрерывно фиксирующие ряд важных показателей в течение ночи. Компьютерная пульсоксиметрия позволяет оценить изменения уровня сатурации и пульса, относится к числу скриниговых методов и может проводиться амбулаторно, однако лишь косвенно позволяет оценить ИАГ. Респираторный мониторинг и кардио-респираторные системы более информативны, чем компьютерная пульсоксиметрия, и позволяют выявлять эпизоды апноэ, оценивать сердечный ритм и устанавливать диагноз, однако не дают информации о структуре сна. Респираторный мониторинг и использование кардио-респираторных систем могут проводиться как амбулаторно, так и стационарно. «Золотым» стандартом диагностики СОАС является полисомнография. Она позволяет выявлять не только эпизоды апноэ во сне, но и оценивать структуру сна, а также проводить дифференциальную диагностику между СОАС и другими формами нарушения сна. Стоит отметить, что полисомнография проводится в условиях стационара и используется как уточняющая методика [4]. Обследование пациентов, страдающих от храпа и СОАС, необходимо начинать с осмотра ВДП с целью выявления анатомических причин обструкции. При осмотре глотки нужно оценить высоту расположения мягкого неба, размеры небного язычка, небных дужек, небных и язычной миндалин, утолщение боковых стенок глотки. Важно оценить положение и размеры языка, поскольку причиной апноэ может быть его истинная (макроглоссия) или относительная (при микрогнатии или ретрогнатии) гипертрофия. При осмотре полости носа нужно обратить внимание на размеры носовых раковин, искривление перегородки носа, состояние носового клапана, проходимость носоглотки. При эндоскопическом исследовании ВДП дополнительно можно смоделировать апноэ, выполнив пробу Мюллера (вдох с закрытым носом и ртом) или провести это исследование в условиях медикаментозно-индуцированного сна [1, 11]. Важную информацию дает компьютерная томография головы и шеи.
Лечение пациентов с храпом и СОАС комплексное. Положительный эффект оказывают общепрофилактические мероприятия, такие как снижение массы тела, положение тела на боку во время сна, тренировка мышц неба, отказ от вредных привычек.
В ряде исследований доказано, что уменьшение массы тела пациента на 10% от исходной может улучшить параметры дыхания во сне на 50% [5]. При патологии зубочелюстной системы в сочетании c первичным храпом и СОАС легкой степени с успехом используются различные ротовые аппликаторы и капы, выдвигающие нижнюю челюсть и язык вперед. Однако неудобства, возникающие в связи с периодическим нарушением крепления устройства в полости рта, нередко заставляют пациентов отказаться от их более длительного применения [2]. СРАР-терапия (от англ. Continuous Positive Airway Pressure) – ночная неинвазивная вентиляция легких с постоянным положительным давлением, считается наиболее эффективным методом при средней и тяжелой формах СОАС. Работа СРАС-аппарата во время сна создает в ВДП избыточное положительное давление, которое препятствует их спадению и устраняет основной механизм заболевания. Данный метод лечения не имеет абсолютных противопоказаний, а полное устранение апноэ наступает уже в первую ночь использования. Однако СРАР-терапия имеет ряд недостатков: большая длительность использования (рецидив СОАС может возникнуть сразу после отказа от СРАР), социальный и психологический дискомфорт, а также высокую стоимость оборудования [6].
Когда и в каком объеме проводится хирургическое лечение? По жизненным показания при тяжелой форме СОАС и отсутствии альтернативных способов надежного восстановления дыхательной функции может быть выполнена трахеостомия [7]. При выраженной гипертрофии глоточной, небных и язычной миндалин в сочетании со всеми формами СОАС эффективна их хирургическая коррекция.
У пациентов с первичным храпом (без апноэ) и СОАС легкой и средней степеней проводятся реконструктивные операции на мягком небе, смысл которых сводится к уменьшению объема мягких тканей в глотке и укреплению мягкого неба за счет рубцового процесса. Увулотомия впервые была проведена в 1952 г. Ikemats. При этой операции полностью или частично иссекается небный язычок. В 1981 г. Fujita была предложена модифицированная увулопалатофарингопластика (УПФП), включившая резекцию небного язычка, свободного края мягкого неба, тонзилэктомию и последующее сшивание передних и задних небных дужек между собой. Как результат УПФП – устранение храпа и существенное снижение ИАГ, однако не во всех случаях достигнутый эффект был стойким, также УПФП сопровождалась развитием ранних и поздних послеоперационных осложнений: послеоперационное кровотечение, рубцовый фарингостеноз, рото-носовой рефлюкс [8]. Patell и Riley в 1998 г. впервые применили методику радиочастотной абляции (RFA) на верхних дыхательных путях как способ подтяжки мягкого неба для лечения первичного храпа. Популярность таких малоинвазивных хирургических методик возросла ввиду их простоты, минимальной травматичности и возможности проведения в амбулаторных условиях [8, 11]. Роль носовой обструкции в формировании СОАС остается неоднозначной. По данным ряда исследований, постоянное затруднение носового дыхания встречается более чем у 50% пациентов, страдающих СОАС, однако по результатам исследования, проведенного на 25 пациентах, не было доказано существенного влияния назальной хирургии на степень тяжести СОАС [9]. По данным другого исследования, в группе из 40 пациентов, несмотря на объективное улучшение показателей носового дыхания, не удалось выявить существенного изменения интенсивности храпа или симптомов дневной сонливости после ринохирургического лечения [10]. При обструкции ВДП на уровне корня языка успешно применяются такие вмешательства, как редукция корня языка, глоссэктомия, подвязывание корня языка, операция на подбородочно-подъязычной мышце с выдвижением языка вперед. В качестве относительно новой методики для лечения СОАС легкой и средней степеней была предложена установка стимулятора подъязычного нерва [11].
Цель исследования: оценка эффективности хирургического лечения пациентов с храпом и СОАС в зависимости от тяжести заболевания и уровня обструкции ВДП.
Методы
В исследование был включен 51 пациент с храпом и апноэ сна, находившийся на хирургическом лечение в отделении оториноларингологии Университетской клиники «Кусково» Московского государственного медико-стоматологического университета им. А.И. Евдокимова с декабря 2017 по февраль 2019 г. Среди них: 39 (76%) мужчин и 12 (24%) женщин. Возраст пациентов варьировался в диапазоне от 18 до 66 лет (средний возраст составил 42,2±10,71 года). Критериями включения в исследование служило наличие регулярного храпа и СОАС, а также выявленных значимых анатомических причин обструкции ВДП. Критерии исключения: беременность, лактация; тяжелое сопутствующее соматическое заболевание (нарушение функции щитовидной железы, почечная и печеночная недостаточность, тяжелое заболевание сердечно-сосудистой системы, онкологическое заболевание); психическое заболевание в анамнезе или обнаруженное при клиническом обследовании; наркотическая и алкогольная зависимость; отказ пациента от проведения предложенной схемы лечения.
При обследовании пациентов проводились сбор жалоб и анамнеза, анкетирование (опросник Berlin Questionnaire© Sleep Apnea), определение дневной сонливости по шкале Эпворта. В анкете отмечали возраст, антропометрические данные, наличие или отсутствие храпа и его интенсивность (в диапазоне от «громкость дыхания» до «громкость крика»), апноэ во сне, засыпание за рулем. Повышенная дневная сонливость устанавливалась при наборе пациентом 10 и более баллов по шкале Эпворта.
Расширенный респираторный мониторинг проводился при помощи системы ApneaLink (Res Med, Австрия). При помощи данной системы во время сна непрерывно регистрируются показатели сатурации (SpO2), назального потока воздуха, движений грудной клетки, частоты сердечных сокращений и храпа (из воздушного потока). Данная система полностью соответствует мировым стандартам и требованиям Американской академии медицины сна (AASM). Данное исследование проводилось всем пациентам амбулаторно на этапе обследования после первичного обращения. По данным респираторного мониторирования ночного сна, пациенты были разделены на группы в зависимости от исходной степени тяжести СОАС (неосложненный храп, СОАС легкой, средней, тяжелой степеней).
Обследование ВДП проводилось при стандартном оториноларингологическом осмотре. Дополнительно проводилось эндоскопическое исследование ВДП при помощи жесткого эндоскопа KARL STORZ с оптикой 0° и 30°.
Всем пациентам планировалось проведение хирургического лечения с целью устранения анатомических препятствий на всех возможных уровнях обструкции ВДП. По показаниям проводилась коррекция структур полости носа (коррекция носового клапана, септопластика, редукция носовых раковин, задняя конхотомия), аденотомия, тонзиллэктомия, реконструктивные операции на мягком небе с использованием радиоволнового аппарата Surgitron (увулотомия, увулопалатопластику в сочетании с субмукозной радиочастотной абляцией мягкого неба – в зависимости от строения последнего).
Результаты лечения оценивались по данным респираторного мониторинга и опросника Berlin Questionnaire© Sleep Apnea через месяц после операции.
В качестве критериев исхода лечения использовались следующие параметры:
- Уровень храпа (полное устранение, уменьшение интенсивности, сохраняется, усилился).
- Качество сна (ночные пробуждения в связи с апноэ, дневная сонливость).
- ИАГ по результатам контрольного респираторного мониторинга (положительным результатом считается полное устранение апноэ или снижение ИАГ на 50% от исходного уровня).
Результаты исследования
По результатам первичного анкетирования 51 (100%) больной отметил жалобы на храп, на эпизоды апноэ указали 8 (15%) человек. Повышенная дневная сонливость по Шкале Эпворта была выявлена у 37 (71%) пациентов. При изучении антропометрических данных было установлено, что у 19 (36%) больных имелась избыточная масса тела или ожирение. По данным респираторного мониторинга неосложненный храп (ИАГ<5), что принимали за условную норму этого показателя, был выявлен у 18 (35%) человек, СОАС легкой степени – у 17 (33%), СОАС средней степени – у 6 (12%), СОАС тяжелой степени – у 10 (19%). Таким образом, у 33 (65%) больных выявлены эпизоды апноэ, что говорит о том, что субъективная оценка пациентом тяжести заболевания часто бывает ошибочной (в нашем наблюдении в 50% случаев). Это подчеркивает необходимость проведения объективного исследования дыхания во сне у всех пациентов с жалобами на храп.
В группе больных с неосложненным храпом и СОАС легкой степени выявлялись в равной степени как один уровень обструкции, так и несколько, в то время как у пациентов с тяжелой формой СОАС в большинстве случает таких уровней было несколько (p<0,05; табл. 1).

При оценке взаимосвязи тяжести СОАС с ИМТ установлено, что у пациентов с неосложненным храпом и СОАС легкой степени в подавляющем большинстве (28 из 32 [87%]) ИМТ был ниже 29,9 кг/м2, в то время как у пациентов со средней и тяжелой формами СОАС в основном (13 из 16 [81%]) ИМТ был выше 29,9 кг/м2.
Таким образом, мы также можем подтвердить, что наличие у пациента избыточной массы тела или ожирения сопряжено с риском развития более тяжелых форм СОАС (табл. 2).
Хирургическое лечение проводилось как под местной (операции на мягком небе, тонзиллэктомия), так и под общей анестезий (внутриносовая хирургия и комбинированные операции). Длительность госпитализации составила 3–6 дней. В послеоперационном периоде всем пациентам проводилась антибактериальная, комплексная противовоспалительная, местная терапия. Во всех наблюдениях послеоперационных осложнений в раннем и позднем послеоперационном периодах не отмечено.
Положительный результат в виде полного устранения храпа и существенного уменьшения его интенсивности отметили 45 (88%) человек, храп остался на прежнем уровне у 4 (8%) пациентов. Два (4%) человека отметили усиление храпа (в обоих случаях у пациентов с неосложненным храпом проводилась только внутриносовая хирургия; табл. 3).

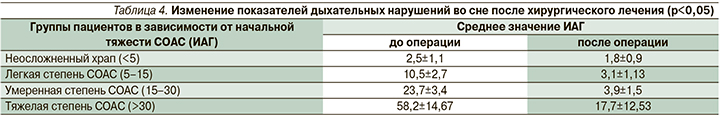
По результатам респираторного мониторинга, проведенного через месяц после операции, нормальное значение ИАГ было выявлено у 41 (80%) человека, у 8 (16%) ИАГ снизился на 50% и более со средней и тяжелой степеней до более легких.
У пациентов группы с неосложненным храпом увеличения ИАГ не отмечено – 18 (35%). В группах с легкой и средней степенями СОАС у 23 (45%) пациентов ИАГ стал меньше 5.
В группе пациентов с изначально тяжелой формой СОАС у 8 (16%) человек произошло снижение ИАГ до 5–15; у 2 (4%) с изначально тяжелым СОАС и выраженным ожирением, несмотря на многоуровневую хирургию ИАГ, существенно не снизился, этим больным было рекомендовано проведение CPAP-терапии. Все полученные данные статистически достоверны (p<0,05; табл. 4).
Обсуждение
Предложенный алгоритм обследования пациентов, страдающих от храпа и апноэ сна, прост для использования в клинической практике и позволяет достаточно точно оценить тяжесть заболевания, выбрать оптимальный метод лечения. При неосложненном храпе, легкой и средней формах СОАС в сочетании с явными анатомическими причинами обструкции хирургическое лечение может рассматриваться как метод выбора.
Для пациентов с тяжелой формой СОАС хирургическое лечение можно рассматривать только как один из этапов комплексного лечения в сочетании c CPAP-терапией.
Наши данные в основном согласуются с рядом других исследований, посвященных изучению результатов хирургического лечения храпа и СОАС [8, 9, 11].
Выводы
- Пациенты с храпом и СОАС нуждаются в комплексном обследовании с целью установки правильного диагноза, адекватной оценки степени тяжести заболевания и выбора оптимального метода лечения.
- В большинстве наблюдений у пациентов с храпом и СОАС присутствует несколько уровней обструкции, что требует соответствующего объема хирургического лечения.
- Хирургическое лечение является эффективным для пациентов с неосложненным храпом и СОАС легкой и средней степеней тяжести, для пациентов с тяжелой формой СОАС хирургическое вмешательство может быть одним из этапов лечения.
- Контрольное обследование после операции с применением предложенного алгоритма позволяет оценить результаты лечения и скорректировать дальнейшую тактику лечения.



