Введение
Инфантильные гемангиомы кожи относят к наиболее распространенным видам врожденной сосудистой патологии кожного покрова. Сосудистые опухоли кожи регистрируются у 10% детей первого года жизни и составляют более 50% всех опухолей кожи и мягких тканей у новорожденных и детей, являясь одной из частых причин обращения к дерматологу [1, 2]. На сегодняшний день существуют различные подходы к лечебной тактике таких пациентов: от раннего начала лечения до ограничения показаний к лечению с расчетом на спонтанный регресс опухоли [3]. К сожалению, четкие критерии в тактике ведения сосудистых опухолей не разработаны. Призывы коллег к выжидательной тактике наблюдения за гемангиомами у пациентов до достижения 8–10 лет не всегда обоснованы и при наличии агрессивного роста сосудистых опухолей, сопровождающегося повреждением окружающих тканей и нарушением функции жизненно важных органов, приводят к возникновению дефектов, требующих дополнительного лечения и влияющих на качество жизни пациента как в личном, так и профессиональном плане [4, 5].
Целью настоящего исследования стала разработка алгоритма отбора пациентов для лечения методом лазерного излучения на основании изучения характеристики инфантильных гемангиом неинвазивными методами с последующей оценкой проведенной терапии.
Методы
Исследование выполнено в клинике лазерной косметологии Линлайн и на базе кафедры пластической хирургии и косметологии ИДПО ФГБОУ ВО «Южно-Уральский государственный медицинский университет» (ФГБОУ ВО ЮУГМУ) в 2012–2016 гг. Проведено открытое проспективное нерандомизированное исследование клинических, инструментальных особенностей инфантильных гемангиом кожи у детей в возрасте 1–24 месяцев. Обследованы с учетом критериев включения и исключения 122 ребенка в возрасте от 1 до 24 месяцев, средний возраст детей составил 6,3±0,3 месяца, из них мальчиков 22 (18%), девочек – 100 (82%). От всех пациентов было получено информированное согласие на участие в исследовании согласно Хельсинкской декларации Всемирной медицинской ассоциации. Организация исследования одобрена этическим комитетом ФГБОУ ВО ЮУГМУ. Для достижения цели использованы клинико-анамнестические неинвазивные и статистические методы исследования. Исследования новообразований неинвазивными методами включали проведение эритемометрии и ультразвуковое сканирование сосудистой опухоли.
Эритемометрия, основанная на селективном спектральном измерении коэффициентов отражения и расчете индексов эритемы кожи, проводилась аппаратом ЕММ-02Е как самой гемангиомы, так и симметричного участка здоровой кожи, свободного от сосудистой опухоли. Ультразвуковое исследование инфантильных гемангиом кожи проводилось в В-режиме для определения глубины распространения, объема образования, особенностей структуры опухоли, ее взаимоотношения с окружающими тканями. В режиме ЦДК оценивались кровоток внутри новообразования, его направление и характер, проекция и диаметр питающих сосудов.
Результаты исследований
В исследовании участвовали 122 ребенка со 132 сосудистыми опухолями: 100 девочек страдали 110 сосудистыми новообразованиями (83,4%), что достоверно больше, чем у 22 мальчиков, – 22 опухоли (16,6%). При клиническом осмотре ребенка оценивали количество сосудистых новообразований, цвет, границы, поверхность опухоли, площадь, приподнятость над поверхностью здоровой кожи, наличие пульсации при пальпации, анатомическую локализацию. Были получены следующие результаты: инфантильная гемангиома достоверно чаще регистрировалась после рождения в течение первого месяца жизни как у мальчиков, так и у девочек (в 70,5% случаев), были зафиксированы 124 (93,9%) гемангиомы красного цвета, 8 (6,1%) опухолей – голубоватого цвета. Из 132 гемангиом 1,5% имели площадь менее 1 см2; 91,7% – от 1 до 10 см2; 6,8% – более 10 см2. Высота сосудистых новообразований в 40,9% над поверхностью здоровой кожи составляла 1 мм, в 50,0% – 2 и в 9,1% – 3 мм и более. Наличие пульсации при пальпации было отмечено у 12 (9,1%) гемангиом. Среди обследуемых детей у 17 гемангиомы выявлены в анатомически опасных зонах (на слизистых оболочках, в местах возможной повышенной травматизации): в центральной части лица – у 6 (35,3%) детей, в поясничной области – у 2 (11,8%), в аногенитальной области – у 6 (35,3%), в области кистей – у 3 (17,6%). Среди всех клинических разновидностей гемангиом достоверно чаще в нашем исследовании диагностированы поверхностные сосудистые опухоли – 84 (63,6%), реже комбинированные – 38 (28,8%), редко глубокие – 10 (7,6%).
Показатели эритемометрии были различными и зависели от клинического вида сосудистой опухоли (табл. 1). Наиболее высокие значения эритемометрии выявлены при комбинированных поражениях.

При ультразвуковом исследовании наличие питающего сосуда установлено из 132 исследованных опухолей у 85 (64,4%) гемангиом, его отсутствие в 47 (35,6%) случаях. Наличие питающего сосуда до 0,05 см было зарегистрировано у 16 сосудистых опухолей (18,9% случаев), диаметр сосуда более 0,05 см, но менее 0,15 см – у 66 (77,6%), питающий сосуд более 0,15 см – у 3 новообразований (3,5%). Питающий сосуд с артериальным типом кровотока имели 18 (21,2%) сосудистых опухолей, венозный тип кровотока – 49 (57,6%), артериально-венозный у 18 (21,2%) сосудистых новообразований (табл. 2).

По данным научных исследований проникновение лазерного излучения на аппарате Nd:YAP/KTP Q-Sw 1079/540 нм в кровесодержащую ткань достигает 1,0 см глубины [6, 7], что было основанием для строгого отбора пациентов для проведения лечения. На основании проведенного клинико-инструментального исследования инфантильных гемангиом создан алгоритм отбора пациентов на лазерное лечение на аппарате Nd:YAP/KTP Q-Sw 1079/540 нм, включивший определение ряда параметров и следующих этапов:
- исключение периорбитальной локализации гемангиомы, т.к. высок риск повреждения сетчатки глаза при лазерном излучении;
- площадь поражения более 1 см2 (высокая вероятность самостоятельной инволюции гемангиом);
- показатели эритемометрии от 180 до 450 у.е.;
- глубина локализации менее 1,0 см;
- диаметр питающего сосуда менее 0,15 см.
Первый этап отбора проведен по клиническим данным: локализация гемангиомы, площадь опухоли, цвет опухоли, что позволило исключить 2 пациентов с гемангиомами площадью менее 1 см2 (группа динамического наблюдения больных с контролем инволюции опухоли), 1 пациент выбыл в связи с локализацией опухоли в периорбитальной области.
Второй этап отбора включал проведение эритемометрии сосудистого новообразования. Согласно нашим исследованиям, из 132 обследованных гемангиом 124 (93,9%) образования имели показатели эритемометрии от 180 до 450 условных единиц (у.е.)
У пациентов с голубым цветом новообразования (признак глубокорасположенной опухоли) показатели эритемометрии были зарегистрированы от 125 до 179 у.е.
Третий этап отбора представлял собой проведение ультразвукового исследования опухоли для выявления наличия питающих сосудов, их диаметра, оценки кровотока и определения глубины расположения гемангиомы (менее 0,5 см; 0,5–1,0; более 1,0 см).
Согласно данным ультразвукового исследования, 10 опухолей имели глубину 1 см и более, что стало основанием для исключения пациентов группы больных для проведения лазерной терапии. Восемь из этих пациентов имели площадь опухоли 10 см2, голубую окраску кожи, что позволило направить их на хирургическое лечение на первом этапе (показатели эритемометрии варьировались в диапазоне от 125 до 179 у.е.). Из 10 глубоких гемангиом диаметр питающего сосуда трех опухолей оказался более 0,15 см. Пациенты с глубокими инфантильными гемангиомами были направлены на хирургическое лечение. Одной пациентке, несмотря на площадь гемангиомы 11,5 см2, с учетом красного цвета опухоли (показатель эритемометрии – 395 у.е.) и глубины образования 0,5 см было решено провести лазерное лечение. Группа пациентов, не включенных в лечение, составила 13 человек с 13 гемангиомами (10,7%): 10 глубоких и 3 поверхностных.
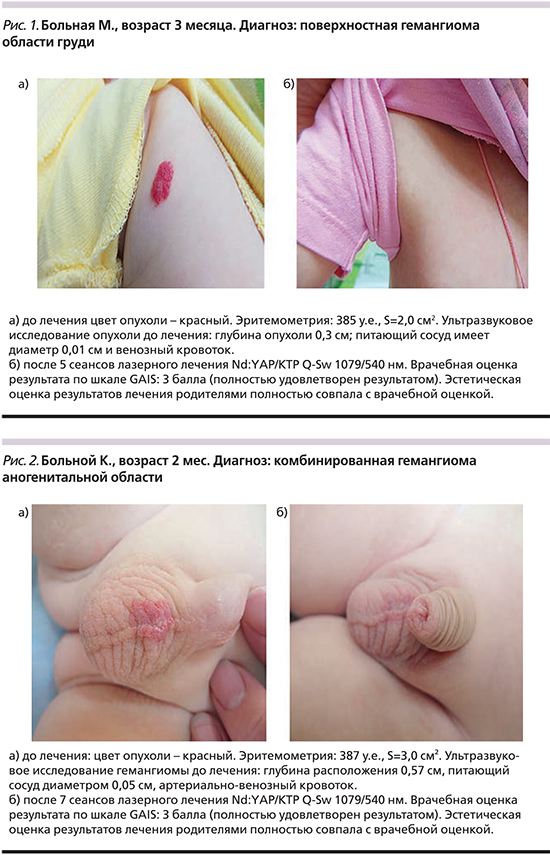
Таким образом, согласно критериям отбора на лазерную терапию, были отобраны 109 детей, имевших в сумме 119 гемангиом. При терапии всех 119 сосудистых опухолей применяли лазерный аппарат Nd:YАР/KTP Q-Sw с насадкой 3 мм, с длинами волн излучения 1079/540 нм. При поверхностных гемангиомах проводили короткий курс лазерного лечения в режиме 7,07–14,10 Дж/см2, с частотой 1–2 Гц (1–5 процедур) (рис. 1), при комбинированных – длинный курс при использовании лазерной энергии 14,10–21,20 Дж/см2, с частотой 2–3 Гц (6–10 процедур) (рис. 2). Лечение повторяли с интервалами от 2 до 8 недель. При прогрессивной стадии сосудистой опухоли интервал до следующего сеанса лазерного воздействия составил 2 недели, что минимизировало возможность возникновения рецидива новообразования. Если опухоль была в стадии стабилизации, лечение проведено с более продолжительным интервалом, который составил от 4 до 6 недель.
Обсуждение
Были определены клинические критерии окончания курса терапии: уплощение опухоли и изменение окраски кожи до показателя эритемометрии менее 110 у.е., что соответствовало значению данного показателя контрольного участка здоровой кожи, определенного в симметричной области при первичном осмотре. После лазерного лечения отмечено изменение цвета кожи после лечения до нормального и полного выравнивания с окружающими тканями у всех детей (81 человек) с поверхностными гемангиомами, после терапии 38 комбинированных гемангиом в 92,1% случаев зафиксировано снижение интенсивности окраски до нормального цвета кожи, в 7,9% случаев – побледнение гемангиомы. При этом полное выравнивание с окружающими тканями поверхности опухоли после лазерного лечения отмечено также в 92,1% случаев, частичное уплощение – в 7,9% .
Инструментальным критерием оценки эффективности лазерного лечения служила сравнительная эритемометрия до и после курса, а также по сравнению с контрольным участком здоровой кожи. Средние показатели эритемометрии вне зависимости от клинического вида опухоли после лечения не имели значимых различий ни между собой, ни по сравнению с контрольным участком кожи, что подтверждает адекватность выбранных режимов терапии и наличие хорошего косметического эффекта. По данным контрольного ультразвукового исследования, после окончания курса лазерного лечения сосудистое образование и питающие сосуды не обнаружены, в дерме и гиподерме структурные изменения не выявлены у поверхностных гемангиом в 100% случаев, у комбинированных гемангиом – в 92,1%.
При объективной оценке эстетического результата нами был использован опросник SSQ (Subject Satisfaction Questionnaire), отражающий удовлетворенность пациентов результатами. При этом все респонденты (родители) отметили, что их ожидания от лечения оправдались: 97,2% родителей оценили терапевтический эффект как «очень хороший результат», 2,8% – «хороший результат» после курса лазерного лечения. Ни один из респондентов не дал отрицательной оценки результатам («отчасти хороший» или «без изменений»). Оценка результатов лечения по шкале GAIS (Global Aesthetic Improvement Scale) составила 2,98 балла. Эстетическая оценка результатов лечения родителями полностью совпадала с врачебной оценкой.
Заключение
Разработан алгоритм отбора пациентов для лазерного лечения на аппарате Nd:YАР/KTP Q-Sw 1079/540 нм, включивший показатели эритемометрии, тип кровотока, диаметр питающего сосуда, глубину локализации опухоли и исключающий опасные анатомические локализации. При поверхностных гемангиомах пациенту проводили короткий курс (1–5 сеансов) лазерного лечения, при комбинированных – длинный курс (6–10 сеансов).
Эффективность лечения при применении алгоритма отбора пациентов для лечения на аппарате Nd:YАР/KTP Q-Sw 1079/540 нм подтверждена восстановлением нормальной окраски и рельефа кожи, отсутствием рубцов в 100% при поверхностных гемангиомах и в 92,1% при комбинированных опухолях.
Показатели эритемометрии вне зависимости от длительности курса лечения, локализации опухоли и клинической формы не имели различий после лечения с контрольным участком здоровой кожи. Ультразвуковое исследование после окончания терапии показало отсутствие кровотока, структурной патологии дермы и гиподермы в местах локализации гемангиом. Эстетический результат лазерной терапии родителями в 97,2% оценен как «очень хороший результат».


