Воспалительные заболевания наружного уха (ушной раковины и наружного слухового прохода) являются одной из актуальных проблем современной оториноларингологии. Заболеваемость населения наружным отитом достаточно высока и составляет от 17 до 23% общей отиатрической патологии [1–6]. В последние годы отмечается тенденция к увеличению частоты отитов, обусловленному неблагоприятными экологическими факторами, нерациональным применением антибиотиков, практикой самолечения, а также длительным использованием наушников, посещением плавательных бассейнов, аквапарков, воздействием неблагоприятных профессиональных факторов [7–10].
Развитию воспалительного процесса в наружном ухе предшествуют травматические повреждения кожного покрова при расчесах, манипуляциях ушными палочками, инструментами, попадание воды в уши, длительное пребывание во влажной среде, недостаточность образования и изменение состава ушной серы, изменения кожи на фоне нарушения обмена веществ, сахарного диабета, экзематозных дерматитов.
В последние годы увеличилось число пациентов, страдающих бактериальной и грибковой инфекцией наружного уха на фоне сопутствующей эндокринной и соматической патологии, имеющих аллергические заболевания и вторичные иммунодефицитные состояния, что способствует формированию поражений, вызываемых условно-патогенными штаммами микроорганизмов [11–12].
По данным А.Ю. Овчинникова и соавт.; B.T. Пальчуна и соавт.; M. Yariktas и соавт. [8, 13, 14], в качестве возбудителя наружного и среднего отитов все чаще стали выступать не только монокультуры, но и бактериально-бактериальные и бактериально-грибковые ассоциации, что усложняет диагностику, лечение данной патологии и предполагает назначение препаратов, обладающих как антибактериальной, так и антимикотической активностью.
Рост заболеваемости разными формами отита нередко с рецидивирующим течением, резистентность к терапии, развитие осложнений определяют актуальность проблемы и диктуют необходимость более детального изучения и совершенствования методов лечения.
Исследования, проведенные А.Ю. Овчинниковым, В.М. Свистушкиным [4, 15], показывают, что важнейшим фактором в лечении больных воспалительными заболеваниями наружного уха является местная антимикробная терапия, которая обеспечивает высокую концентрацию лекарственного вещества в очаге воспаления, минимальный риск селекции резистентных микроорганизмов и системных побочных эффектов.
Важнейшим вопросом является определение целесообразности применения системной антибактериальной терапии. Широкое, но часто необоснованное применение антибактериальных препаратов, особенно системного действия, служит главной причиной развития резистентности микроорганизмов [15, 16]. В.Я. Кунельская [17, 18] отмечает значительное (до 60%) увеличение частоты случаев нечувствительности возбудителей к антибиотикам пенициллинового, тетрациклинового рядов, производным цефалоспоринов, макролидам и другим противомикробным препаратам.
Показанием к назначению системных антибиотиков являются наличие симптомов интоксикации, выраженная боль в области уха, значительная распространенность воспалительного процесса, наличие в анамнезе сопутствующих заболеваний, осложняющих течение наружного диффузного отита [19].
Системную антибиотикотерапию при остром наружном отите назначают пациентам с сахарным диабетом, иммунодефицитными состояниями и сопутствующими заболеваниями, осложняющими течение отита, постлучевыми наружными отитами, а также при распространении воспалительного процесса за пределы наружного уха. При некротическом («злокачественном») наружном отите в большинстве случаев выявляется Pseudomonas aeruginosa и проводится длительный курс системной антибактериальной терапии препаратами, обладающими антисинегнойной и антистафилококковой активностью [20].
В отсутствие перечисленных клинических проявлений целесообразно ограничиться применением местных препаратов, обладающих антибактериальным, противогрибковым и противовоспалительным действиями.
Предпочтение в выборе местной терапии отдается препаратам с широким спектром действия в отношении наиболее часто определяемых вероятных возбудителей ЛОР-инфекций.
И выбор терапии должен осуществляться с учетом оптимального соотношения эффективности и безопасности лекарственных средств, а также приверженности пациентов применению данных препаратов [21, 22].
По-прежнему актуальным остается поиск лекарственных средств для местного воздействия на патологический очаг, которые, обладая широким спектром антибактериальной активности в отношении основных возбудителей инфекционно-воспалительных заболеваний наружного уха, отличались бы высокой терапевтической эффективностью, хорошей переносимостью, отсутствием токсического, в т.ч. ототоксического и местно-раздражающего, действия, а также невысокой ценой.
В этом аспекте определенный интерес у практических врачей вызывает комбинированный препарат Кандибиотик, содержащий лидокаин, беклометазон, клотримазол, неототоксичный антибиотик хлорамфеникол и обладающий одновременно местным обезболивающим противовоспалительным противоотечным антибактериальным и антимикотическим действиями. Выпускается в удобных для применения флаконах из темного стекла по 5 мл в комплекте с пробкой-пипеткой. По данным ряда исследований [23–27], Кандибиотик характеризуется широким спектром антибактериальной и антимикотической активности в отношении основных возбудителей заболеваний наружного уха.
Целью настоящего исследования стала оценка клинической эффективности и переносимости препарата Кандибиотик при лечении пациентов с острым наружным отитом.
Материал и методы
В исследование, согласно установленным критериям протокола, включены 40 пациентов (23 женщины и 17 мужчин) в возрасте 18–75 лет с установленным диагнозом острого наружного отита.
Пациенты были распределены с учетом принципа рандомизации в две группы: основную (n=20) и контрольную (n=20). Пациенты основной группы при местной терапии получали препарат Кандибиотик, контрольной группы – раствор рифампицина по 5 капель в больное ухо 3 раза в сутки в течение 5–7 дней.
Группы не имели достоверных различий по демографическим показателям, клиническим характеристикам и сопутствующей патологии, что позволило более точно провести сравнение и оценить эффективность и безопасность препаратов.
Оценка клинической эффективности проводилась на 1-е, 3, 5, 12-е сутки по 4-балльной шкале, по динамике степени выраженности клинических симптомов, отоскопической картины, наличию или отсутствию побочных эффектов. Оценка признака в баллах: 0 – отсутствует; 1 – слабо выражен; 2 – умеренно выражен; 3 – сильно выражен. Регистрация результатов обследования и лечения проводилась в специально разработанной индивидуальной карте.
Эффективность проводимой терапии оценивалась на основании динамики клинических проявлений заболевания по данным объективного и субъективного обследования пациентов.
Результаты исследования
Пациенты исследуемых групп до начала лечения в первый день осмотра предъявляли жалобы на боль, зуд в ухе, локальную головную боль на стороне больного уха, выделения из уха, снижение слуха.
Особенностями отоскопической и клинической картины были разной степени выраженности гиперемия, инфильтрация кожи наружного слухового прохода, барабанной перепонки, концентрическое сужение наружного слухового прохода, умеренная гиперемия барабанной перепонки, наличие отделяемого в наружном слуховом проходе, болезненность в ухе, усиливающаяся при пальпации козелка.
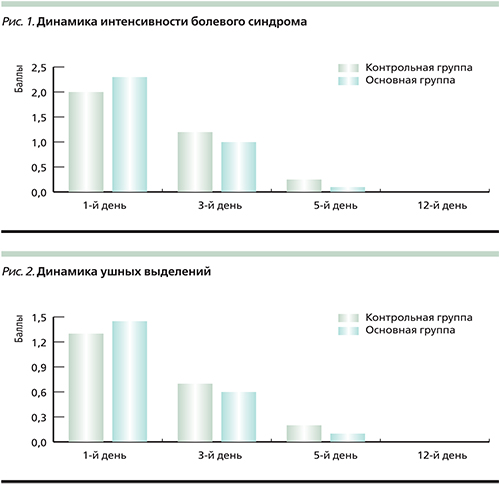
Интенсивность болевого синдрома, количество и характер выделений из уха, снижение слуха, зуд в ухе, выраженность воспалительных явлений при отоскопии соответствовали легкой или умеренной степени выраженности процесса (рис. 1, 2, 3).

При первичном микробиологическом исследовании получены следующие результаты: рост бактериальной флоры выявлен у 24 (60%) пациентов, из них у 2 (5%) – бактериально-бактериальные ассоциации (Escherichia coli – Staphylococcus epidermidis; Streptococcus viridans – Streptococcus species); 3 (7,5%) – бактериально-грибковые ассоциации (Candida albicans – Klebsiella spp. – S. viridans, S. species – Candida spp., S. epidermidis – Candida spp.); рост грибковой инфекции – у 6 (15%) пациентов, у 10 (25%) – роста бактериальной флоры не обнаружено (рис. 4). Из представителей бактериальных патогенов были высеяны Staphylococcus aureus, S. еpidermidis, S. viridans, P. aeruginosa, E. coli, из представителей грибковой флоры получен рост Candida. При выявлении роста P. aeruginosa (n=3) проведена смена антимикробного препарата на раствор ципрофлоксацина.
При повторном микробиологическом исследовании пациентов основной группы отрицательный результат (микробиологическое излечение) получен от 18 (90%), персистирование бактериальной флоры – от 2 (10%) пациентов (S. viridans, S. aureus).
У пациентов контрольной группы повторный рост инфекции отсутствовал у 16 (80%); персистирование бактериальной и грибковой флоры – у 4 (20%) пациентов (E. coli, Klebsiella spp., C. albicans – 2). У пациентов с ростом грибковой флоры проведена антимикотическая терапия (флуконазол 50 мг/сут).
Положительные результаты и хорошая переносимость отмечены у всех пациентов, применявших Кандибиотик. В течение 10 минут после первого закапывания препарата в ухо отмечено снижение интенсивности ушной боли более чем наполовину; обезболивающий эффект, возникавший после закапывания капель, сохранялся до 4 часов. На 2–3-й день наблюдалось ослабление ушной боли, уменьшение выделений из уха, улучшение слуха, уменьшение гиперемии, инфильтрации наружного слухового прохода, расширение просвета наружного слухового прохода.
На 5-й день исследования отсутствовали субъективные симптомы (боль и зуд в ухе, выделения из уха, нормализация отоскопической картины и слуха) у 15 (75%) пациентов основной группы и у 11 (55%) контрольной. Сохранение вышеуказанных симптомов у остальных пациентов требовало продолжения курса терапии до 7 дней.
Динамика изменений, выраженности клинической симптоматики в баллах отражена на рис. 1, 2, 3. Полный регресс субъективных симптомов по данным шкалы симптомов в дневниках самонаблюдения пациентов отмечен на 8–9-й день лечения.
Ни в одном из случаев каких-либо побочных эффектов, аллергических и других нежелательных реакций, изменений лабораторных показателей, связанных с применением исследуемого препарата, не зафиксировано.
Выводы
Основное преимущество Кандибиотика перед другими лекарственными средствами заключается в сочетании антибактериального, противогрибкового и анальгезирующего действий за счет синергичности составных компонентов данного препарата, что особенно важно в начальной стадии воспалительных заболеваний наружного уха, когда симптомы наиболее выражены и при этом еще не получены результаты микробиологического исследования.
Полученные данные подтвердили высокую эффективность препарата Кандибиотик при местной терапии наружных отитов. Препарат отличается безопасностью и хорошей переносимостью, меньшей продолжительностью лечения.
Целесообразно использование препарата Кандибиотик для проведения эмпирической терапии воспалительных заболеваниях наружного уха в амбулаторно-поликлинической практике.


