Многочисленные публикации отечественных ученых за последние два десятилетия свидетельствуют о неблагополучном состоянии психического здоровья российских детей [1–9]. Приводятся сведения о том, что 40–80% российских школьников имеют отклонения в психическом здоровье. По данным Н.К. Сухотиной, показатели нервно-психической болезненности детей в населенных пунктах с высоким уровнем антропогенного загрязнения (к которым относится Москва) составляют 52–71 на 100 человек детского населения [5]. Согласно эпидемиологическим данным, приведенным Е.В. Макушкиным и соавт. [6], распространенность психических расстройств в Российской Федерации (РФ) в 2012 г. составила 3036,6 на 100 тыс. детей и 3497,8 на 100 тыс. подростков. С другой стороны, в исследовании, проведенном в Новосибирске, третьем по величине городе России [9], при поддержке Wellcome Trust с использованием методик, разработанных R. Goodman в Лондонском Институте психиатрии, реальная распространенность психических расстройств у детей и подростков составила 15–20% от всего детского населения. Данные официальной отчетности по Москве противоречат федеральным показателям, и уровень распространенности психических заболеваний у детей и подростков мегаполиса существенно ниже, чем в целом по стране. Так, согласно данным статистической формы № 10, в 2015 г. к участковым психиатрам Москвы обращались 23 156 детей и 4951 подросток, т.е. распространенность психических расстройств составила 1452,2 и 1822,4 на 100 тыс. населения соответственно. Если провести анализ динамики изменений уровня болезненности психическими расстройствами с 2004 по 2015 г., можно констатировать, что распространенность психических расстройств в детско-подростковом населении Москвы существенно снизилась, поскольку в 2004 г. составляла 2201,8 и 5018 на 100 тыс. детей и подростков соответственно. Между тем низкие показатели официальных статистических данных, характеризующие состояние психического здоровья детско-подросткового населения Москвы, не отражают реального положения дел. Об этом, в частности, свидетельствует факт увеличения доли расстройств, достигающих психотического уровня в структуре заболеваемости детско-подросткового населения. Так, если в 2004 г. (согласно данным статистической формы № 10) этот показатель составил 1,6%, то в 2015 г. он увеличился в 5,5 раза и составил 9,1% всей заболеваемости в амбулаторной сети. Аналогичная ситуация наблюдается в стационарном звене детской психиатрической службы: при практически неизменном уровне госпитализации (число госпитализаций×1000/численность населения), соответствующем 1,32 в 2004 г. и 1,35 в 2015 г. на 1000 населения, доля пациентов, поступающих в психотическом состоянии, увеличилась втрое – с 5,9 до 16,7% всех госпитализированных больных в 2004 и 2015 гг. соответственно.
Последние данные свидетельствуют об увеличении числа инвалидов по психическим заболеваниям среди детей и подростков Москвы: если в 2004 г. показатель инвалидности составил 191,7, то в 2015 г. он достиг 224,0 на 100 тыс. детско-подросткового населения.
Приведенные показатели свидетельствуют о том, что реальная распространенность психических расстройств в детско-подростковой популяции Москвы значительно выше. К основным причинам низкой обращаемости населения за медицинской помощью относятся недостаточная осведомленность законных представителей в вопросах психического здоровья ребенка, стигматизация психиатрической специальности, увеличение предложений услуг консультативных учреждений, обращения в которые не попадают в официальную медицинскую статистику.
При этом многие специалисты считают, что существующая система оказания медицинской специализированной помощи детям нуждается в модернизации [4, 6, 8, 11]. В связи с вышеизложенным становится крайне актуальной проблема совершенствования современных подходов к оценке качества помощи, разработке адекватных критериев и стандартов, механизмов управления качеством помощи.
ГБУЗ «Научно-практический центр психического здоровья детей и подростков им. Г.Е. Сухаревой» ДЗМ (далее НПЦ ПЗДП им. Г.Е. Сухаревой ДЗМ) – крупнейшее психиатрическое детское учреждение в России, в структуре которого имеются стационар и поликлиническое диспансерное отделение. Специализированная помощь в НПЦ ПЗДП им. Г.Е. Сухаревой ДЗМ осуществляется в различных режимах и формах, что позволяет наиболее эффективно использовать лечебно-диагностические возможности отделений. Среди задач НПЦ ПЗДП им Г.Е. Сухаревой ДЗМ приоритетное значение имеет раннее выявление психических расстройств у детей. С этой целью в поликлиническом отделении открыты кабинеты ранней диагностики (психиатра, логопеда) для приема детей в возрасте от года. Консультации пациентов данного возраста проводятся ведущими специалистами микропедопсихиатрии в нашей стране (д.м.н., профессором Г.В. Козловской и ее сотр.). Выявление психических нарушений у детей с 2 лет диктует необходимость создания условий для проведения лечебно-диагностических мероприятий, включающих клинические и инструментальные методы обследования: проведение видео-ЭЭГ (электроэнцефалография) мониторинга, исследований когнитивных вызванных потенциалов, нейровизуализационных методов исследования, а также комплексные психолого-педагогические обследования (логопедов, дефектологов, педагогов). Наиболее оптимальным режимом госпитализации для детей раннего возраста является их совместное пребывание с одним из родителей. В НПЦ ПЗДП им. Г.Е. Сухаревой ДЗМ, одном из немногих детских психиатрических учреждений в стране, функционирует отделение «Мать и дитя». В условиях отделения работают группы психологической помощи и психообразования родителей, проводится семейная психотерапевтическая работа. Благодаря дифференцированной системе режимов и индивидуальному подходу удается достигать постепенного расширения адаптационных возможностей детей с особенностями психического развития и их постепенной социализации.
Особенностью ГБУЗ НПЦ ПЗДП им. Г.Е. Сухаревой ДЗМ является наличие в его структуре Единого центра защиты детей (ЕЦЗД), созданного в мае 2014 г., целью которого стало оказание комплексной медико-психологической помощи детям, попавшим в кризисную ситуацию. Помощь осуществляется на принципах анонимности как заочно по телефону доверия, работающему в круглосуточном режиме, так и очно в кабинете кризисной помощи. Ежегодно поступает около 2,5 тыс. звонков от родителей, самих детей и подростков, от других взрослых (педагогов, школьных психологов, других родственников). Около четверти телефонных обращений связано с переживанием несовершеннолетними трудной жизненной ситуации (суицидальное поведение, физическое, психологическое, сексуальное насилие). Оказание помощи заключается в снятии остроты кризисного состояния у абонента путем психотерапевтической беседы, в предложении решений проблемы, послужившей причиной звонка. Если имеющиеся у абонента проблемы невозможно решить в формате телефонной беседы, он приглашается на очную консультацию в кабинет кризисной помощи. В среднем около 750 респондентов обращаются за очной анонимной консультативной медико-психологической помощью. При наличии показаний в виде выраженной остроты и актуальности переживаний ребенку осуществляется краткосрочная курсовая кризисная психотерапевтическая помощь (3–5 сессий). Как показала практика, в этой форме психологической коррекции нуждаются примерно 20% всех обратившихся несовершеннолетних. Превалирующими у взрослых являются телефонные обращения, адресованные к проблемам, связанным с психическим здоровьем детей (от 34,9 до 41,3%). В этом случае специалисты телефона доверия (медицинские психологи) проводят психопросветительскую работу, направленную на дестигматизацию психиатрической помощи, представляют исчерпывающие объяснения о порядке получения специализированной помощи, направляют на консультацию в кабинет кризисной помощи. В 2015 г. в связи с выявлением признаков психических расстройств 175 (23,6%) детей были направлены к психиатру по месту жительства, 175 (23,6%) – в поликлиническое диспансерное отделение ГБУЗ НПЦ ПЗДП им. Г.Е. Сухаревой ДЗМ, 19 (7,7%) – на экстренную госпитализацию в стационар ГБУЗ НПЦ ПЗДП им. Г.Е. Сухаревой ДЗМ.
Помимо вышеизложенного специалисты ЕЦЗД осуществляют психологическое сопровождение несовершеннолетних при проведении следственных мероприятий с целью профилактики вторичной психотравматизации в процессе следственных действий. За 2 года было проведено психологическое сопровождение 239 уголовных дел, связанных с половой неприкосновенностью несовершеннолетних.
В составе ЕЦЗД организована выездная консультативная психиатрическая бригада, специалисты которой по обращениям медицинских организаций Москвы оказывают необходимую консультативную помощь с соблюдением законодательства Российской Федерации в случаях суицидального поведения детей, жестокого обращения с детьми либо иных кризисных ситуаций. Ежегодно осуществляется более 150 выездов.
Можно заключить, что организационные мероприятия, повышающие доступность психиатрической помощи детям и подросткам в Москве, реализованы в полной мере. Однако оценку качества и эффективности оказания специализированной помощи невозможно провести без учета распространенности и патоморфоза основных форм психической патологии у детей и подростков – пациентов психиатрического стационара за последние 17 лет.
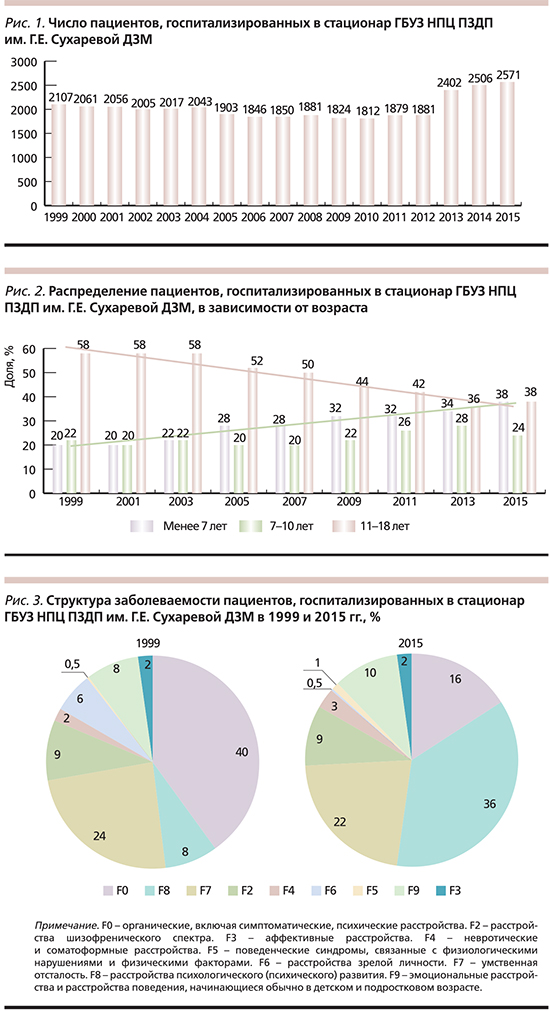
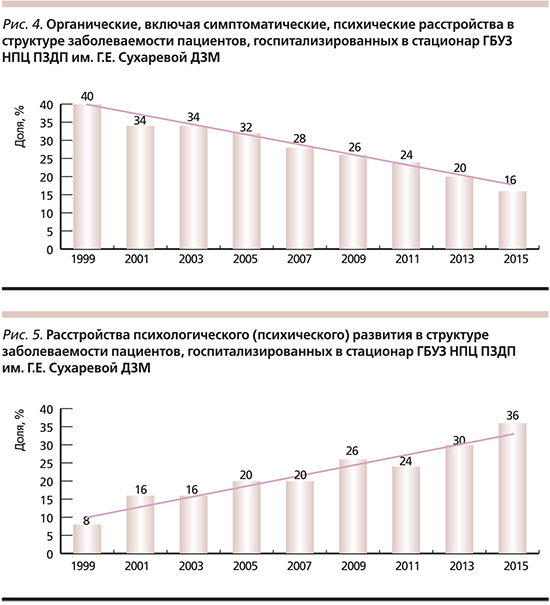
В период с 1999 по 2015 г. стационарное лечение в ГБУЗ НПЦ ПЗДП им. Г.Е. Сухаревой ДЗМ ежегодно получали от 1812 (2010) до 2571 пациента (2015) (рис. 1) при стабильном, как уже упоминалось, уровне госпитализаций (1,31– 1,35 на 1000 населения), что соответствует показателям, рекомендованным Всемирной организацией здравоохранения. Показания к госпитализации: наличие острых психотических состояний, гетеро- и аутоагрессивных проявлений (в т.ч. суицидальных), нервной анорексии, а также необходимость проведения комплексного медико-психолого-педагогического обследования детей с выраженной социальной дезадаптацией. Выявлена устойчивая тенденция перераспределения психических расстройств в детском и подростковом возрасте в сторону «омоложения», связанных с ростом патологии развития (рис. 2). На рис. 3 показана нозологическая структура психической патологии у детей и подростков, находившихся на стационарном лечении в 1999 и 2015 гг.
Как видно на представленных диаграммах, наибольшие доли расстройств приходятся на три группы (обозначения в соответствии с Международной классификацией болезней 10-го пересмотра – МКБ-10):
- Органические, включая симптоматические, психические расстройства (F0) – 40% в 1999 г. и 16% в 2015 г.
- Умственная отсталость (F7) – 24% в 1999 г. и 22% в 2015 г.
- Расстройства психологического (психического) развития (F8) – 8% в 1999 г. и 36% в 2015 г.
Из рис. 3 видно, что в течение анализируемого периода наиболее стабильной в количественном отношении является доля пациентов с диагнозом F7 – умственная отсталость (УО), варьирующаяся в диапазоне от 22 до 26%. Однако существенно изменился качественный состав пациентов в 2013–2015 гг. по сравнению с таковым в 1999–2000-х. При изучении динамики клинических характеристик больных было выявлено, что значительно увеличилась частота коморбидных расстройств и их тяжесть (нарушения поведения, наличие пароксизмальных расстройств эпилептического и неэпилептического генеза).
За изученный период стабильной оставалась частота расстройств шизофренического спектра (F2), невротических (F4), эмоциональных расстройств и расстройств поведения, начинающихся обычно в детском и подростковом возрасте (F9). Наиболее редко выставлялись диагнозы аффективных расстройств (F3) и поведенческих синдромов, связанных с физиологическими нарушениями и физическими факторами (F5).
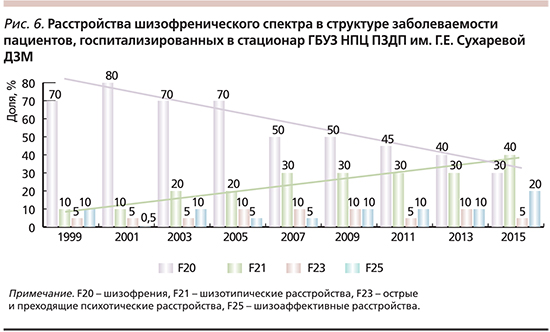
Весьма заметные изменения произошли в квалификации психических расстройств, связанных с органической патологией головного мозга. Если в 1999–2000 гг. доля органических, включая симптоматические, психических расстройств (F00-F09) составляла 40% всей патологии пациентов психиатрического стационара, то в 2013–2015-х данный диагноз был выставлен лишь 16% пациентов (рис. 4). Подобная динамика вряд ли отражает истинную проблему органической психической патологии в детском возрасте, принимая в расчет имеющиеся данные о распространенности пре- и перинатальной патологии у выхаживаемых благодаря успехам неонатологии ослабленных и недоношенных детей с критической массой тела [13, 14].
Невысокая обращаемость за психиатрической помощью подростков с пограничными психическими расстройствами отнюдь не свидетельствует об их отсутствии, а скорее объясняется недостаточной компетентностью их законных представителей в вопросах психического состояния ребенка либо активным протестом против получения специализированной медицинской помощи самого подростка, ведущего асоциальный образ жизни.
Более чем в 4 раза увеличилась доля пациентов с расстройствами психического (психологического) развития (F8) – с 8% в 1999–2000 гг. до 36% в 2013–2015-х (рис. 5), что обусловлено общей тенденцией роста распространенности форм данной группы в детской популяции Москвы. Так, если в 1999–2000 гг. доля пациентов, наблюдавшихся амбулаторно на всей территории Москвы с диагнозом F8, составляла 25,5%, то в 2013–2015 гг. она составила 46,6% всех обратившихся больных. Данная тенденция имеет общемировой характер; в частности, в США объявлена «эпидемия аутизма». Основную массу среди пациентов группы F8 (Расстройства психического [психологического]) развития составляют пациенты с задержкой психического развития (ЗПР) – от 60 до 70%, кодируемые непропорционально часто используемым шифром F84.8 (Другие общие расстройства развития). Дифференцированный подход к оказанию помощи как на госпитальном, так и на амбулаторном этапе лечения, по нашему мнению, требует от пациентов данной группы более тщательного анализа психопатологической структуры имеющихся расстройств, на что указывалось ранее в работах отечественных психиатров [15, 16]. Это связано с тем, что констатация задержки психического развития не раскрывает ее причин, среди которых могут быть разнообразные биологические (чаще всего органические), эндогенные и внешние (социальные) факторы. Учет данных факторов, характер имеющихся психических нарушений и их динамика должны стать основой для назначения лечебных (фармакологических) методов и коррекционных мероприятий.
В связи с нарастанием тяжести психического состояния детей с расстройствами аутистического спектра (РАС) и их выраженной социальной дезадаптацией, наличием у них коморбидных расстройств доля пациентов, госпитализированных в НПЦ ПЗДП им. Г.Е. Сухаревой ДЗМ с РАС, выросла с 2% в 1999–2000 гг. до 12% в 2013–2015-х от общего числа госпитализированных больных.
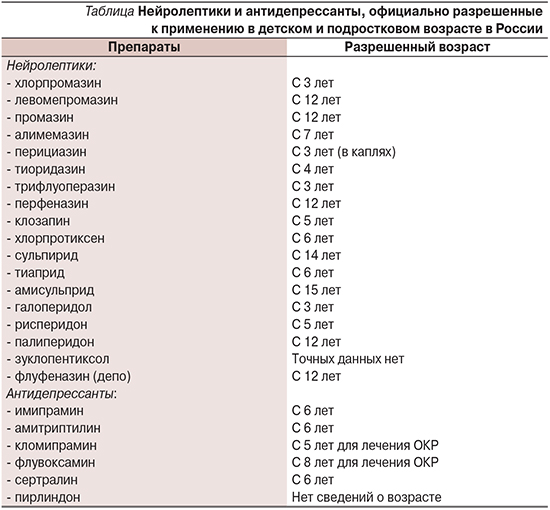
Статистически значимо чаще диагностировались заболевания из рубрики F21 – Шизотипическое расстройство (рис. 6), причем большинство случаев (до 60%) квалифицировалось как F21.8 – Шизотипическое личностное расстройство. Несмотря на недостаточную корректность формулировки данного диагноза для детского и подросткового возраста, предлагаемые в МКБ-10 критерии данной рубрики предусматривают отсутствие превалирующей или типичной для шизофрении симптоматики, что позволяет достаточно широко их трактовать. Целесообразность использования рубрики F21.8 можно с большой долей убедительности объяснить незрелостью личности и психики в детско-подростковом возрасте, полиморфностью и рудиментарностью имеющихся расстройств, их недостаточной синдромальной очерченностью и динамичностью, что дает основание относить выявляемые шизофренические расстройства непсихотического уровня именно к данной форме психической патологии. Дальнейшая динамика расстройств рубрики F21.8 изучается нами с использованием клинико-катамнестического метода. Неврозоподобные проявления в детском и подростковом возрасте гораздо чаще рассматриваются в рамках адаптационных, тревожных и обсессивно-компульсивных расстройств (ОКР). Психопатоподобные нарушения преимущественно относятся к группе расстройств эмоций и поведения с началом, приходящимся на детский и подростковый возраст. В целом же психопатологические проявления психотического уровня преобладали в группе расстройств шизофренического спектра, к которым относятся атипичные психозы из рубрик F23 – Острые и преходящие психотические расстройства, и F25 – Шизоаффективные расстройства. При этом если расстройства, относимые к рубрике F23, оставались на стабильных цифрах в пределах 5–10%, то в группе шизоаффективных расстройств наблюдался двукратный рост в 2015 г.
Таким образом, на основе анализа структуры заболеваемости пациентов детского психиатрического стационара можно заключить, что острота и тяжесть психических расстройств у детей и подростков, послуживших основанием для госпитализации, требуют в рамках реализации биопсихосоциальной парадигмы лечения использования эффективной медикаментозной терапии, комплекса социально-психологической, психолого-педагогической, логопедической и дефектологической коррекции.
Использование психофармакотерапии у детей и подростков имеет весьма широкие показания: от воздействия на конкретные симптомы и синдромы (депрессия, эпилептические приступы, навязчивости и др.) с учетом седативного и антипсихотического действий до общей коррекции поведения, улучшения когнитивных функций и т.д.
Известно, что у детей и подростков фармакокинетические процессы имеют особенности, выражающиеся в более высоких темпах лекарственного метаболизма и элиминации препаратов, которые необходимо учитывать при использовании психофармакотерапии [18–20]. Данные особенности связаны с функциональной незрелостью и повышенной проницаемостью гематоэнцефалического и гистогематического барьеров, неравномерностью созревания нейрональных рецепторов с ретардацией дофаминовых структур мозга, высокой энтерогепатической циркуляцией. С этими феноменами связана сложность подбора оптимальных доз препаратов ввиду отсутствия линейной зависимости: сравнительно невысокие дозы препарата, дающие необходимый лечебный эффект, и раннее появление нежелательных побочных эффектов на фоне приема препаратов, для которых подобные действия не характерны при использовании взрослыми, например, дискинезии при приеме хлорпротиксена, тиоридазина.
Главная сложность при назначении фармакотерапии в детской практике заключается в крайне ограниченном выборе препаратов, обусловленном отсутствием их сертификации в РФ. Это вызвано недостаточностью сведений об эффективности и безопасности их применения, которые могут быть получены при проведении клинических исследований, организованных согласно принципам доказательной медицины, требующих значительных экономических затрат. Проведенный нами тщательный анализ всех официальных инструкций, касающихся использования нейролептиков и антидепрессантов в детском и подростковом возрасте [21], позволил выделить в 2015 г. лишь 18 нейролептиков, включая атипичные, и 6 антидепрессантов, на которые имеются разрешения (см. таблицу). Как видно из приведенной таблицы, подавляющее большинство нейролептиков и антидепрессантов последнего поколения не разрешены к применению в детском возрасте (моложе 12 лет).
Из антипсихотиков первого поколения наиболее широко используется галоперидол (производное бутирофенона), обладающий широким спектром клинических эффектов (антипсихотическим, антигаллюцинаторным, антиманиакальным, седативным и пр.) и представленный несколькими лекарственными формами (инъекционной, таблетированной, раствором для перорального применения), что позволяет успешно подбирать необходимые дозы для детей. Не меньшее значение в детской и подростковой практике имеет другой нейролептик-антипсихотик – трифлуоперазин, используемый как для лечения галлюцинаторно-бредовых расстройств, так и в случае других позитивных расстройств (навязчивости при шизофрении и в структуре обсессивно-фобических синдромов, структурные расстройства мышления). Широко используется также перфеназин, имеющий широкий спектр действия от улучшения показателей ассоциативной сферы, в частности, у детей с аутизмом, шизотипическим расстройством до купирования продуктивной симптоматики в виде сверхценных идей (при нервной анорексии и других нарушениях) и расстройств бредового регистра. Из «мягких» нейролептиков наибольшее распространение в последние годы получил алимемазин, обладающий легким седативным действием, применяемый при неврозоподобных состояниях эндогенного и органического генеза с преобладанием сенестопатических, ипохондрических, фобических проявлений, при тревожно-депрессивных расстройствах, а также при нарушениях сна.
Наиболее часто используемыми в детской и подростковой практике атипичными нейролептиками являются клозапин и рисперидон, имеющие широкий спектр действия и широкий диапазон дозировок. Данные преимущества можно подтвердить на примере рисперидона. Внесение расстройств аутистического спектра в показания к его применению, а также появление его жидкой формы, позволяющей более тщательно титровать дозу для пациентов дошкольного возраста, привело к тому, что использование этого препарата в ГБУЗ НПЦ ПЗДП им. Г.Е. Сухаревой ДЗМ за 3 года (2012–2015) возросло более чем в 10 раз.
Однако нельзя не отметить ограничения использования атипичных нейролептиков, связанные с риском развития метаболического синдрома (повышение массы тела, гиперпролактинемия, гипергликемия, сахарный диабет), наиболее часто наблюдаемого у пациентов пубертатного возраста.
Имеются трудности в назначении поддерживающей терапии пациентам с непрерывно текущими формами процессуальных заболеваний (параноидная шизофрения), т.к. из всех существующих нейролептиков пролонгированного действия имеется разрешение к использованию с 12-летнего возраста только флуфеназина. Вариантом выбора является использование классических нейролептиков для купирования острого психотического состояния с последующим переводом больного на поддерживающую терапию атипичными нейролептиками.
Серьезные проблемы имеют место и при использовании антидепрессантов. В силу отмеченных выше юридических и экономических сложностей эффективные препараты последних поколений (селективные ингибиторы обратного захвата серотонина или норадреналина, препараты с рецепторным механизмом действия и ряд препаратов других групп) не получили официального разрешения к использованию детьми и подростками, а в их инструкциях к применению присутствует ремарка «данных об использовании у лиц до 18 лет не имеется».
В связи с этим в реальной отечественной клинической практике имеется разрешение на применение в основном препаратов первого поколения (неселективные ингибиторы обратного захвата серотонина и норадреналин группы трициклических антидепрессантов). Вместе с тем следует отметить, что, по мнению ведущих специалистов в области фармакотерапии [22], эффективность трициклических антидепрессантов при депрессии у детей не доказана даже при приеме высоких доз препаратов (до 5 мг/кг), хотя при этом достигается такая концентрация в сыворотке крови, которая у взрослых считается терапевтической. В зарубежной литературе негативно оценивается эффективность трициклических антидепрессантов в лечении депрессии у детей и подростков, кроме того, указывается на высокий риск развития побочных эффектов. Однако наш клинический опыт не подтверждает отсутствия эффекта трициклических антидепрессантов при эндогенных депрессиях в детском и подростковом возрасте. Напротив, неэффективность разрешенных препаратов группы селективных ингибиторов обратного захвата серотонина (сертралин, флувоксамин) при тяжелых эндогенных депрессиях заставляет переводить пациентов на трициклические антидепрессанты. С целью профилактики возможных побочных эффектов все пациенты перед назначением психофармакотерапии консультируются врачами-педиатрами, а при необходимости – кардиологами и другими специалистами.
Таким образом, анализ деятельности ГБУЗ НПЦ ПЗДП им. Г.Е. Сухаревой ДЗМ позволил выявить ряд устойчивых тенденций в структуре психопатологии детей и подростков, обращающихся за психиатрической помощью в Москве. В частности, увеличение числа обращений по поводу психического здоровья детей раннего и дошкольного возраста, связанное с ростом патологии психического развития, включая расстройства аутистического спектра, снижение числа пациентов с органическими психическими расстройствами, относительную стабильность показателей распространенности умственной отсталости, расстройств шизофренического спектра, аффективных и невротических расстройств. Полученные данные обосновывают необходимость разработки новых форм оказания психиатрической помощи детскому населению.
С учетом выявленных тенденций, вероятных в среднесрочной перспективе, возможна разработка научно обоснованных рекомендаций по оптимизации оказания психиатрической помощи детям и подросткам в условиях стационара. Рост патологии развития детей младшего возраста требует расширения полипрофессиональной помощи, включая смежных специалистов (психологов, логопедов, дефектологов, психотерапевтов), новых форм организации. С целью профилактики госпитализма и повышения потенциала ресоциализации пациентов необходимо развивать стационарзамещающие технологии (детские дневные психиатрические стационары), экономичность которых в 6 раз выше стационара с круглосуточным пребыванием [23–26]. С учетом сходства типов психических расстройств у детей и подростков и ключевых факторов риска в России и в западных странах вполне возможно использовать разработанные в других странах методы лечения и профилактики, которые могут быть успешно модифицированы для широкого применения в российской системе здравоохранения [27].
Изменения подходов к диагностике, лечению и реабилитации должны касаться расстройств шизофренического спектра в связи с ростом непсихотических форм (4-кратный рост шизотипического расстройства с 10% в 1999 г. до 40% в 2015-м). Это касается прежде всего расширения возможностей применения в отношении детей и подростков эффективных психотропных средств последних поколений, обладающих наименьшими побочными эффектами, для чего необходимо совместными усилиями проводить мероприятия по сертификации данных лекарственных средств в детской практике.
Модернизация системы оказания психиатрической помощи детям и подросткам на основе биопсихосоциального подхода должна носить комплексный характер с учетом совершенствования лекарственного обеспечения, расширения форм психологической коррекции и социальной адаптации.


