Развитие современной пульмонологии идет по двум основным направлениям: это поиск новых лекарственных препаратов и вторая не менее важная составляющая – создание и совершенствование ингаляционных способов доставки лекарственных средств (ЛС).
В пульмонологической практике эффективность терапии во многом зависит именно от способа доставки лекарственного препарата. При наличии различных лекарственных форм (таблетированных, инъекционных, ингаляционных) выбор при лечении больного бронхообструктивным заболеванием, например хронической обструктивной болезнью легких (ХОБЛ) или бронхиальной астмой (БА), остается за ингаляционными средствами [1–3]. При ингаляционном пути введения препаратов осуществляется доставка ЛС непосредственно в дыхательные пути, вследствие чего быстро наступает бронхолитический эффект [2]. Кроме того, ингаляционный путь введения – единственно возможный для ряда ЛС. При применении ингаляционных препаратов наблюдается минимальное число побочных эффектов.
В настоящее время существует несколько типов систем ингаляционной доставки ЛС: дозированные аэрозольные ингаляторы (ДАИ), ДАИ, активируемые вдохом пациента, комбинация дозированных аэрозольных ингаляторов со спейсерами, порошковые ингаляторы и небулайзеры.
К преимуществам последних относят легкую технику ингаляции (спокойное дыхание), не требующую координации «больной–ингалятор» [5–6], отсутствие потребности в форсированном маневре, возможность использования при тяжелых и ургентных состояниях, пожилыми пациентами и детьми, больными с двигательными расстройствами и нарушениями сознания.
В данной публикации рассматриваются основные аспекты применения небулайзеров в терапии бронхообструктивных заболеваний. Следует отметить, что в настоящее время очевидна привлекательность небулайзерной терапии для стационаров, однако их потенциальные возможности недостаточно реализованы в амбулаторной практике. Это положение приобретает тем большую актуальность в связи с расширением линейки новых портативных моделей небулайзеров, не требующих постоянных источников питания.
Небулайзеры используются в медицине более 150 лет. Первый ингалятор был разработан французским ученым J. Sales-Girons в 1859 г. В первом приборе использовался ручной насос, который работал по принципу велосипедного насоса. Впоследствии в Германии были созданы ингаляторы, использующие струю водяного горячего пара, с их помощью ингалировали антисептики и смолы хвойных деревьев для лечения больных туберкулезом. Таким образом, основной принцип работы всех типов небулайзеров основан на генерации аэрозоля, включающего частицы, содержащие лекарственное вещество [7].
Обязательным условием эффективной небулайзерной терапии служит правильный выбор устройства. Для понимания критериев, предъявляемых к выбору небулайзера, стоит акцентировать внимание на зависимости между размерами частиц препарата в создаваемом аэрозоле и их способностью проникать в дыхательные пути [8–10]. Распределение частиц аэрозоля в дыхательных путях в зависимости от их размера [8]: 5–10 мкм – осаждение в ротоглотке, гортани и трахее; 2–5 мкм – осаждение в нижних дыхательных путях; 0,5–2,0 мкм – осаждение в альвеолах; менее 0,5 мкм – не осаждаются в легких.
Наиболее важные следующие понятия: респирабельные частицы – частицы с аэродинамическим диаметром < 5 мкм и респирабельная фракция – доля респирабельных частиц в аэрозоле, выраженная в процентах. Соответственно, основным требованием ко всем небулайзерам остается необходимость создания не менее 50 % частиц аэрозоля размером менее 5 мкм («респирабельная фракция») [11].
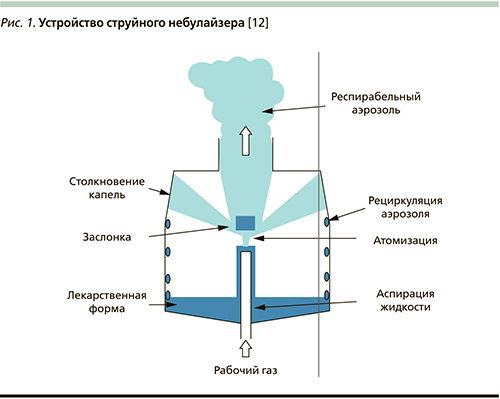
В настоящее время различают три типа небулайзеров: струйный (рис. 1), или компрессорный (использующий энергию струи газа), ультразвуковой (использующий энергию колебаний пьезоэлемента) и мембранный (Меш-небулайзеры) [12–14].
Принцип работы струйного небулайзера основан на законе Бернулли 1 [15]. Воздух проходит в камеру небулайзера через узкое отверстие. На выходе из этого отверстия давление падает (эффект Вентури 2), скорость воздуха значительно возрастает, что приводит к засасыванию в эту область пониженного давления жидкости через узкие каналы из резервуара камеры небулайзера [16]. При встрече жидкости с воздушным потоком под действием газовой струи она разбивается на мелкие частицы, размеры которых варьируются от 15 до 500 мкм («первичный» аэрозоль). В дальнейшем эти частицы сталкиваются с «заслонкой», в результате чего образуется аэрозоль, содержащий мелкие частицы размером от 0,5 до 10,0 мкм, который далее ингалируется больным. Нереспирабельная доля частиц «первичного» аэрозоля (около 99,5 %) осаждается на внутренних стенках камеры небулайзера и вновь вовлекается в процесс образования аэрозоля.
Основные требования к струйным небулайзерам:
- 50 % и более генерируемых частиц аэрозоля должны иметь размер менее 5 мкм («респирабельная фракция»);
- остаточный объем лекарственного вещества после ингаляции ≤ 1,0 мл;
- время ингаляции ≤ 15 минут при объеме раствора 5,0 мл;
- рекомендуемый поток газа ≤ 10 л/мин, давление – 2–7 бар;
- производительность ≥ 0,2 мл/мин.
Кроме того, выделяют три принципиальные конструкции струйных небулайзеров [7]: конвекционные, небулайзеры, активируемые вдохом (небулайзеры Вентури), и синхронизированные с дыханием.
Конвекционные небулайзеры продуцируют аэрозоль с постоянной скоростью. Поэтому лекарственное вещество попадает в дыхательные пути только во время вдоха, а во время выдоха поступает в окружающую среду. Соответственно, при применении этого типа небулайзеров отмечаются существенные потери препарата (более 50 %), требуется довольно длительное время ингаляции, они достаточно шумные за счет работы компрессора. Кроме того, стоит помнить об экспозиции ЛС у окружающих, медицинского персонала, что требует проведения ингаляции в отдельном помещении [12]. Однако конвекционные небулайзеры благодаря своей надежности, простоте в обслуживании и невысокой стоимости завоевали заслуженную популярность. Они широко используются как в лечебных учреждениях, так и в амбулаторной практике. Примером надежного, простого в обращении компрессорного небулайзера может служить AND CN-231. Кроме того, эти небулайзеры могут применяться в лечении больных, находящихся на искусственной вентиляции легких, т.к. легко подсоединяются к дыхательному контуру.
С целью повышения эффективности струйных небулайзеров разрабатывались системы, усиливающие поток газа на вдохе – активируемые вдохом небулайзеры. В данном типе компрессорных приборов также постоянно продуцируется аэрозоль, однако его высвобождение усиливается во время вдоха и ослабляется во время выдоха. Этот эффект становится возможным благодаря наличию дополнительного специального клапана в области образования аэрозоля. При вдохе общий поток увеличивается до 30–100 л/мин, что ведет к увеличению доли частиц с аэродинамическим размером менее 5 мкм, на выдохе клапан закрывается, и производство аэрозоля уменьшается, что позволяет уменьшать потери препарата до 30 % [15]. Данный тип небулайзеров наиболее востребован в случае длительного лечения с использованием дорогостоящих препаратов (например, в терапии больных муковисцидозом). В этом контексте важны данные исследования, показавшего значительно более высокую депозицию ЛС у больных муковисцидозом, использовавших небулайзеры Вентури [17]. К недостаткам данного типа небулайзеров можно отнести зависимость от инспираторного потока пациента, медленную скорость продукции аэрозоля при использовании вязких растворов и относительно более высокую стоимость по сравнению с конвекционными устройствами [18]. Синхронизированные с дыханием небулайзеры (дозиметрические небулайзеры) производят аэрозоль только во время вдоха. Это достигается путем введения в прибор специальных датчиков (давления или потока), что приводит к снижению потери препарата во время выдоха. Считается, что при использовании дозиметрических небулайзеров 100 % лекарственного вещества попадает в дыхательные пути, однако на практике какая-то часть препарата все же теряется, т.к. не весь препарат депонируется в легких во время вдоха. Данные небулайзеры наиболее подходят для ингаляции дорогостоящих препаратов, например сурфактанта. Объективным недостатком данного типа небулайзеров является их высокая стоимость [18–19].
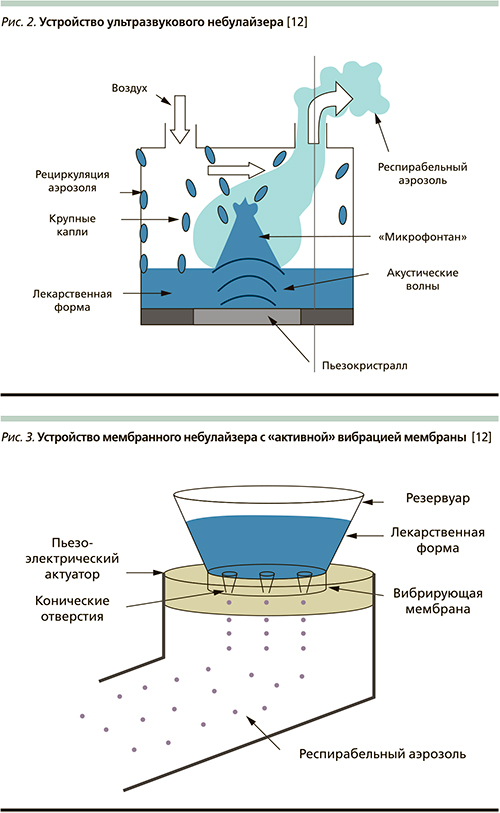
В ультразвуковых небулайзерах продукция аэрозоля происходит за счет высокочастотного колебания пьезоэлектрического кристалла. Сигнал высокой частоты деформирует кристалл, и вибрация от него передается жидкости, на поверхности которой формируются микрогейзеры и происходит высвобождение аэрозоля [20]. Как и в струйном небулайзере, частицы аэрозоля сталкиваются с заслонкой, более крупные оседают на перегородке и возвращаются обратно в раствор, а более мелкие – ингалируются (рис. 2). В числе преимуществ ультразвуковых небулайзеров практически бесшумная работа, быстрая продукция аэрозоля и меньшее время ингаляции по сравнению с компрессорными приборами, небольшие размеры и вес, возможность работы от батарей. Однако одним из наиболее важных недостатков ульразвуковых небулайзеров считается ограниченный спектр используемых для ингаляции препаратов, что существенно ограничивает их применение в пульмонологической практике. В частности, они не подходят для ингаляции суспензий (глюкокортикостероиды – ГКС) из-за невозможности гомогенного распыления, кроме того, часть молекул ГКС разрушается под действием ультразвука [21–22]. Нагревание пьезокристалла сопровождается нагревом раствора и может вести к разрушению антибактериальных и пептидных препаратов. К другим недостаткам ультразвуковых небулайзеров относят больший остаточный объем препарата 3.
В настоящее время ряд недостатков ультразвуковых небулайзеров решен за счет использования т.н. МЕШ-технологии (Vibrating Mesh Technology) и создания мембранных (электронно-сетчатых) небулайзеров. Мембранные небулайзеры являются относительно новым устройством. Для генерации аэрозоля в них используется вибрирующая мембрана или пластинка с множественными микроскопическими отверстиями (сито), через которую пропускается раствор лекарственного препарата (рис. 3) [23]. В данном случае не требуется заслонки, создающей «респирабельный» аэрозоль, и частицы газа проходя через мембрану-сито, не подвергаются обратной рециркуляции и направляются в дыхательные пути. В различных мембранных небулайзерах реализовано два пути генерации аэрозоля – «активная» и «пассивная» вибрации мембраны [12, 23–24]. В первом случае происходит непосредственная вибрация мембраны от пьезоэлектрического кристалла с засасыванием и прохождением раствора через микроотверстия, а также образованием аэрозольного облака.
В приборах, использующих «пассивную» мембрану, колебания от пьезоэлектрического кристалла передаются при помощи «рожка», в результате раствор проталкивается через «сито» и формируется респирабельный аэрозоль – (рис. 4) [18, 24].
Мембранные небулайзеры обладают рядом преимуществ по сравнению с компрессорными и ультразвуковыми устройствами. Среди них: малый остаточный объем (до 0,3 мл), бесшумная работа, высокая «мобильность» вследствие небольшого размера, веса и возможности работы от батареек. За счет того, что энергия колебаний пьезокристалла направлена не на раствор, а на вибрирующий элемент, не происходит согревания и разрушения структуры ЛС, т.е. в отличие от ультразвуковых небулайзеров они подходят для небулизации суспензий (будесонид) и растворов антибиотиков, пептидов (дорназа альфа) [23, 26].
В числе возможных недостатков данных приборов можно отметить необходимость правильной обработки после ингаляции, т.к. существует возможность засорения микроотверстий, особенно при использовании суспензий [12, 13].
Как уже указывалось, данные небулайзеры компактны, могут работать от батарей и вследствие этого имеют актуальные перспективы для расширения возможностей небулайзерной терапии в различных клинических ситуациях. В качестве примера стоит привести технические характеристики мембранного небулайзера AND UN-233. В их числе: вес 98 г, компактность (размеры 55,6 × 42 × 109,2 мм), портативность (работа от двух батареек), почти бесшумный.
К основным клиническим ситуациям, требующим привлечения небулайзерной терапии и сформулированным экспертами Европейского респираторного общества [6], относятся необходимость применения больших доз бронходилататоров; использование препаратов, которые могут быть доставлены в дыхательные пути только через небулайзер (антибиотики, дорназа альфа); неумение или невозможность пациента пользоваться другими ингаляционными устройствами, а также наличие острых ситуаций (тяжелое обострение БА, ХОБЛ), когда сложно добиться кооперации с пациентом.
Абсолютные показания к небулайзерной терапии: инспираторный поток больного менее 30 л/мин; снижение инспираторной жизненной емкости менее 10,5 мл/кг веса (например, < 730 мл для больного с массой тела 70 кг); неспособность задержки дыхания более 4 секунд, больные с двигательными расстройствами, нарушением уровня сознания, нуждающиеся в ингаляционной терапии [27].

В числе относительных показаний стоит отметить необходимость использования высоких доз ЛС (например, при бронхиальной обструкции тяжелой степени); предпочтения больного и необходимость повышения приверженности к врачебным рекомен-дациям.
Кроме того, использование небулайзера при лечении обострений ХОБЛ, БА более удобно с точки зрения врача. Так, эффективность терапии при использовании дозированного ингалятора со спейсером и небулайзера в целом сравнима, однако, используя последний, врач уверен в технике ингаляции, в дозах ЛС, получаемого пациентом, что при амбулаторном ведении больного наиболее важно.
Для небулайзерной терапии используются следующие ЛС:
- бронходилататоры – β2-агонисты (сальбутамол, фенотерол), антихолинергические средства (ипратропия бромид) и комбинированные препараты (ипратропия бромид + фенотерол и ипратропия бромид + сальбутамол);
- глюкокортикостероиды – будесонид и беклометазон;
- кромоны – кромоглициевая кис-лота;
- мукоактивные препараты – N-ацетилцистеин, амброксол, дорназа альфа, химотрипсин;
- антимикробные препараты – колистиметат натрия, тобрамицин, изониазид;
- противогрибковые средства – амфотеризин В.
Основные правила использования небулайзеров [18]: 1) во время ингаляции больной должен находиться в положении сидя, не разговаривать и держать небулайзер вертикально; 2) использовать в качестве растворителя только стерильный физиологический раствор, для заправки ингаляционного раствора – стерильные иглы и шприцы; 3) рекомендуется использовать объем наполнения небулайзера 2–4 мл; поток «рабочего» газа – 6–8 л/мин (при использовании компрессоров данный параметр уже задан); 4) во время ингаляции стараться дышать глубоко, медленно, через рот (особенно важно при использовании маски), стараться задерживать дыхание на 1–2 секунды перед каждым выдохом (это часто неосуществимо для тяжелых больных, им рекомендуют дышать спокойно); 5) продолжать ингаляцию, пока в камере небулайзера остается жидкость (обычно около 5–10 минут), в конце ингаляции слегка поколачивать небулайзер для более полного использования лекарственного препарата; 6) после ингаляции стероидных препаратов и антибиотиков необходимо тщательно полоскать рот; 7) после ингаляции промывать небулайзер чистой водой, высушивать, используя салфетки и фен.


