Лечение заболеваний слизистой оболочки рта, красной каймы губ и краевого пародонта является одной из актуальных проблем современной стоматологии. Высокая степень рецидивов заболеваний красной каймы губ и слизистой оболочки рта после проведенного лечения демонстрирует необходимость поиска комплексного лечения с использованием высокоэффективных лекарственных форм [1]. Результаты клинических исследований показали, что слизистая оболочка рта и красная кайма губ, находящиеся под постоянным воздействием внешних и внутренних факторов, часто являются местом проявлений не только местных и общесоматических, но и инфекционных и аллергических заболеваний [7]. Изменения слизистой оболочки рта часто являются первыми симптомами системных заболеваний, например желудочно-кишечного тракта, системы крови, почек, эндокринных органов и др. Состояние краевого пародонта также тесно взаимосвязано с общесоматическим состоянием пациента [8]. Например, в период беременности при изменении гормонального фона возможно развитие «гингивита беременных» под влиянием гиперпродукции соматомаммотропина, прогестерона, гонадотропина [14]. У пациентов, страдающих сахарным диабетом, клинические изменения краевого пародонта могут быть первичными признаками проявления заболевания [5, 6].
Большое значение придают иммунному статусу пациента и неврогенному фактору. С учетом того, что стрессовые атаки, депрессивные и тревожно-фобические расстройства часто встречаются в современных условиях (особенно в мегаполисах), заболевания полости рта, в частности красной каймы губ, прогрессируют [12].

На сегодняшний день принят комплексный подход к лечению заболеваний полости рта. При составлении схемы лечения важнее всего выявлять этиологию заболевания. Обязательно определение общесоматического состояния пациента, что в дальнейшем позволит с большей точностью назначать препараты общей терапии. Одним из важнейших этапов местного лечения остается антисептическая обработка патологического очага. При проведении этого этапа обязательно учитывается длительность применения антисептика с целью исключения возможного развития дисбиоза полости рта [2, 15]. При лечении заболеваний краевого пародонта у беременных также важно, чтобы препарат был разрешен к применению этой категорией пациентов [15].
Фундаментальные исследования, способствующие углублению знаний об этиологии и патогенезе заболеваний челюстно-лицевой области, продемонстрировали их взаимосвязь с соматическим состоянием пациента. Выбор местной индивидуальной фармакотерапии с учетом имеющейся патологии, тяжести и особенностей ее клинического течения, а также наличия у пациента сопутствующих заболеваний позволил добиться определенных успехов в лечении большинства заболеваний челюстно-лицевой области.
На сегодняшний день предложено достаточно антисептических средств лечения заболеваний полости рта. Увеличение количества хронических заболеваний и рост осложнений от лекарственной терапии заставляют уделять больше внимания не только эффективности, но и безопасности применяемой терапии.
Разработка препарата Мирамистин была начата еще в конце прошлого века, в рамках программ по «космической биотехнологии». Задачей ученых был поиск универсального антимикробного препарата, который мог бы работать в условиях орбитальных станций. В обитаемых космических аппаратах замкнутое пространство, постоянная температура и влажность создают идеальные условия для размножения микроорганизмов и грибков. Известные средства оказались малоэффективными: ведь все они действовали только на отдельные виды микроорганизмов. В результате длительной экспериментальной работы разработан препарат, который позже получил название Мирамистин®.
Согласно данным исследований, наиболее применяемыми антисептическими препаратами для лечения заболеваний полости рта являются хлоргексидина биглюконат (0,05 %) и Мирамистин (0,01 %).
Несмотря на принадлежность к общей большой группе антисептических средств, между хлоргексидином и Мирамистином существует ряд существенных отличий. Данные препараты различаются по своему химическому составу и относятся к разным химическим группам: хлоргексидин представляет собой 1,6-Ди-(пара-хлорфенилгуанидо)-гексан и применяется в виде биглюконата (соль глюконовой кислоты); Мирамистин – бензилдиметил[3-(миристоиламино)пропил]аммоний хлорид моногидрат – относится к группе катионных поверхностно активных веществ, а именно к четвертичным аммониевым соединениям. Хлоргексидин активен в отношении грамположительных и грамотрицательных бактерий и только отдельных видов вирусов и дрожжей. В отношении Мирамистина подтверждена высокая активность в отношении бактерий, грибов, вирусов, хламидий и простейших, включая госпитальные полирезистентные штаммы и микробные ассоциации. Также доказана способность Мирамистина повышать местный иммунитет, усиливать процессы регенерации. Препарат оказывает бактерицидное действие в отношении грамположительных и грамотрицательных бактерий, противогрибковое действие на аскомицеты рода Aspergillus и рода Penicillium, дрожжевые грибы (Rhodotorula rubra, Torulopsis gabrata и т. д.) и дрожжеподобные (Candida albicans, Candida tropicalis, Candida krusei и т. д.), дерматофиты, а также на др. патогенные грибы, например Pityrosporum orbiculare (Malassezia furfur), включая грибковую микрофлору с резистентностью к химиотерапевтическим препаратам. Обладает противовирусным действием, особенно активен в отношении сложноустроенных вирусов (вирусы гриппа, герпеса, вирусы кори, паротита, аденовирусы и др.) Также обладает действием против хламидий и простейших. Необходимо отметить, что Мирамистин повышает чувствительность бактерий, грибов и простейших к действию антибиотиков. Синергизм действия позволяет сократить длительность лечения и значительно повышать эффективность терапии. Таким образом, Мирамистин обладает более широким спектром действия в сравнении с хлоргексидином. Поскольку хлоргексидин накапливается в организме, он с осторожностью применяется детьми и женщинами в период беременности и лактации. Мирамистин не проникает через кожу и слизистые оболочки и поэтому таких противопоказаний не имеет. Кроме того, хлоргексидин чаще вызывает аллергические реакции. Интеграции Мирамистина в медицинскую практику способствует широкое применение этого препарата различными группами пациентов.
Материал и методы
Было проведено обследование и лечение 200 человек (80 мужчин и 120 женщин) в возрасте от 20 до 40 лет. Клиническое обследование проведено по общепринятой методике (опрос и осмотр пациентов), собран анамнез жизни и заболевания. Выявлено наличие перенесенных и сопутствующих заболеваний, пагубных привычек, профессиональных вредностей. При наличии сопутствующих общесоматических заболеваний собран их анамнез, уточнены характер и тактика ранее проведенного лечения. При наличии у пациента аллергии неясной этиологии проведено дополнительное обследование в специализированном учреждении под контролем врача-аллерголога, которое включило постановку кожных тестов и определение специфического иммуноглобулина Е в сыворотке крови. В обследование челюстно-лицевой области вошел внешний осмотр, осмотр полости рта. Осмотр слизистой оболочки рта начинался с осмотра красной каймы губ и углов рта.
 Со стороны полости рта оценены гигиеническое состояние, наличие патологии пародонта, цвет и увлажненность слизистой оболочки рта. Определен вид прикуса, выявлены травматические факторы. При определении гигиенического состояния использованы основные индексы гигиены (Федорова–Володкиной, Грин–Вермиллиона, проба Шиллера–Писарева). Патология пародонта определялась довольно часто как сопутствующее заболевание полости рта. При фиксировании пародонтологического статуса установлены наличие пародонтальных карманов, их глубина, выраженность воспалительной реакции. При наличии заболеваний пародонта проведена дополнительная рентген-диагностика (ортопантомограмма) с последующим ее анализом.
Со стороны полости рта оценены гигиеническое состояние, наличие патологии пародонта, цвет и увлажненность слизистой оболочки рта. Определен вид прикуса, выявлены травматические факторы. При определении гигиенического состояния использованы основные индексы гигиены (Федорова–Володкиной, Грин–Вермиллиона, проба Шиллера–Писарева). Патология пародонта определялась довольно часто как сопутствующее заболевание полости рта. При фиксировании пародонтологического статуса установлены наличие пародонтальных карманов, их глубина, выраженность воспалительной реакции. При наличии заболеваний пародонта проведена дополнительная рентген-диагностика (ортопантомограмма) с последующим ее анализом.
На основании опроса, характеристики клинической картины и выявления жалоб пациентов были выделены следующие группы:
- пациенты с отягощенной и неотягощенной общей соматикой с нарушением целостности слизистой оболочки рта в результате острой либо хронической травмы (прикусывание, травма во время стоматологического вмешательства, травма во время приема пищи и т. д.) – 100;
- пациентки, страдавшие заболеванием краевого пародонта на фоне беременности, – 40;
- пациенты с нарушениями слизистой оболочки рта и красной каймы губ на фоне дебюта или рецидива Herpes simplex (HSV-1 – Herpes simplex virus 1) – 60.
При осмотре пациентов с хронической травмой чаще всего выявляли язву либо эрозию слизистой оболочки рта. В нашем исследовании были выявлены 70 пациентов с хронической травмой. Наиболее частая локализация была отмечена на боковой поверхности языка, щек, реже – на красной кайме губы. Клиническая картина была вариабельной и зависела от особенностей травмирующего фактора. Язва имела овальную форму и слегка вдавленную поверхность, по периферии окружена пояском гиперемии, который в некоторых случаях был с выраженной кератинизацией. Центральная часть язвы во всех случаях имела желтовато-серый цвет.
В случае обнаружения эрозии на месте хронической травмы отмечены нарушение целостности слизистой оболочки, гиперемия и размытая граница по периферии. У 40 пациентов дефект слизистой оболочки образовался из-за постоянного травмирования острыми краями сколотых твердых тканей зубов и пломб.
У 30 пациентов – из-за вредной привычки прикусывания слизистой оболочки, чему способствовали:
- анатомические особенности пациента (увеличенный объем щеки, вследствие чего пациенты постоянно прикусывают слизистую оболочку; у них присутствует также бруксизм;
- постоянное прикусывание слизистой оболочки и красной каймы как проявление нестабильности психо-эмоциональной сферы.
Пациентам с хронической травмой обязательно проводили тщательную бимануальную пальпацию для исключения подозрения на малигнизацию. Собирали анамнез по времени возникновения язвы, ранее предпринятым методам лечения. У всех пациентов была сохранена болезненность при пальпации, регионарные лимфатические узлы были без изменений.
Среди пациентов с острой травмой наблюдалась несколько иная клиническая картина. Были выявлены 30 пациентов с острой травмой. Два пациента получили острую травму слизистой оболочки рта вследствие стоматологического вмешательства: травмирование слизистой оболочки щеки бором в процессе лечения; прикусывание пациентом слизистой оболочки щеки и красной каймы губы после лечения в результате действия анестезии (рис. 1).
У одного пациента острая травма слизистой оболочки неба возникла в результате ожога чрезмерно горячей пищей. Ожог проявлялся эрозией с явлениями катарального воспаления на слизистой оболочке твердого неба.
Клиническая картина острой травмы во всех случаях была представлена эрозией с влажной поверхностью ниже уровня окружающей слизистой оболочки. Сохранялись гиперемия и размытая граница с окружающей слизистой оболочкой. При пальпации сохранялась выраженная болезненность. Распределение пациентов с травматическим поражением слизистой оболочки рта представлено в табл. 1.

При осмотре пациенток с заболеванием краевого пародонта на фоне беременности наблюдали отек и гиперемию десневого края, потерю зернистости рельефа десны и луковицеобразную форму межзубных сосочков (рис. 2). Все пациентки были соматически здоровыми. При осмотре выявлены кровоточивость (папиллярно-маргинально-альвеолярный индекс = 2), обильные твердые и мягкие зубные отложения. При зондировании нарушения зубодесневой связки не выявлено. Две пациентки находились в
I триместре беременности, 2 – во II. Со слов пациенток, кровоточивость при чистке появилась после второго месяца беременности и сохранялась до момента обращения. При осмотре выявлена плохая гигиена, т. к. все пациентки боялись усугубить кровоточивость чрезмерной чисткой зубов.
При осмотре пациентов с поражениями слизистой оболочки и красной каймы губ на фоне дебюта или рецидива HSV-1 выявлено:
- у 50 пациентов заболевание проявлялось появлением везикул на красной кайме губ. Для всех пациентов это был рецидив заболевания;
- у 40 пациентов заболевание рецидивировало в легкой форме (не более 1–2 обострений в год), высыпания слегка выходили за границу красной каймы губы;
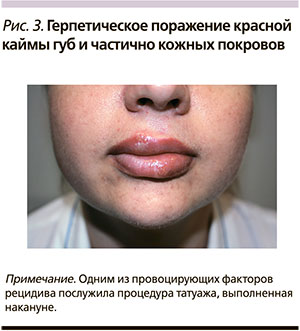
- у одной пациентки значимым провоцирующим фактором возникновения рецидива явилась процедура татуажа губ, выполненная накануне (рис. 3);
- у одной пациента диагностирована тяжелая форма заболевания (со слов пациента, 5–6 рецидивов в год).
В этом случае высыпания локализовались также на кожных покровах и слизистой оболочке носа. Везикулы представляли собой округлое возвышение эпидермиса в виде пузырька с опалесцирующим содержимым и очень тонкой эпителиальной покрышкой.
Клиническое обследование и лечение проведены в разные периоды рецидива заболевания, поэтому мы наблюдали и еще невскрывшиеся везикулы, и эрозии, образовавшиеся после вскрытия, а в некоторых случаях и корочки в стадии заживления.
У 10 пациентов был выявлен герпетический гингивостоматит в легкой форме. Наблюдались гиперемия и отек десневого края, которые носили очаговый характер; по всей десне распространялись мелкие группирующиеся везикулы, которые почти сразу вскрывались с образованием язв. Слияния язв не наблюдалось. Все пациенты отмечали ярко выраженный продромальный период с лихорадкой, общее недомогание, резкую смену настроения (раздражительность). Проведено как местное, так и общее лечение. Только местная терапия проведена пациентам с острой травмой и пациенткам с поражением краевого пародонта на фоне беременности. Для пациентов с хронической травмой и герпетическим поражением лечение было комплексным. Местное лечение включало следующие процедуры: обработку раневой поверхности препаратом Мирамистин (обильное орошение из распылителя или аппликации марлевых турунд, смоченных Мирамистином на 15 минут) 4 раза в сутки, 5 дней; аппликацию кератопластических препаратов, время экспозиции – 20 минут на амбулаторном приеме 1 раз в день, 3 раза в день в домашних условиях (экспозиция – 10 минут). В качестве кератопластика использована мазь Траумель С, если поражение локализовалось на красной кайме, кожных покровах (у пациентов с герпетическими высыпаниями на этапе заживления). На стадии везикул использована мазь Зовиракс, мазь Солкосерил, дентальная адгезивная паста Асепта, если поражение локализовалось на слизистой оболочке рта; беременным пациенткам в первое посещение проведена профессиональная гигиена полости рта, объяснили необходимость тщательной чистки, несмотря на возможную кровоточивость. Пациентам с герпетическим поражением и хронической травмой дополнительно назначали общее лечение. Пациенты с хронической травмой получали витаминотерапию в течение 4–5 недель: основу составили витамины группы А, Е, С в виде таблетированных форм Аевит и Аскорутин по 1 таблетке 3 раза в день.
Пациенты с хронической рецидивирующей герпетической инфекцией получали общее лечение по схеме:
- Валтрекс по 1 таблетке 2 раза в сутки в течение первых 5 дней заболевания, далее курсом по 1 таблетке (500 мг) в течение 90 дней;
- Циклоферон по 1 ампуле внутримышечно через день, всего 10 инъекций [3, 4];
- Ингарон 100 000 ЕД первые 5 дней через день с циклофероном внутримышечно [9];
- Витамины Берокка по 1 шипучей таблетке в сутки курсом 6 недель.
Результаты исследования
Хорошая переносимость препаратов отмечена всеми 200 (100 %) больными, никаких побочных эффектов замечено не было. Клиническое улучшение наступало в среднем после 2–3 дней от начала лечения, окончательное заживление происходило в среднем через 7–9 дней в зависимости от вида поражения. Скорость наступления клинического улучшения у пациентов в зависимости от вида поражения приведена в табл. 2. Отдельно стоит отметить различие сроков заживления в зависимости от вида и локализации поражения.
У пациентов с острой травмой без наличия общесоматической патологии эпителизация проходила за самый короткий срок. У пациентов с хронической травмой после устранения травмирующего фактора эпителизация была более замедленной, поскольку поражение локализовалось в более глубоких слоях слизистой оболочки. У пациенток с поражением краевого пародонта на фоне беременности восстановление десневого края проходило в более длительные сроки. В период беременности при сильном токсикозе, частой тошноте и рвоте клиническое состояние при наличии воспаления краевого пародонта усугубляется, что существенно замедляет сроки восстановления. У пациентов с герпетическим поражением различной локализации эпителизация очагов проходила наиболее медленно, поскольку иммунный статус таких пациентов, как правило, нестабилен [10, 11]; требуется более длительная общая терапия. Часто у таких пациентов имеются сопутствующие общесоматические заболевания. Все эти факторы способствуют тому, что заживление идет медленными темпами.
Заключение
На основании проведенного клинического исследования сделан следующий вывод: применение препарата Мирамистин в составе комбинированного лечения при различной патологии слизистой оболочки рта и красной каймы губ эффективно и позволяет улучшить результаты лечения. Мирамистин может быть рекомендован к более широкому применению в стоматологической практике как эффективное средство в комплексном лечении заболеваний полости рта и красной каймы губ.



