Аллергическая патология относится к наиболее распространенным заболеваниям населения. Необычная форма реагирования, основу которого составляют естественые физиологические механизмы, получила название аллергии (от греческого allos – иной и ergos – действие). Впервые понятие “аллергия” было введено в практику французским педиатром К. Пирке (1906).
Извращенные реакции на пищу изучаются давно. Первые клинические наблюдения патогенной роли пищи были проведены еще Гиппократом в V в. до н. э. Гиппократом был предложен принцип индивидуализации пищевого рациона для пациентов с пищевой непереносимостью в зависимости от их реакции на потребление тех или иных пищевых продуктов.
Исследования показали, что за последние 50 лет распространенность аллергии увеличилась в 10 раз и в настоящее время она рассматривается как серьезная медико-социальная проблема.
Аллергия формируется у детей первых лет жизни, с ней связано большинство отмечаемых у них кожных, желудочно-кишечных, респираторных и иных симптомов [16].
В экономически развитых странах наблюдается очевидная тенденция к повышению частоты аллергических заболеваний атопического генеза. По мнению специалистов Всемирной организации здравоохранения, уже в ближайшее время аллергические заболевания могут стать самыми распространенными в мире.
Пищевая аллергия – реакция гиперчувствительности на пищевые продукты, в основе которой лежат иммунные механизмы. К аллергенам, которые наиболее часто вызывают у детей аллергические реакции, относятся коровье молоко, куриное яйцо, рыба, пшеница, соя, арахис.
В зависимости от “шокового” органа пищевая аллергия может манифестировать различными заболеваниями. Кожные проявления пищевой аллергии наиболее часто представлены атопическим дерматитом (АД) [12, 14]. В 1980 г. J.M. Hanifin и G. Rajka [13] предложили большие и малые диагностические критерии АД. В качестве одного из таких критериев был предложен хейлит – воспаление кожи губ или их красной каймы (ККГ). Т.Н. Стати (1990) считает, что развитие атопического хейлита (АХ) происходит при любой форме АД в случае плохой гигиены полости рта, отмечаемой у 35–87 % детей [9].
Клиническая картина АХ характеризуется вовлечением в патологический процесс красной каймы губ и непременным поражением кожи периоральной части губ, наиболее интенсивным в области углов рта, что проявляется в виде ее инфильтрации и лихенификации [6, 29]. Нередко в патологический процесс вовлекается и слизистая оболочка губ, что характеризуется ее гиперемией и отечностью. Жалобы детей, страдающих АХ, типичны: постоянный периоральный зуд различной интенсивности,
гиперемия, сухость и стянутость тканей губ, шелушение, трещины, боль при еде или разговоре. Широкое раскрытие рта приводит к разрыву трещин, их кровоточивости [5].
По мере стихания острых явлений воспаления на коже и слизистой оболочке губ остаются лихенизация и шелушение. Инфильтрация и сухость в углах рта приводят к образованию трещин. Также трещины (глубокие или микротрещины) возникают в области наружной части ККГ и в зоне Клейна. Регенерируют они медленно [28].
Течение АХ часто осложняется стрептодермией, кандидозом [5], герпетической инфекцией или развитием аллергического дерматита.
При лечении АХ важное место отводится проведению десенсибилизирующей терапии. При длительном упорном течении заболевания внутрь назначают глюкокортикостероидные препараты сроком на 2–3 недели. Хорошие результаты получены при применении гистаглобулина, который назначают курсами
по 6–8 инъекций. Кроме того, внутрь назначают витамины группы В. Местно применяют глюкокортикостероидные мази, физиотерапевтическое лечение:УВЧ-терапия, фонофорез, ультрафиолетовое облучение, ультразвуковая терапия и т. д. Некоторые исследователи [7, 10, 11] предлагают использовать в лечении АХ топические иммуномодуляторы, содержащие смесь лизатов ряда бактерий.
Терапия хейлита не всегда дает хорошие результаты. Следовательно, очень важно установить истинную природу этого заболевания и в случае наличия сопутствующего АД доказать взаимосвязь развития хейлита с аллергическим процессом.
Материал и методы
Были обследованы 100 детей в возрасте от 3 до 15 лет (54 девочки и 46 мальчиков), страдающих пищевой непереносимостью белков коровьего молока, и 30 детей группы сравнения, не страдающих аллергическими заболеваниями. Большинство детей основной группы (80 человек) находились на стационарном лечении в аллергологическом отделении ФГУ МНИИ педиатрии и детской хирургии Росмедтехнологий. Остальные 20 детей лечились в клинике кафедры детской терапевтической
стоматологии Центра стоматологии и челюстно-лицевой хирургии МГМСУ. Диагноз основного заболевания у детей, находившихся на стационарном лечении, устанавливал врач-аллерголог на основании углубленного клинико-лабораторного обследования.
Поражение кожи является самым ранним визуальным симптомом аллергических (в т. ч. атопических) реакций у детей. В первые 3–5 месяцев жизни признаки поражения кожи были отмечены у 56 детей. К году у 44 детей кожные проявления расценивались как острый процесс. При этом у 39 детей
патологический процесс на коже характеризовался гиперемией и мокнутием.
У основной части (75 человек) обследованных нами детей первые симптомы поражения кожи появились при переводе ребенка на искусственное или смешанное питание (докорм молочными
смесями или цельным коровьим молоком). Еще одной причиной появления воспалительных реакций на коже у некоторых детей (n = 20) стало потребление матерями высокоаллергенных продуктов (шоколад, цитрусовые, кофе, какао).
Ранний перевод детей на искусственное вскармливание и потребление матерями облигатных аллергенов способствовали формированию как основного заболевания, так и кишечных дисфункций, следовательно, усилению антигенной нагрузки на организм и его сенсибилизации.
По данным анамнеза, у 20 пациентов после острого кожного процесса в раннем детском возрасте и последовавшей за этим длительной ремиссии атопический процесс принял хроническое течение, локализуясь в периоральной области, что не сопровождалось поражением кожи локтевых и подколенных сгибов, голеностопных и лучезапястных суставов. Сформировался т. н. изолированный АХ. У остальных 80 детей основной группы АХ развивался на фоне основного заболевания – до, после или одновременно с поражением кожи суставных сгибов.
Таким образом, детальный анализ данных анамнеза позволил установить, что АХ может формироваться на фоне типичных клинических проявлений дерматоза или как изолированное хроническое поражение периоральной области после острой фазы АД.
Жалобы детей с изолированным АХ и АХ на фоне АД были аналогичными. Однако при изолированном варианте АХ жалобы на периоральный зуд предъявлялись несколько реже, что, по нашему мнению, объясняется меньшим поражением периоральной кожи этой категории пациентов.
Мелкопластинчатое шелушение с белесоватыми чешуйками кожи углов рта имело место при обеих формах АХ и наблюдалось значительно чаще, чем шелушение с крупными чешуйками. При изолированном АХ в области наружной части ККГ преобладало мелкопластинчатое шелушение, тогда как при хейлите на фоне АД в этой части губ одинаково часто встречалось шелушение мелкими и крупными чешуйками.
Отсутствие четкой границы кожи с ККГ на всем ее протяжении было в меньшей степени характерно для изолированного АХ, что указывает на большую вовлеченность в патологический процесс кожной части губ при хейлите
на фоне АД.
Трещины в углах рта и в области наружной части ККГ несколько чаще наблюдались у детей с АХ на фоне АД. В углах рта, в области наружной части ККГ и в зоне Клейна встречались как глубокие единичные трещины, так и множественные микротрещины. Таким образом, при изолированном АХ несколько чаще наблюдаются мелкопластинчатое шелушение на периоральной коже и эксфолиативные чешуйки в зоне смыкания губ, а при хейлите на фоне АД обнаруживается более выраженное шелушение губ, отечность ККГ и слизистой оболочки в отсутствие четкой границы между ККГ и кожей.
Схема лечения АХ у детей, страдающих аллергией на белки коровьего молока
На основании проведенных научных исследований по изучению основных аспектов патогенеза АХ были разработаны и в течение многих лет используются алгоритмы его лечения. Неотъемлемой частью комплексного лечения АХ у наблюдавшихся нами детей была наружная терапия. Использованные при этом лекарственные формы (пасты, кремы, мази) оказывали не только местное, но и общее воздействие на организм через нервно-рецепторный аппарат в результате кожного всасывания. Исчезновение или уменьшение кожных высыпаний или таких субъективных ощущений, как зуд, боль, жжение, благоприятно сказывалось на общем и психоэмоциональном состоянии детей.
Наружно на губы детям, страдающим АХ, назначались мази: 0,05 %-ный алклометазон и 0,1 %-ный
метилпреднизолона ацепонат; при сухой коже лица применялся 1 %-ный крем пимекролимуса. Препараты наносились тонким слоем на пораженную поверхность 2 раза в сутки и осторожно втирались до полного впитывания.
Мази применялись до полного исчезновения симптомов. Детям, страдавшим АХ, осложненным присоединением стрептостафилококковой инфекции, корочки, чешуйки и сухую ККГ размягчали с помощью протеолитических ферментов. Для этого марлевую салфетку, смоченную 0,1 %-ным раствором трипсина или химотрипсина, накладывали на ККГ и кожу периоральной области. Экспозиция
ферментов составляла 10–15 минут. Назначались мази: 0,05 %-ный алклометазон и 2 %-ная фузидовая кислота в равных частях. Препараты наносились на пораженные участки кожи 3 раза в сутки в течение 10 дней.
Результаты лечения
Под действием проводившейся терапии удалось добиться регресса симптомов АХ большинству пациентов, улучшив при этом трофику кожи. Используемые топические глюкокортикостероидные средства быстро купировали обострение АХ.
Дети находились под наблюдением весь период лечения. Результат терапии оценивали как хороший при исчезновении всех симптомов АХ или их значительном ослаблении; как удовлетворительный – при незначительном улучшении; как отрицательный – в отсутствие эффекта от лечения. Хороший эффект от лечения средствами наружной терапии был достигнут со стороны 62 (62 %) пациентов, удовлетворительный – 31 (31 %), отсутствие эффекта наблюдалось у 7 (7 %) детей.
Таким образом, при лечении представленными выше средствами наружной терапии большинству детей с АХ удалось уменьшить гиперемию, шелушение ККГ и кожи периоральной области, а также обеспечить уменьшение лихенификации кожи и заживление трещин.
Клиническое улучшение атопического процесса на губах на фоне лечения наружными средствами происходило на 2–3-й день лечения. Динамика клинических проявлений АХ на фоне терапии
представлена на рисунке.
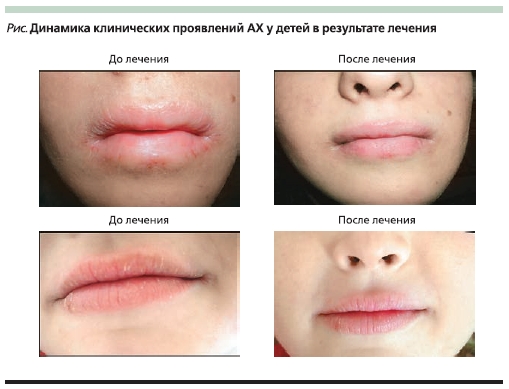
Длительность ремиссии изолированной формы АХ составила в среднем 4–6 месяцев, а ремиссии АХ на фоне АД – 2–3 месяца.
Врач-стоматолог должен рассматривать симптомы АХ, периорального дерматита, трещины комиссур рта у детей как возможные проявления аллергического процесса. Необходимо рекомендовать родителям обратиться для обследования ребенка к педиатру и аллергологу.


