Введение
Гранулематозный хейлит Мишера (ГХ) – редко встречающееся хроническое кожно-неврологическое заболевание, которое характеризуется периодически возникающим или стойким плотным отеком одной или обеих губ, гистологически представленным гранулематозным инфильтратом [1, 2].
Несмотря на то что ГХ чаще всего встречается именно в изолированной форме [3], его относят к триаде синдрома Мелькерссона–Розенталя (СМР): орофациальный отек, паралич лицевого нерва, складчатый язык [4–6].
СМР, по оценкам разных исследователей, встречается в общей популяции с частотой 0,08% [7]. Средний возрастной интервал заболеваемости находится в пределах 20–30 лет [8]. СМР, представленный полной триадой, наблюдается лишь в 8–25% случаев, из-за чего определение точного диагноза может представлять трудности [9, 10]. Интересно отметить, что по результатам крупного ретроспективного исследования установлено, что орофациальный отек наблюдался в 100% случаев СМР в виде изолированного поражения губ (как ГХ) в 74% случаев, и лишь у 13% пациентов наблюдалась полная триада симптомов [11].
Этиология СМР достоверно не установлена [12, 13]. Предполагается роль различных факторов, таких как генетическая предрасположенность, иммунологические и аллергические реакции, инфекционные агенты, повышенная чувствительность к ультрафиолетовому излучению.
В связи со сложностью определения конкретного этиологического фактора некоторые авторы предлагают классифицировать СМР как аутовоспалительное заболевание [14].
Обычно постановка диагноза СМР не требует проведения гистологического исследования и базируется на характерной клинике заболевания [15]. Однако в ряде случаев биопсия способна помочь в определении диагноза и исключения других нозологий, прежде всего болезни Крона и саркоидоза.
Гистологические особенности ГХ и СМР включают гранулематозный инфильтрат, состоящий из эпителиоидных и многоядерных гигантских клеток, периваскулярной мононуклеарной воспалительной инфильтрации и фиброза [16]. Подобные гистопатологические признаки обнаруживаются не всегда, в связи с чем их отсутствие не должно исключать диагноза ГХ [5].
Дифференциальная диагностика ГХ и СМР помимо болезни Крона и саркоидоза включает обширный перечень заболеваний, основные из которых – это приобретенный и наследственный ангионевротический отек, хейлит, пародонтальный абсцесс, контактный дерматит, травма, паралич Белла, туберкулез, лейшманиоз, проказа, гранулематоз Вегенера [5, 17–19].
В связи с такой стремительно развивающейся отраслью медицины, как косметология, также представляется актуальным проведение дифференциальной диагностики ГХ и СМР с отсроченной воспалительной реакцией после введения различных видов филлеров.
Клинический случай
В отделение косметологии и дерматологии АО «Институт пластической хирургии и косметологии» обратилась пациентка 50 лет, проживающая в другом регионе, с жалобой на постоянный отек верхней губы.
Анамнез: со слов пациентки около 2 лет назад она отметила возникновение безболезненного отека верхней губы, который сохраняется по настоящее время. Интенсивность отека периодически меняется. Пациентка и ее лечащий врач-косметолог связали данный отек с филлером на основе гиалуроновой кислоты, который вводился в область носогубных складок (неоднократно, последнее введение – 2 года назад) и губ (однократно, более 5 лет назад). Пациентке в течение 4 месяцев проводились многократные внутриочаговые введения гиалуронидазы без эффекта. Также назначалось лечение: антибиотикотерапия (курс цефтриаксона, затем курс амоксициллина), антигистаминные средства, нестероидные противовоспалительные средства (ибупрофен), микротоковая терапия – с минимальным эффектом (незначительное временное уменьшение выраженности отека). Обследована по месту жительства у врачей различных специальностей, включая аллерголога-иммунолога, стоматолога, терапевта. После консультации невролога с диагнозом «G51.9 Поражение лицевого нерва неуточненное» обратилась к нам в отделение для уточнения причины поражения, т.к. продолжала связывать отек с реакцией на введенный филлер.
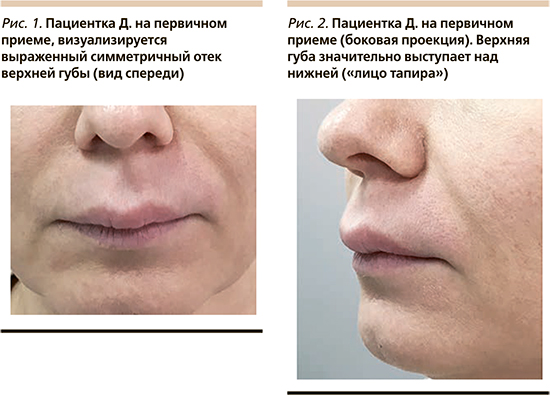
Объективно при осмотре отмечается равномерный отек верхней губы, включая кожную часть. Верхняя губа значительно выступает над нижней («лицо тапира») (рис. 1, 2). Активность мимических мышц (помимо круговой мышцы рта, где она снижена вследствие отечности) и лицевая симметрия не нарушены, язык не увеличен, гладкий, розовый, частично покрыт белым налетом.
Цвет кожных покровов в области носогубного треугольника в покое физиологичный, однако при мимических движениях отмечается временное изменение цвета в сторону побеления с цианотичным оттенком. Пальпаторно отек определяется как плотный, холодный, безболезненный и равномерный. Осмотр проведен совместно с неврологом, клинических признаков поражения лицевого нерва не наблюдается. Неврологический статус без особенностей.
Результаты ультразвукового исследования (УЗИ): в носогубных складках определяются фиброзные изменения с единичными мелкими включениями наполнителя (УЗ-признаки филлера на основе гиалуроновой кислоты), в области губ отмечаются признаки диффузного равномерного фиброза и отека.
Проведенные исследования: общий и биохимический анализ крови, С-реактивный белок, ANCA (антитела к цитоплазме нейтрофилов) и ANA (антинуклеарные антитела), С3- и С4-факторы комплемента, С1-ингибитор первого компонента комплемента, антитела к C1q-фактору комплемента, исследование активности АПФ (ангиотензинпревращающего фермента) сыворотки, компьютерная томография (КТ) легких, гастро- и колоноскопия не показали отклонений от нормы.
Пациентке было предложено проведение диагностической биопсии, от которой она категорически отказалась.
На основании анамнеза, данных осмотра и проведенных исследований выставлен диагноз «G51.2 Синдром Россолимо–Мелькерссона–Розенталя (моносимптоматическая форма в виде гранулематозного хейлита Мишера)».
Лечение: дексаметазон перорально 8 мг/сут (начальная дозировка) с постепенным снижением в течение 10 дней. На фоне проводимой терапии отмечалось значительное улучшение – снижение выраженности и плотности отека верхней губы.
Для дальнейшего наблюдения пациентка была направлена к ревматологу по месту жительства.
Обсуждение
Воспалительные реакции в местах введения различных видов филлеров периодически встречаются в клинической практике по всему миру [20]. Обычно их диагностика не вызывает затруднений.
Тем не менее редкие нозологии способны на том или ином этапе своего развития формировать схожую клиническую картину и приводить к диагностической путанице.
В приведенном клиническом случае диагностический алгоритм включал тщательный сбор анамнеза для уточнения вида филлера, давности его введения и оценку динамики состояния. Следующим этапом стало проведение УЗИ кожи и мягких тканей лица.
Дополнительные исследования включили расширенную диагностическую панель: общий и биохимический анализ крови (в качестве метода оценки общего состояния организма при наличии воспалительных процессов), С-реактивный белок (для определения активности воспалительного процесса и дифференциальной диагностики воспалительных заболеваний кишечника, в данном случае – болезни Крона, характеризующейся его высоким уровнем); ANCA и ANA (диагностика аутоиммунных заболеваний); С3- и С4-факторы комплемента, С1-ингибитор первого компонента комплемента, антитела к C1q-фактору комплемента (диагностика ангионевротического отека); исследование активности АПФ сыворотки (исключение саркоидоза); КТ легких (исключение саркоидоза и туберкулеза); гастро- и колоноскопия (исключение болезни Крона).
Несмотря на то что классическая триада СМР включает рецидивирующий или стойкий отек губ или лица, паралич лицевого нерва и складчатого языка [21, 22], все три симптома встречаются одновременно довольно редко [11].
Первоначально в течение длительного времени СМР может протекать в виде периодически возникающего отека губ (хейлит Мишера), имитирующего ангионевротический отек [23]. Постепенно такой отек становится стойким и плотным, при этом безболезненным. Иногда он может вызывать затруднения при артикуляции или вызывать сложности при приеме пищи. Стоить отметить, что паралич лицевого нерва способен возникать до или после начала отека губ с различным временным интервалом (от нескольких месяцев до нескольких лет), что также может представлять трудности в определении правильного диагноза [24].
Саркоидоз и болезнь Крона также могут имитировать СМР или ГХ [25], поэтому в таких случаях следует проводить дополнительные обследования для их дифференциальной диагностики: колоноскопию, КТ легких [26, 27]. Однако с учетом того, что период между началом отека губ и появлением типичной симптоматики болезни Крона варьируется в сильных временных пределах и отличается непредсказуемостью, роль таких исследований, как колоно- или гастродуоденоскопия, у пациентов без желудочно-кишечной симптоматики остается спорной [5].
Несмотря на возможные диагностические трудности, постановка диагноза ГХ и СМР основывается прежде всего на клинической картине и анамнезе [9]. В затруднительных случаях помимо лабораторной и инструментальной диагностики рекомендуется проводить биопсию с последующим гистологическим исследованием.
В связи с редкой встречаемостью и недостаточным пониманием патогенеза данного заболевания отсутствуют контролируемые исследования и стандартизированные схемы терапии [28]. Из-за склонности заболевания к хронизации лечение зачастую принимает симптоматический и противорецидивный характер, направленный на улучшение внешнего вида и качества жизни пациентов.
Предлагаемые методы лечения включают системные и/или внутриочаговые кортикостероиды (первая линия терапии), нестероидные противовоспалительные и антигистаминные препараты, цитостатики (метотрексат) и иммунодепрессанты (азатиоприн) [1]. Хирургическое лечение (частичная резекция) применяется к пациентам, имеющим резистентность к стероидной терапии и/или у которых наблюдается значительная деформация лица [29].
Выводы
При возникновении воспалительных реакций в области лица в проекции введения филлеров, особенно персистирующих в течение длительного времени с той или иной степенью интенсивности, для уточнения диагноза рекомендуем проведение расширенной диагностики и проведения междисциплинарных консилиумов для исключения других заболеваний со схожей симптоматикой. Все пациенты с ГХ/СМР должны находиться под регулярным медицинским наблюдением у ревматолога/невролога из-за хронического течения заболевания и вероятности его прогрессирования.



