Введение
Цирроз печени (ЦП) в настоящее время занимает 12-е место в структуре смертности в развитых странах мира [1]. Непосредственными причинами смерти в этой группе больных выступают осложнения ЦП: асцит, печеночная энцефалопатия (ПЭ), кровотечения из варикозно расширенных вен пищевода (ВРВП). Данные осложнения являются причиной госпитализации пациентов с частотой повторных поступлений в стационар в течение 30 дней после выписки, достигающей 25–52% [2]. Для профилактики и лечения развившихся осложнений терапевты и гастроэнтерологи выписывают этим пациентам ряд медикаментов с узким терапевтическим окном действия, что создает определенные сложности даже для опытного клинициста. Высокий риск развития осложнений при приеме лекарственных препаратов лицами с ЦП обусловлен межлекарственными взаимодействиями, низкой приверженностью пациентов лечению [2].
В этой ситуации при проведении диагностических и лечебных мероприятий крайне значимо четкое следование национальным [3] и европейским [4] клиническим рекомендациям.
Цель исследования: оптимизация тактики ведения пациентов с ЦП на основании оценки приверженности практикующих врачей национальным клиническим рекомендациям и выполнения ими критериев качества оказания медицинской помощи.
Методы
Проведено ретроспективное когортное исследование, основанное на рецензировании 589 медицинских карт пациентов с ЦП, находившихся на обследовании и лечении в амбулаторных и стационарных условиях в 2015–2020 гг. в медицинских учреждениях Краснодарского края. Набор участников исследования осуществлялся в государственных бюджетных учреждениях здравоохранения Краснодарского края общеврачебной сети (центральные районные больницы) в рамках организационно-методической помощи, осуществляемой Министерством здравоохранения Краснодарского края. Размер выборки предварительно не рассчитывался. Для выявления пациентов с соответствовавшими диагнозами использовались коды МКБ-10 цирроз печени (К 70,3; К 74,0; К 74,6), варикозное расширение вен пищевода (I 85), асцит (R 18), печеночная недостаточность (К 72), перитонит (К 65), гепаторенальный синдром (К 76,7). Лица с компенсированным ЦП, не нуждающиеся в медикаментозной терапии, исключались из исследования. Рецензированию подвергались медицинские карты пациентов, получавших медицинскую помощь в амбулаторных условиях, и медицинские карты стационарных больных, имевших следующие осложнения ЦП: асцит, ВРВП, ПЭ, спонтанный бактериальный перитонит (СБП), гепаторенальный синдром (ГРС) и получавших медикаментозную терапию.
Демографическая и клиническая характеристика пациентов, включенных в исследование, представлена в табл. 1.
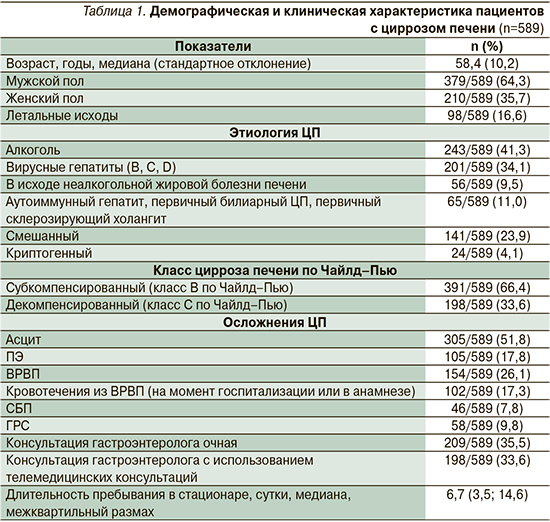
Как следует из табл. 1, в исследование вошли в 2 раза больше мужчин, чем женщин (64,3 и 35,7% соответственно); среди этиологических и патогенетических факторов превалировали алкоголь (41,3%), вирусные (34,1%) и аутоиммунные (11,0%) поражения печени. Оценивали качество оказания медицинской помощи пациентам с суб- и декомпенсированным ЦП (66,4 и 33,6% соответственно). Наиболее частыми осложнениями ЦП окзались асцит (у 51,8% пациентов) и ВРВП (у 26,1%). Медицинская помощь пациентам с ЦП в рамках общеврачебной сети осуществлялась терапевтами; по данным медицинской документации, 35,5% лиц с ЦП проводились очные, 14,6% пациентов – заочные консультации гастроэнтерологов.
При рецензировании первичных медицинских документов основывались на национальных [3] и европейских [4] клинических рекомендациях. Выявленные в ходе рецензирования ошибки в тактике ведения больных с ЦП сопоставлялись с данными, полученными в других наблюдательных исследованиях. Литературный поиск релевантных полнотекстовых статей проводился на сайте Pubmed с января 2015 по декабрь 2020 г.
Статистическую обработку полученных данных проводили, использовав программы MS Excel 10 и Wizard-Statistics (США), с предварительной оценкой правильности математического распределения в соответствующих выборках (критерий Колмогорова). При оценке статистической значимости различий показателей в выборках пользовались критерием кси-квадрат.
Результаты исследования
Оценивали качество оказания медицинской помощи пациентам с ЦП в амбулаторных (табл. 2) и стационарных условиях (табл. 3).
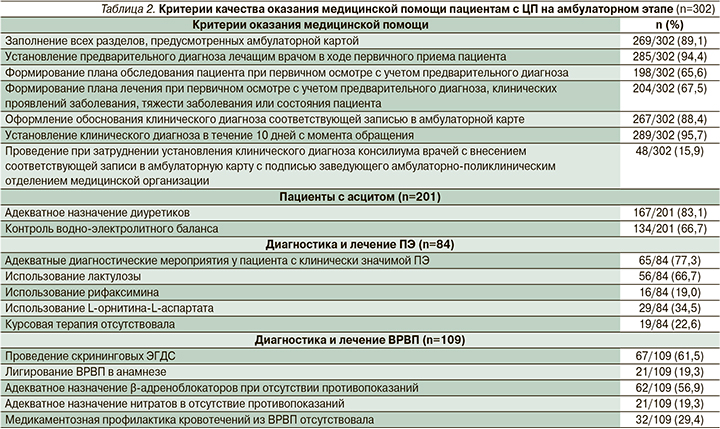
Из табл. 2 cледует, что на амбулаторном этапе допускался ряд ошибок в ведении медицинской документации. В частности, только в 65,6% карт пациентов, получавших медицинскую помощь в амбулаторных условиях, был сформирован план обследования при первичном осмотре с учетом предварительного диагноза, в 67,5% карт сформирован план лечения при первичном осмотре с учетом предварительного диагноза, клинических проявлений заболевания, тяжести заболевания или состояния пациента. При затруднении с постановкой клинического диагноза только у 48 (15,9%) пациентов проводили консилиум врачей с внесением соответствующей записи в амбулаторную карту. Выявлены также ошибки в посиндромной терапии, профилактике и лечении осложнений ЦП. В частности, контроль водно-электролитного баланса осуществлялся только у 134 (66,7%) пациентов с асцитом, адекватные диагностические мероприятия проводились у 65 (77,3%) пациентов с клинически значимой ПЭ. Лицам с ПЭ чаще назначали курсовой прием лактулозы (66,7%) и L-орнитина-L-аспартата (34,5%); важно отметить, что у 19 (22,6%) человек отсутствовала курсовая терапия при наличии клинических проявлений ПЭ. Скрининговые эзофагогастродуоденоскопии (ЭГДС) на амбулаторном этапе регулярно проводились только 61,5% пациентов с клинически значимой портальной гипертензией. Профилактические мероприятия включали прием β-адреноблокаторов (у 56,9%), нитратов 21 (19,3%) больным, только у 19,3% пациентов в анамнезе было указание на лигирование ВРВП. Важно подчеркнуть, что 32 (29,4%) пациентам с ВРВП не проводили первичной или вторичной профилактики кровотечений из верхнего отдела пищеварительной трубки.

Как следует из табл. 3, целый ряд ошибок был выявлен в тактике ведения пациентов с ЦП на стационарном этапе. Вместе с тем необходимо отметить, что формирование плана обследования пациента при первичном осмотре с учетом предварительного диагноза (у 96,9% больных), консилиумы при затруднении установления клинического диагноза и (или) выбора метода лечения (у 30,3%) в стационаре проводили достоверно чаще, чем на амбулаторном этапе (p<0,001). 89 из 256 (34,5%) пациентов с асцитом во время госпитализации был проведен диагностический и лечебный парацентез, сопряженный с развернутым анализом асцитической жидкости у 53,9% больных. Только каждому третьему пациенту при парацентезе объемом более 5 литров проводилась инфузия альбумина (у 32 из 89). Важно отметить, что адекватное назначение диуретиков в стационарных условиях было отмечено достоверно реже, чем на амбулаторном этапе (р<0,001).
Следует подчеркнуть, что только 38 из 46 (82,6%) пациентов с диагностированным по результатам развернутого исследования асцитической жидкости СБП (количество нейтрофилов>250/мм2 или положительный бактериологический тест) получали адекватную антибактериальную терапию и еще меньшему числу (29 из 46 [63,0%]) проводилась профилактика СБП, были даны соответствующие рекомендации при выписке из стационара.
Проведенный анализ свидетельствует, что адекватные диагностические мероприятия в отношении пациентов с клинически значимой ПЭ одинаково часто проводились на амбулаторном и стационарном этапах (у 77,3 и 73,0% соответственно), но в стационаре лица с ПЭ чаще получали адекватную терапию по сравнению с амбулаторным этапом – 98,4 против 77,4% (р<0,001).
При развившемся кровотечении из ВРВП 48 из 72 пациентов (66,7%) ЭГДС была проведена в течение 24 часов от момента поступления; 12 из 72 (16,7%) проведено лигирование ВРВП. Большинство (94,4%) пациентов в стационаре получали гемотрансфузии и профилактическую антибиотикотерапию, только 3 из 72 (4,2%) человек вводился октреотид.
Обсуждение
Проведенный анализ выявил ряд ошибок в тактике ведения пациентов с ЦП как на амбулаторном, так и на стационарном этапах. Ошибки заключались в нарушении ведения медицинской документации, неадекватном обследовании и лечении. Полученные нами данные совпадают с результатами исследований, проведенных в разных странах мира [5–7], в которых продемонстрированы существенные отклонения от критериев качества оказания медицинской помощи пациентам с ЦП. Причины отсутствия приверженности национальным клиническим рекомендациям могут быть связаны с пациентами, врачами и системой здравоохранения [8]. Практикующий врач может не обладать достаточными знаниями или испытывать скептицизм в отношении обоснованности рекомендуемых воздействий. Предпочтения самого пациента также играют важную роль и не всегда адекватно отражаются в медицинской документации [8]. Кроме того, такие системные факторы, как стоимость лекарственных препаратов, система закупок медикаментов, уровень учреждения, оказывают существенное влияние на качество оказания медицинской помощи [8]. Неоднократно было показано, что консультации гастроэнтерологов повышают частоту выполнения критериев качества оказания медицинской помощи лицам с ЦП [9–11].
Из результатов проведенного нами исследования видно, что наиболее низкий уровень выполнения критериев качества оказания медицинской помощи (47,2-63,0%) отмечен в тактике ведения пациентов с СБП, что совпадает с результатами других исследователей [8]. Это крайне важный момент, т.к. неоднократно было продемонстрировано, что отсутствие эффективной терапии инфекционных осложнений у пациентов с ЦП сопряжено с высоким уровнем смертности [2, 12]. В частности, в исследовании E.B. Tapper et al. [2] было продемонстрировано, что самой частой причиной смерти госпитализированных больных ЦП является пневмония.
Второй по частоте непосредственной причиной смерти пациентов с суб- и декомпенсированным ЦП выступают кровотечения из ВРВП. По нашим данным, приверженность критериям качества оказания медицинской помощи в этой группе варьируетcя от 4,2 до 94,4%. Вместе с тем неоднократно было продемонстрировано, что выполнение критериев качества оказания медицинской помощи этой категории больных приводит к существенному снижению смертности и частоты повторной госпитализации в стационар в течение 30 дней [2, 9]. По данным электронной базы крупного трансплантационного центра в Бостоне [12], риски летального исхода и повторных госпитализаций пациентов с ЦП, перенесших кровотечения из ВРВП, существенно снижаются при адекватном назначении после перенесенного кровотечения лактулозы и антибактериальной профилактики СБП.
Согласно полученным нами данным, приверженность критериям качества оказания медицинской помощи пациентам с асцитом составила 66,7–83,1% на амбулаторном этапе и 35,9–69,5% в стационаре. Такие результаты не могут не тревожить, т.к., согласно S. Le et al. [5], адекватная тактика ведения пациентов с асцитом сопряжена со снижением частоты повторной госпитализации в течение 30 дней и низкой 90-дневной смертностью. С другой стороны, большой ретроспективный анализ национальной базы повторных госпитализаций в США [13], содержащей данные по 60 тыс. пациентов с асцитом, обусловленным ЦП, продемонстрировал повышенный риск повторных госпитализаций больных, которым был проведен парацентез во время исходной госпитализации. Авторы высказывают предположение, согласно которому объемный парацентез может вызывать циркуляторные нарушения и приводить к повторным госпитализациям.
Заключение
Проведенное нами исследование выявило целый ряд ошибок в тактике ведения пациентов с ЦП на амбулаторном и стационарном этапах, несоответствие реальной клинической практики национальным клиническим рекомендациям. Следует признать, что данное исследование имеет ряд ограничений. Результаты были получены в рамках ретроспективного анализа, и на них влияли погрешности в оформлении медицинской документации. Могли оказаться неучтенными госпитализации в другие учреждения здравоохранения, консультации, осуществленные вне государственной системы медицинской помощи. Представленные данные свидетельствуют о необходимости проведения дальнейшей экспертной работы, а также проспективных исследований для уточнения критериев качества оказания медицинской помощи больным ЦП и их влияния на результаты лечения, что является крайне важным как для клиницистов, так и для их пациентов.


