Введение
Стенокардия – это клинический синдром, проявляющийся чувством стеснения или болью в груди сжимающего, давящего характера, которая локализуется чаще за грудиной и может иррадиировать в левую руку, шею, нижнюю челюсть, эпигастрий. Первое описание классической стенокардии принадлежит английскому врачу Уильяму Гебердену (1772), который писал: «…Те, которые больны ею, бывают застигнуты (особенно при быстром подъеме в гору после принятия пищи) сильными болезненными и очень неприятными ощущениями в грудной клетке. Они, кажется, задушат жизнь, если они дальше будут продолжаться или усиливаться. Но в момент, когда больной останавливается, это неприятное ощущение исчезает». Именно Геберден впервые применил для обозначения данного состояния термин «angina pectoris» – «грудная жаба» (W. Heberden, 1802).
Основной причиной развития стенокардии служит атеросклероз коронарных артерий сердца. Однако приступы, подобные стенокардии, могут возникать вследствие нарушения нервной регуляции коронарных артерий при желчнокаменной болезни, грыже пищеводного отверстия диафрагмы, заболеваниях желудка и при других состояниях. Это т.н. рефлекторная стенокардия [1]. Боль за грудиной всегда вызывает настороженность клинициста и требует проведения дифференциальной диагностики. В качестве примера приводим собственной наблюдение.
Клиническое наблюдение
Пациентка И. 52 лет. Беспокоят давящие, сжимающие боли за грудиной, которые сопровождаются ощущением нехватки воздуха и чувством «кома в груди». Подобные ощущения возникают при быстрой ходьбе на 350–400 м, вынуждают останавливаться, после чего проходят в течение 3–5 минут. Нитроглицерином не пользуется из-за сильных головных болей, которые появляются при его приеме. Кроме того, отмечает и жгучие боли за грудиной в покое продолжительностью до 25 минут, в т.ч. и ночью, из-за чего просыпается. Эти боли проходят самостоятельно.
Также отмечает ощущение перебоев в работе сердца, чаще при эмоциональных нагрузках, одышку смешанного характера при незначительной физической нагрузке, слабость и повышенную утомляемость,
Из анамнеза. Повышение артериального давления около 10 лет, базисную антигипертензивную терапию получала нерегулярно. В течение последних 4–5 лет стала ощущать перебои в работе сердца. По суточному мониторированию электрокардиограммы (ЭКГ), проведенному амбулаторно, выявлена наджелудочковая экстрасистолия. Был рекомендован бисопролол, но пациентка принимала его нерегулярно.
В течение последних 2,0–2,5 лет стала отмечать чувство тяжести в эпигастрии после еды (независимо от количества съеденной пищи), периодически – схваткообрзные боли и тяжесть в правом подреберье.
За последний год изменился характер болей в грудной клетке: она стала возникать не только при физической нагрузке, но и в покое, особенно после приема пищи, сопровождалась «жжением» в груди, особенно в горизонтальном положении тела и по ночам, из-за чего пациентка просыпалась. Это было расценено как нарастание функционального класса (ФК) стенокардии, что в сочетании с аритмией и послужило поводом для госпитализации.
При осмотре. Пациентка повышенного питания, индекс массы тела (ИМТ) – 37,5 кг/м2. Объем талии – 102 см. Периферических отеков нет. Набухания шейных вен в положении лежа не отмечено. Над легкими перкуторно притупление легочного звука под правой лопаткой и в правой подмышечной области, здесь же жесткое дыхание при аускультации. Перкуторно определяется смещение левой границы относительной сердечной тупости на 2 см снаружи от левой среднеключичной линии. Тоны сердца приглушены, правильный ритм прерывается экстрасистолами 2–3 в минуту, частота сердечных сокращений – 88 в минуту, артериальное давление – 140/84 мм рт.ст.
Живот увеличен в объеме за счет подкожно-жировой клетчатки, при пальпации определяется небольшая болезненность в эпигастральной области и при надавливании на мечевидный отросток, усиливающаяся при вдохе.
Лабораторные данные. В общем анализе крови гемоглобин – 129 г/л, эритроциты – 4,36×1012/л, лейкоциты – 7,9×109/л, лейкоцитарная формула без особенностей, тромбоциты – 247×109/л, СОЭ – 38 мм/ч.
Общий анализ мочи без изменений.
В биохимическом анализе крови содержание глюкозы, креатинина, мочевины, билирубина, печеночных трансаминаз, калия не превышает референсных значений. Общий холестерин составляет 5,8 ммоль/л, а холестерин липопротеидов низкой плотности (ЛПНП) – 2,9 ммоль/л.
При рентгенографии органов грудной клетки легочные поля без очаговых и инфильтративных изменений. Усилен легочноый рисунок за счет сосудистого компонента в нижних отделах справа. Аорта склерозирована, уплотнена. Сердце расширено в поперечнике.
По результатам эхокардиографического исследования сердца: полость левого предсердия – 39 мм; толщина межжелудочковой перегородки – 1,4 см; толщина задней стенки левого желудочка – 1,4 см; конечный диастолической размер левого желудочка – 5,5 см; фракция выброса левого желудочка – 54%.
Диастолическая дисфункция левого желудочка по 1-му типу. Митральная регургитация 1-й степени. То есть у пациентки имеются признаки гипертрофии левого желудочка на фоне имевшейся артериальной гипертензии и проявления хронической сердечной недостаточности (ХСН).
При суточном ЭКГ-монито-рировании на фоне синусового ритма регистрируются:
- супрвентрикулярные одиночные, спаренные и групповые аберрантные комплексы до 218 экстрасистол в час;
- 2 эпизода тахиаритмии с широкими аберрантными комплексами в 11.34.46 и 09.49.22;
- пауза 2020 мс в 04.53.51;
- длительные эпизоды углубления депрессии ST на каналах V5 и AVF в ранние утренние часы.
При проведении ультразвукового исследования (УЗИ) органов брюшной полости документированы диффузные изменения печени по типу жирового гепатоза. Признаки билиарного сладжа, толщина стенки желчного пузыря – 2 мм.
По данным эзофагогастродуоденоскопии (ЭГДС): слизистая оболочка пищевода гиперемирована в нижней трети, здесь же определяются 2 эрозии, покрытые фибрином, до 5 мм в диаметре. Кардия смыкается неполностью.
В желудке натощак большое количество мутной жидкости с примесью желчи. Слизистая оболочка умеренно диффузно гиперемирована. Перистальтика вялая. Привратник зияет. В антральном отделе определяются единичные эрозии. В просвете двенадцатиперстной кишки небольшое количество пенистой желчи, слизистая оболочка бледная. Область большого дуоденального сосочка не изменена. Тест на Н. pylori отрицательный.
С учетом имеющихся клинико-анамнестических данных, результатов лабораторных и инструментальных исследований выставлен клинический диагноз. Основной: ишемическая болезнь сердца (ИБС), стенокардия напряжения, ФК III. Частая наджелудочковая экстрасистолия (по ЭКГ-монитору). Гипертоническая болезнь III стадии, степень артериальной гипертензии 2, риск 4 (очень высокий). Гиперлипидемия. Осложнения. ХСН IIА, ФКIII. Сопутствующий диагноз. Ожирение абдоминальное с ИМТ 37,5 кг/м2. Гастроэзофагеальная рефлюксная болезнь (ГЭРБ), эрозивный рефлюкс-эзофагит, степень А (по Лос-Анджелесской классификации). Антральный рефлюкс-гастрит, не ассоциированный с Н. pylori. Жировой гепатоз. Дискинезия желчных путей. Билиарный сладж.
Обсуждение
Вся клиническая картина пациентки И. объединяется рамками метаболического синдрома. ГЭРБ часто сопутствует этому состоянию, поскольку создаются условия для возникновения и поддержания патологического рефлюкса [2, 3] В настоящее время ГЭРБ расценивают как хроническое рецидивирующее заболевание, обусловленное нарушением моторно-эвакуаторной функции гастоэзофагеальной зоны и характеризующееся регулярно повторяющимся забросом в пищевод желудочного и/или дуоденального содержимого, что приводит к появлению клинических симптомов, ухудшению качества жизни, повреждению слизистой оболочки дистального отдела пищевода с развитием катарального или эрозивно-язвенного эзофагита [4].
На Всемирном конгрессе гастроэнтерологов (Монреаль, 2005) клинические проявления ГЭРБ разделены на внепищеводные и пищеводные.
К последним относятся типичный рефлюксный синром и синдром боли в грудной клетке [2–6]. Классический рефлюксный синдром составляют изжога, отрыжка кислым и одинофагия, т.е. болезненность при глотании и/или появление боли при прохождении пищи по пищеводу.
Крайне важно правильно расспросить пациента, когда он жалуется на «жжение за грудиной», уточнив, как именно проявляется это жжение, что позволит уже на этапе расспроса составить план дифференциально-диагнстического поиска. На VII съезде Научного общества гастроэнтерологов России (2007) было одобрено национальное определение изжоги, в котором, в частности, отмечено, что под изжогой понимается «чувство жжения за грудиной и/или ‘‘под ложечкой’’, распространяющееся снизу вверх…» [2].
При ГЭРБ изжога имеет некоторые особенности. Cуществует четкая зависимость от положения тела, способствующего регургитации, – при наклонах туловища вперед или в положении лежа. Возникновению изжоги способствуют прием сладкой, кислой, пряной пищи, свежего хлеба и выпечки, газированных напитков, алкоголя, переедание, курение, физическое напряжение, сопровождающееся повышением внутрибрюшного давления [2, 3, 5, 6] .
Синдром боли в грудной клетке также относится к типичным пищеводным проявлениям ГЭРБ. Это объясняется общим генезом изжоги и боли, а именно раздражение слизистой оболочки пищевода рефлюктатом. Однако детально механизм болевых ощущений до конца не выяснен и нет однозначного ответа на вопрос: почему у одного пациента преобладает болевой синдром, а у другого изжога? Иногда могут присутствовать обе эти жалобы, меняясь по интенсивности ощущений. Возможно, что ощущение боли является результатом спастического сокращения гладких мышц пищевода [2, 3].
В ряде случаев боль в груди расценивается как коронарная и больной ведется как пациент со стенокардией, что демонстрирует описываемый случай. Однако при тщательном анализе клинических, анамнестических и данных дополнительных обследований можно найти ряд ключевых моментов, позволяющих разграничить эти стояния (см. таблицу).
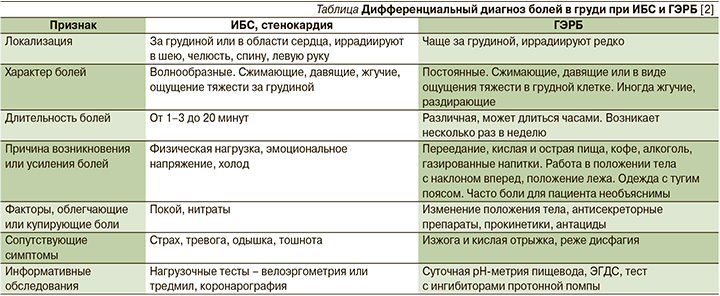
Однако при наличии симптомов ГЭРБ не стоит забывать о возможности сосуществования заболеваний пищеварительной и сердечно-сосдистой систем и их взаимоотягощающего влияния. На сегодня установлено, что у лиц с сочетанием ИБС и ГЭРБ могут наблюдаться боли в грудной клетке тройственного характера: некоронарогенные, ангинозные и по типу рефлекторной стенокардии. В основе их возникновения лежит раздражение рецепторов слизистой оболочки пищевода рефлюктатом, что приводит к нарушению моторики, хаотичному непропульсивному сокращению нижней трети пищевода, гипертензии мышц нижепищеводного сфинктера [2, 3, 7].
Боли за грудиной или в области сердца – не единственное кардиальное проявление ГЭРБ. Имеются данные о транзиторных нарушениях ритма сердца. Считается, что наличие ГЭРБ повышает риск фибрилляции предсердий, синкопальных состояний на фоне брадиаритмий, различных видов экстрасистолии и тахиаритмий. Это можно объяснить раздражением рефлексогенной зоны дистальной трети пищевода и развитием висцеро-висцеральных рефлексов, которые способствуют коронароспазму и возникновению аритмий. Кроме того, у пациентов с ГЭРБ по ЭКГ выявляются признаки электрической нестабильности миокарда [2, 3, 7].
В представленном клиническом наблюдении имело место сочетание ИБС и ГЭРБ, что необходимо учитывать при подборе терапии. В соответствии с существующими клиническими рекомендациями наиболее эффективное лечение ГЭРБ – сочетание ингибиторов протонной помпы (ИПП), прокинетиков, алгинатов и/или антацидов, адсорбентов [4, 8].
Антациды показаны при умеренно выраженных и редко возникающих симптомах, связанных с нарушениями образа жизни. Назначаются в зависимости от выраженности симптомов, обычно через 1,5–2 часа после еды и на ночь.
В настоящее время нет убедительных данных в пользу их постоянного приема [4]. Сорбенты могут применяться как монотерапия при неэрозивной рефлюксной болезни или в комплексной терапии при ГЭРБ, особенно при двойном рефлюксе [4]. Однако пациентке И. применения только этих групп препаратов было бы явно недостаточно. Поэтому был назначен ИПП рабепразол 20 мг/сут на срок не менее 8 недель [4, 8].
С учетом того что рефлюктат имеет смешанный характер (подтверждением этого при невозможности поведения рН-метрии можно считать наличие примеси желчи в просвете желудка при ЭГДС, целесообразным будет усилить проводимую терапию препаратами урсодезоксихолевой кислоты (УДХК) [4, 8]. В таких ситуациях использование только ИПП будет недостаточным. УДХК при смешанном рефлюксе оказывает цитопротективное действие на слизистую оболочку пищевода и желудка, в т.ч. и за счет нейтрализации токсичекого действия желчных кислот. Применяется по 250 мг в вечернее время длительно [2, 4, 8]. Для уменьшения повышенной проницаемости путем восстановления плотных контактов клеток слизистой оболочки пищевода возможно дополнительное применение ребамипида.
И в соответствии с клиническими рекомендациями терапия усилена прокинетиком. При ГЭРБ прокинетики уменьшают число рефлюксов, улучшают пищеводный клиренс и могут применяться в комплексной терапии ГЭРБ вместе с ИПП [4]. Был выбран современный препарат итоприда гидрохлорид по 50 мг 3 раза в сутки на 8 недель. В соответствии с инструкцией «у пациентов с ГЭРБ итоприд уменьшает количество преходящих расслаблений нижнего пищеводного сфинктера и уменьшает продолжительность времени с высокой кислотностью в пищеводе (рН<4)» [9]. Выбор препарата был обусловлен и минимальными межлекарственными взаимодействиями, поскольку пациентка получает базисную терапию заболеваний сердечно-сосудистой системы. «Метаболическое взаимодействие с другими лекарственными средствами вряд ли возможно, т.к. итоприд метаболизируется под действием флавиновой монооксидазы, а не CYP450» [9].
Однако вспомним жалобы пациентки на периодические схваткообразные боли и тяжесть в правом подреберье и наличие билиарного сладжа при УЗИ. Напомним, что патология билиарного тракта тесно связана с состоянием сердечно-сосудистой системы. Уместно вспомнить холецисто-коронарный симптом Боткина при калькулезном холецистите [1] и более высокую частоту встречаемости нарушений ритма сердца. Возможно и истинное сочетание патологии желчного пузыря и ИБС.
Какое бы из этих состояний ни присутствовало у пациентки, но билиарный сладж требует лечения и первое, что необходимо, – нормализовать моторику. Поскольку в основе клинических симптомов лежит явление «функциональной обструкции» оттока желчи, обоснованно назначение селективного миотропного спазмолитика мебеверина, который оказывает прямое действие на гладкую мускулатуру желудочно-кишечного тракта, но при этом не вызывает гипотонии кишечника [10]. Кроме мебеверина могут и должны применяться другие препараты, имеющие высокий уровень доказательности, что отражено в клинических рекомендациях [10].
Пациентке был назначен мебеверин по 200 мг 2 раза в сутки за 20 минут до еды на срок от 4 недель и более при необходимости.
Однако будет ли рациональной комбинация прокинетика и спазмолитика?
В данном случае никаких противоречий нет. В соответствии с инструкцией к препарату итопроида гидрохлорид оказывает свое действие на верхние отделы пищеварительной трубки и не действует на желчевыводящие пути. Мебеверин же не оказывает влияния на моторику пищевода. Учитывая имеющуюся патологию у пациентки И., данная комбинация вполне обоснованна [11].
УДХК при дискинезии желчных путей и билиарном сладже снижает литогенность желчи, а также оказывать противовоспалительное действие на эпителий и мышечный слой желчных путей. Это косвенно способствует нормализации нарушенной моторики и секреции. УДХК можно применять в сочетании со спазмолитиками. Назначая УДХК, в данном случае мы воздействуем на несколько патогенетических звеньев: уменьшение повреждающего действия на слизистую оболочку пищевода смешанного рефлюктата, улучшение репарации слизистой пищевода и желудка, улучшение реологии желчи. Доза УДХК была выбрана с учетом всех имеющихся показаний: из расчета 10 мг на 1 кг массы тела в 2 приема после еды в виде курсового лечения [10].
Таким образом, исходя из диагноза, пациентке подобрана следующая терапия:
- телмисартан 80 мг/сут;
- бисопролол 10 мг/сут;
- торасемид 5 мг/сут;
- рабепразол 20 мг/сут до 8 недель, далее поддерживающая терапия;
- итопроида гидрохлорид по 50 мг 3 раза в сутки до 8 недель;
- мебеверин по 200 мг за 20 минут до еды 2 раза в сутки;
- УДХК (Урсосан) 10 мг/кг массы тела в 2 приема в вечернее время до 3 месяцев.
С учетом избыточной массы тела пациентки более удобным в применении будет Урсосан форте по 500 мг в 2 приема в вечернее время. Это позволит уменьшить количество принимаемых таблеток в сутки, тем самым повышая приверженность к лечению.
Ацетилсалициловая кислота в данном случае показана, но временно не назначена, поскольку имеются эрозивные поражения.
В описываемом случае, назначая терапию ГЭРБ, мы ожидали и уменьшения клинических проявлений со стороны кардиоваскулярной системы, что подтверждено как данными литературы [2, 3, 7, 12], так и собственным опытом.
Через 6 недель лечения прекратились жгучие боли за грудиной в покое продолжительностью до 25 минут, в т.ч. и в ночное время. Изжога, тяжесть в эпигастрии, схваткообразные боли в правом подреберье не беспокоили. Перебоев в работе сердца не ощущала. Приступы стенокардии возникали не каждый день, ночных приступов не было. Следует обратить внимание, что исчезновение болей за грудиной произошло одновременно с прекращением изжоги, что соответствует данным литературы [2, 3, 7, 12].
Через 8 недель проведено суточное ЭКГ-мониторирование в динамике – за сутки зарегистрировано 22 наджелудочковые экстрасистолы. Признаков ишемии миокарда не выявлено.
При повторной ЭГДС: слизистая оболочка пищевода розовая, без эрозий. Кардия смыкается полностью. Перистальтика желудка активная.
В антральном отделе – без особенностей. То есть удалось достигнуть и эндоскопической ремиссии.
На этом этапе курации была назначена ацетилсалициловая кислота для профилактики тромботических осложнений. В данном случае врача можно сравнить с канатоходцем: уменьшение риска тромботических осложнений повышает риск эрозивных повреждений желудка и рецидива ГЭРБ. Факт приема ацетилсалициловой кислоты сразу же относит пациента к категории высокого риска поражения желудочно-кишечного тракта, индуцированного нестероидными противовоспалительными средствами и требует применения адекватной протективной терапии [13]. Однако ИПП оказывают защитное действие только на верхние отделы пищеварительной трубки. Универсальным гастроэнтеропротектором является ребамипид (Ребагит). Он модулирует синтез эндогенных цитопротективных простагландинов, восстанавливает слизистую оболочку на преэпительальном, эпителиальном и субэпителиальном уровнях на всем протяжении желудочно-кишечного тракта. Препарату присуще противовоспалительное действие, он уменьшает проницаемость и усиливает кровоток в слизистой оболочке, повышает продукцию муцина, бикарбонатов. При необходимости может использоваться в сочетании с ИПП для профилактики и лечения эрозивно-язвенных повреждений пищевода, желудка и кишечника. Назначается по 100 мг 3 раза в сутки в течение 4–8 недель, при необходимости курсы можно повторить [14–17]. В настоящее время с учетом результатов серии проведенных рандомизированных контролируемых испытаний можно говорить о применении Ребагита не только как препарата профилактики гастро- и энтеропатий, обусловленных приемом нестероидных противовоспалительных препаратов, в т.ч. и ацетилсалициловой кислоты, но и как средства, устраняющего одно из ведущих звеньев патогенеза возникновения данного осложнений. То есть Ребагит может рассматриваться как препарат стартовой терапии. Также с учетом доказанного многоуровневого действия препарата применение Ребагита в комплексной терапии ГЭРБ, особенно пациентами с коморбидной патологией, позволяет добиваться удлинения ремиссии у большего числа пациентов [14–17].
Заключение
Таким образом, следует помнить, что не всегда боль в груди следует считать атрибутом стенокардии. Одной из возможных ее причин может быть патология органов пищеварения, а именно нарушение моторики, ГЭРБ, дискинезии желчных путей. Всегда необходимо проводить дифференциальную диагностику для выбора персонифицированной терапии. Имеющийся в распоряжении врача арсенал современных лекарственных средств позволяет добиваться и длительно поддерживать состояние ремиссии.


