Введение
Антибактериальные препараты (АБП) представляют собой одну из самых многочисленных групп лекарственных средств [1]. Безусловно, без их назначения не обходится не один клиницист [2–6]. При этом уровень осведомленности об основах фармакотерапии, включая знания об антибиотикорезистентности, недостаточен [5, 6]. Общеизвестны трудности в дифференциальной диагностике вирусных, бактериальных и грибковых инфекций. Это ведет к тому, что нередко при вирусных инфекциях назначают АБП [7]. В Российской Федерации этот уровень доходит до 90% [8]. В частности, в Москве антибиотики назначают в каждом четвертом случае при острой респираторной инфекции, а в некоторых городах России эта цифра достигает 50–70% [9]. Подобная тенденция характерна и для других стран мира [10].
Именно поэтому обучение специалистов, назначающих АБП, должно осуществляться постоянно. Когда? Кому? В каком режиме назначить антибактериальный препарат? Ответы на эти вопросы всегда должны быть, если принимается решение о назначении лекарственных средств данной группы. Благодаря клиническим рекомендациям этот выбор значительно облегчен [11]. В тех лечебных учреждениях, где занимаются постоянным повышением уровня знаний врачей основ фармакотерапии инфекционных заболеваний, правильный выбор АБП встречается чаще, чем в стационарах, где этому разделу не уделяют должного внимания [12].
Кроме всего прочего необходимо учитывать, что возможные неблагоприятные последствия применения АБП могут выйти за рамки воздействия на конкретного пациента, которому был назначен препарат. Это связано с тем, что применение АБП – основная причина формирования антибиотикорезистентности у бактерий. Данное явление в последние годы становится все более распространенным и представляет реальную угрозу глобальной безопасности. Увеличивается доля штаммов бактерий, устойчивых к действию большинства, а нередко и ко всем АБП. При этом известно, что заболевания, вызванные поли- или панрезистентными штаммами бактерий, имеют более тяжелое течение, риски осложнений и высокую летальность. Комплекс необходимых для стационаров мероприятий по рацио-нализации использования АБП, сдерживанию антибиотикорезистентности, контролю нозокомиальных инфекций за рубежом обозначается как Управление антибиотикотерапией (Antibiotic Stewardship), в России – как Стратегия контроля антимикробной терапией»(СКАТ) [13]. Они включают мероприятия, направленные на обеспечение рационального применения АБП: контроль резистентности возбудителей, внедрение современных рекомендаций по антибактериальной терапии, разработку и проведение специализированных образовательных программ для медицинских работников и населения, надзор за назначением АБП в лечебных учреждениях и продажей их в аптеках [14, 15].
Цель исследования: изучение знаний врачей разных специальностей, работающих в лечебных учреждениях г. Омска, об основах антибактериальной терапии.
Материал и методы: Анкетирование проводилось в рамках цикла повышения квалификации врачей в течение 2017 г. Вопросы анкеты были составлены согласно данным инструкций к лекарственным препаратам и Российским клиническим рекомендациям. Тестовые задания были разделены на 4 блока, включившие вопросы по основам микробиологии, клинической фармакологии антибактериальных препаратов, антибиотикорезистентности и стратегии контроля развития антибиотикорезистентности. Всего было 33 вопроса с пятью вариантами ответов. Правильный ответ во всех заданиях был один.
Методы
В анкетировании приняли участие 27 специалистов: 10 врачей терапевтических специальностей (нефрологи, ревматологи, врачи общей практики, гематологи и др.), 9 – хирургических (хирурги, урологи, травматологи), а также 8 бактериологов и эпидемиологов. Средний возраст терапевтов составил 35,0±3,19 года, хирургов – 41,5±3,38, бактериологов/эпидемиологов – 39,0±5,56 года. В стационаре работали 50% терапевтов, 67% хирургов и 87,5% бактериологов/эпидемиологов.
Результаты исследования
В рамках блока по основам микробиологии были получены следующие результаты: 100% терапевтов правильно ответили на вопросы, касающиеся интерпретации латинского названия микроорганизмов (Escherichia coli – кишечная палочка, Pseudomonas aeruginosa – синегнойная палочка) и групповой принадлежности микроорганизмов: так, к грамотрицательным микроорганизмам были отнесены E. coli, Klebsiella pneumoniae, Enterobacter cloacae, Morganella morganii, тогда как Enterococcus faecalis – к грамположительным коккам, а Clostridium difficile – к анаэробам. В группу неферментирующих грамотрицательных микроорганизмов опрошенные не включили P. aeruginosa (5 респондентов) и Stenotrophomonas maltophilia (1 респондент).
От анкетируемых хирургов были получены следующие результаты: при определении групповой принадлежности к грамотрицательным микроорганизмам не отнесли Enterobacter spp. (2 респондента) и Proteus mirabilis (1 респондент). По мнению 4 анкетируемых, K. pneumoniae, E. coli, M. morganii и P. mirabilis не относятся к энтеробактериям; 5 хирургов к неферментерующим грамотрицательным микроорганизмам не отнесли P. aeruginosa, Acinetobacter baumannii, S. maltophilia. У двоих специалистов возникли сложности с сопоставлением русского и латинского названия микроорганизма (K. pneumoniae – была названа кишечной палочкой, M. morganii – синегнойной палочкой), 7 респондентов ответили абсолютно верно на данный вопрос.
Специалисты группы бактериологов/эпидемиологов в 87,5% случаев отнесли E. faecalis к грамположительным коккам и 100% С. difficile – к анаэробам. P. mirabilis отнесли к неферментирующим грамотрицательным микроорганизмам 3 респондента данной группы врачей. Сопоставление русских и латинских названий микроорганизмов все выполнили правильно: E. coli – это кишечная палочка, а P. aeruginosa – синегнойная палочка.
При оценке знаний специалистов об основах клинической фармакологии АБП были получены следующие результаты: все анкетируемые считают, что АБП – это препараты для лечения только бактериальных инфекций. Тогда как 22% хирургов и 50% бактериологов/эпидемиологов считают их выбором и при бактериальных, и при грибковых инфекциях (рис. 1).
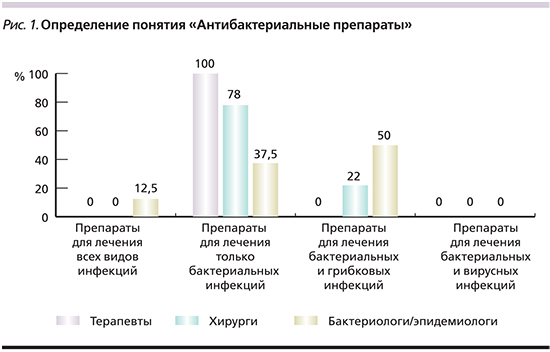
Всеми терапевтами правильно даны определения групповой принадлежности АБП, а также их свойствам. Так, абсолютное число врачей отметили, что ингибиторозащищенные пенициллины защищены от воздействия β-лактамаз и в отличие от незащищенных проявляют большую активность в отношении бактерий. Абсолютно все анкетируемые бактериологи и 80% хирургов ответили, что ингибиторзащищенные пенициллины активны в отношении штаммов микроорганизмов, продуцирующих β-лактамазы.
Респондентами всех групп были сделаны ошибки при выборе препаратов, активных в отношении энтерококков, так, 20% терапевтов, 67% хирургов и 50% бактериологов/эпидемиологов отметили цефалоспорины в качестве препарата выбора при инфекциях, вызванных данным микроорганизмом. При выборе препаратов с антисинегнойной активностью 100% терапевтов выбрали цефтазидим, тогда как лишь половина хирургов и 75% бактериологов/эпидемиологов ответили правильно (рис. 2).

При определении активности карбапенемов у респондентов также возникли сложности: 2 терапевта, 6 хирургов и 4 бактериолога/эпидемиолога отметили, что эртапенем – препарат выбора при инфекции, вызванной синегнойной палочкой. Вопросы, касающиеся особенностей применения ванкомицина, показали, что большинство респондентов рассматривают его как препарат выбора при грамположительных инфекциях (90% терапевтов, 78 хирургов и 88% бактериологов/эпидемиологов) и псевдомембранозном колите (100%, 67 и 12,5% соответственно).
При анализе знаний врачей по вопросам безопасности АБП были получены следующие результаты: 100% терапевтов, 78% хирургов и 12,5% бактериологов/эпидемиологов отметили, что удлинение интервала QT способны вызывать фторхинолоны, а наибольшей нефротоксичностью обладают аминогликозиды (100% терапевтов, 78% хирургов и 50% бактериологов/эпидемиологов). Такой побочный эффект, как синдром «красного человека», связанный с нарушением скорости инфузии ванкомицина, отметили 80% терапевтов, 89% терапевтов и 75% бактериологов/эпидемиологов. То, что беременным не рекомендованы фторхинолоны, отметили все терапевты, 89% хирургов и 62,5% бактериологов/эпидемиологов.
При анализе раздела антибиотикорезистентности все респонденты отметили, что наибольшую проблему на сегодняшний день представляет резистентность грамотрицательных микроорганизмов (90% терапевтов, 67% хирургов и 87,5% бактериологов/эпидемиологов).
Все анкетируемые терапевты, 89% бактериологов/эпидемиологов и 87,5% хирургов отметили, что если штамм микроорганизма продуцирует β-лактамазу, то большинство β-лактамов будут неэффективными (рис. 3).
Если из отделяемого будет выделен MRSA (Methicillin-resistant Staphylococcus aureus), то препаратом выбора следует считать ванкомицин, так ответили 90% терапевтов, 78% хирургов и 75% бактериологов/эпидемиологов.
При анализе позиций специалистов по наиболее перспективным мероприятиям, направленным на сдерживание антибиотикорезистентности, все специалисты высказались за постоянное обучение основам клинической фармакологии антибактериальных препаратов и принципам их рационального назначения, ограничение применения АБП системного действия в ситуациях, где есть возможность обойтись местным, в т.ч. с использованием бактериофагов и антисептиков (см. таблицу).

Обсуждение
Как и ожидалось, наименьшие трудности с разделом микробиологии возникли у бактериологов и эпидемиологов. Тогда как у терапевтов и хирургов возникли сложности с определением групповой принадлежности бактерий. При этом неправильное назначение АБП без учета их спектра действия зачастую оказывает решающее влияние на исход заболевания, экономическую составляющую лечения и ведет к селекции антибиотикоустойчивых штаммов возбудителей [16, 17].
Раздел, касающийся основ клинической фармакологии АБП, показал хорошие знания терапевтов. Тогда как четверть хирургов и половина бактериологов/эпидемиологов отметили, что АБП могут быть назначены и при бактериальных, и при грибковых инфекциях. В настоящее время доказано, что превентивное назначение антибиотиков при вирусных заболеваниях не только не предотвращает возможность развития бактериальных осложнений, но и способствует формированию устойчивости бактерий к данным АБП [18]. Кроме того, применение АБП в случаях не бактериальной природы заболевания может сопровождаться развитием побочных эффектов и неблагоприятному соотношению польза/риск такого лечения [19].
При выборе препаратов, активных в отношении энтерококков и синегнойной палочки, респонденты из всех групп допустили массу ошибок. Так, препаратом выбора при энтерококковой инфекции каждый пятый терапевт, более половины хирургов и бактериологов/эпидемиологов отметили цефалоспорины. Тогда как энтерококки имеют природную устойчивость к большинству АБП, прежде всего к цефалоспоринам, их активное применение в практике привело к селективному влиянию на нормальную микрофлору и к превращению E. faecalis и Enterococcus faecium в «виновников» тяжелых инфекционно-воспалительных заболеваний. Именно Enterococcus spp. все чаще становятся причиной тяжелых инфекций в стационаре (уросепсис, ангиогенный сепсис, эндокардит и др.) [20]. Большинство респондентов рассматривают эртапенем как препарат выбора при инфекции, вызванной данным микроорганизмов. И хотя карбапенемы традиционно рассматриваются как препараты выбора при инфекции, вызванной P. aeruginosa, именно эртапенем лишен этой активности. Данная особенность препарата используется для улучшения экологии стационаров в плане сохранения чувствительности неферментирующих грамотрицательных микроорганизмов к «традиционным» антисинегнойным карбапенемам [21].
При анализе знаний врачей по вопросам безопасности АБП было установлено, что врачи-клиницисты больше осведомлены о рисках побочных эффектов. Так, все терапевты, 3/4 хирургов и не более половины бактериологов/эпидемиологов отметили, что удлинение интервала QT способно вызвать фторхинолоны, а наибольшей нефротоксичностью обладают аминогликозиды. Большинство респондентов правильно указали, что синдром «красного человека» связан с нарушением скорости инфузии ванкомицина, а беременным не рекомендованы фторхинолоны. Полученные нами данные совпадают в общероссийскими: врачи, постоянно назначающие АБП, лучше осведомлены о рисках их побочных эффектов, чем специалисты, назначающие их нерегулярно [5].
При анализе позиций специалистов по наиболее перспективным мероприятиям, направленным на сдерживание антибиотикорезистентности, все специалисты высказались за постоянное обучение основам клинической фармакологии АБП и принципам их рационального назначения, ограничение применения АБП системного действия в ситуациях, где есть возможность обойтись местным, в т.ч. с использованием бактериофагов и антисептиков. Таким образом, позиция респондентов соответствует российским рекомендациям и позиции Всемирной организации здравоохранения, согласно которой обучение медработников – одно из приоритетных мероприятий по сдерживанию антибиотикорезистентности [13, 22].
Заключение
Таким образом, нами был сделан вывод, согласно которому имеющихся знания об особенностях применения антибактериальных препаратов недостаточно.
А значит, это может стать причиной ошибок при назначении данной группы лекарственных средств пациентам, что не только приведет к снижению эффективности лечения, увеличит время нетрудоспособности и риски осложнений, но и может приводить к росту резистентности микроорганизмов к антибиотикам. В рамках обучения на циклах повышения квалификации большее внимание необходимо уделять особенностям препаратов, а также нюансам их использования в клинической практике.



