1. Что считать повышенным артериальным давлением во время беременности?
Критерием АГ у беременных является повышение систолического артериального АД (САД) > 140 мм рт. ст. и/или диастолического АД (ДАД) > 90 мм рт. ст. Необходимо подтвердить повышение АД минимум двумя измерениями с интервалом не менее 4 часов. В настоящее время именно эти значения АД используются в большинстве международных рекомендаций [6–11], причем Канадская ассоциация акушеров-гинекологов предлагает в качестве основного критерия ориентироваться именно на повышение ДАД > 90 мм рт. ст. [5].
Ранее АГ у беременных диагностировалась также и при повышении уровня САД на 30 и/или ДАД на 15 мм рт. ст. по сравнению с исходными данными. Этот критерий был предложен Американской ассоциацией акушеров и гинекологов в 1990 г., однако в настоящее время его исключили из всех международных рекомендаций, т. к. в ряде клинических исследований не было отмечено возрастания числа неблагоприятных исходов у женщин этой группы [13, 14].
2. Какие варианты АГ выделяют у беременных?
Гипертензивные состояния при беременности представлены двумя группами: АГ, существовавшей до беременности, и АГ, развившейся непосредственно в связи с гестационным процессом. В мире до недавнего времени насчитывалось более 100 классификаций гипертензивных состояний при беременности, однако в настоящее время большинство зарубежных сообществ перешло на единую классификацию. В России акушеры-гинекологи в 1997 г. приняли классификацию гестозов [15], которая, к сожалению, продолжает широко использоваться на практике. Ранее термин “гестоз” применялся и в Германии, однако в последних рекомендациях оговаривается переход на новую классификацию [10]. После утверждения Всероссийского научного общества кардиологов (ВНОК) в 2010 г. рекомендаций по ведению беременных с сердечно-сосудистыми заболеваниями [4] в нашей стране начался переход на современную классификацию гипертензивных расстройств у беременных.
Эта классификация соответствует большинству международных рекомендаций и выделяет следующие формы АГ в период беременности:
1. Хроническую;
2. Гестационную;
3. Преэклампсию/эклампсию;
4. Преэклампсию/эклампсию на фоне хронической АГ.
Хроническая АГ – это АГ, диагностированная до наступления беременности или до 20-й недели; таким образом, это гипертоническая болезнь, или вторичная (симптоматическая) гипертензия; АГ, возникшая после 20-й недели гестации, но не исчезнувшая после родов в течение 12 недель, также классифицируется как хроническая АГ, но уже ретроспективно.
Гестационная АГ характеризуется повышением уровня АД, впервые зафиксированным после 20-й недели беременности и не сопровождавшимся протеинурией. Диагноз “гестационная АГ” может быть выставлен только в период беременности.
Преэклампсия (ПЭ) – специфичный для беременности синдром, который возникает после 20-й недели беременности, определяется по наличию АГ и протеинурии (больше 300 мг белка в суточной моче). Наличие отеков не является диагностическим критерием ПЭ и в настоящее время исключено из всех международных классификаций, т. к. при физиологически протекающей беременности частота отеков достигает 60 %.
Эклампсию диагностируют в случае возникновения у женщин с ПЭ судорог, которые не могут быть объяснены другими причинами.
3. Что считать тяжелой АГ в период беременности?
Во многих современных национальных рекомендациях по АГ у беременных существует классификация АГ по тяжести в соответствии с уровнем повышенного АД. Как правило, выделяют две степени тяжести АГ – умеренную и тяжелую, что имеет принципиальное значение для оценки прогноза и выбора тактики ведения пациенток. Ранее в большинстве международных рекомендаций предлагалось диагностировать тяжелую АГ с уровня АД 170/110 мм рт. ст. В настоящее время, согласно рекомендациям ВНОК и большинства зарубежных обществ акушеров-гинекологов [5–12], тяжелая АГ диагностируется при уровне САД ≥ 160 и/или ДАД ≥ 110 мм рт. ст. Поводом к пересмотру критериев тяжелой АГ послужили клинические исследования, проведенные в последние годы, в ходе которых было зарегистрировано существенное возрастание частоты развития мозгового инсульта при уровне САД выше 160 мм рт. ст., материнская смертность при котором достигала 53 % [16].
Как известно, инсульты у женщин одинаково часто развиваются как во время родов, так и в раннем послеродовом периоде и в 90 % случаев являются геморрагическими, а повышение САД имеет бoльшее по сравнению с ДАД значение в развитии инсульта.
Национальный институт здоровья и клинического совершенствования Великобритании дополнительно выделяет легкую АГ (140–149/90–99 мм рт. ст.), в этом случае умеренная АГ диагностируется при цифрах 150–159/100–109 мм рт. ст. [6]. Общество акушеров-гинекологов Австралии и Новой Зеландии продолжают придерживаться критерия 170/110 мм рт. ст. для тяжелой АГ [9].
4. Когда назначать лекарственную терапию при АГ у беременных?
Необходимость лекарственной терапии при тяжелой АГ не вызывает сомнений, в то время как целесообразность медикаментозной терапии при умеренной АГ или оптимальные целевые уровни АД остаются предметом дискуссий. В 2007 г. опубликован Кокрановский обзор, показавший, что применение антигипертензивной терапии уменьшает риск развития тяжелых форм АГ, однако существенно не влияет на частоту развития ПЭ, преждевременных родов, перинатальные исходы [17]. Также не было обнаружено преимуществ жесткого контроля при умеренном повышении уровня АД у пациенток с хронической и гестационной АГ и в более позднем обзоре [18]. Кроме того, в двух проведенных мета-анализах было выявлено, что снижение АД у матери ассоциировано с низкой массой тела ребенка при рождении [19, 20]. Предварительные результаты многоцентрового исследования CHIPS (Control of Hypertension In Pregnancy Study, 2006) подтверждают целесообразность проведения больших исследований для уточнения критериев начала антигипертензивной терапии у беременных [21].
В США рекомендуется начинать медикаментозное лечение при уровне АД выше 160/105 мм рт. ст., целевое значение не установлено [11]. Канадское общество акушеров-гинекологов при антигипертензивной терапии умеренной АГ рекомендует целевой уровень АД 130–155/80–105 мм рт. ст. для женщин без сопутствующих заболеваний и АД 130–139/80–89 мм рт. ст. при наличии отягощенного анамнеза (сахарного диабета, почечной недостаточности, системных заболеваний соединительной ткани) [5]. В Австралии и Новой Зеландии считается целесообразным назначать плановую антигипертензивную терапию всем женщинам при уровне АД выше 160/100 мм рт. ст., и принимать решение на основании местных протоков при уровне АД 140–160/90–100 мм рт. ст.; целевой уровень АД не определен [9]. В Великобритании эксперты считают целесообразным начинать терапию при любой форме АГ с уровня 150/100 мм рт. ст., с целевым значением ДАД 80–100 мм рт. ст. [6]. В табл. 1 приведены рекомендованные в нашей стране критерии начала терапии и целевые значения уровня АД, утвержденные ВНОК в 2010 г.
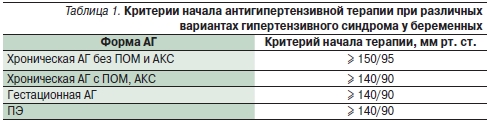
Примечание. ПОМ – поражение органов мишеней; АКС – ассоциированные клинические состояния. Целевой уровень АД при лечении АГ у беременных: САД 130–150 и ДАД 80–95 мм рт. ст.
5. Когда необходимо госпитализировать беременную с АГ?
Основными показаниями к госпитализации беременных с АГ являются три клинические ситуации: тяжелая АГ (АД ≥ 160/110 мм рт. ст.), впервые выявленная в период беременности АГ клинические и/или лабораторные признаки ПЭ.
6. Какие обследования необходимы при подозрении на ПЭ?
В целом международные рекомендации согласуются между собой по спектру необходимых для мониторирования обследований, однако продолжается дискуссия о том, как часто определять биохимические показатели в зависимости от формы АГ и прогностической ценности определения мочевой кислоты. В табл. 2 представлены основные лабораторные маркеры ПЭ.
Примечание. ДВС – диссеминированное внутрисосудистое свертывание, АСТ – аспартатаминотрансфераза, АЛТ – аланинаминотрансфераза, ЛДГ – лактатдегидрогеназа.
7. Как диагностировать ПЭ у беременных с хронической АГ?
У беременных с хронической АГ диагноз ПЭ устанавливают на основании следующих признаков:
• впервые появление после 20 недель протеинурии (0,3 г белка и более в суточной моче) или заметное увеличение ранее имевшейся протеинурии;
• прогрессирование АГ у тех женщин, у которых до 20-й недели беременности АД легко контролировалось;
• появление после 20 недель признаков полиорганной недостаточности.
8. Какой должна быть тактика ведения беременной при диагностике ПЭ?
При появлении клинических признаков ПЭ обязательна госпитализация. Дальнейшая тактика ведения определяется тяжестью ПЭ. В табл. 3 приведены критерии степени тяжести ПЭ. При умеренно выраженной ПЭ проводится тщательный мониторинг состояния беременной и плода, но при этом возможно пролонгирование беременности. При тяжелой ПЭ необходимо решать вопрос о родоразрешении в экстренном порядке после стабилизации состояния матери.
9. Какие антигипертензивные лекарственные средства можно назначать беременным?
Исследования ДИАЛОГ [1] и ДИАЛОГ II [2, 3] показали, что в реальной клинической практике имеются сложности с выбором антигипертензивных лекарственных средств (ЛС). При анкетировании было выявлено, что значительное число врачей используют для снижения АД у беременных ряд неэффективных и небезопасных препаратов (Раунатин, бендазол, папаверин, дротаверин, Папазол, ингибиторы ангиотензинпревращающего фермента – АПФ).
Основными ЛС, которые используются в настоящее время в мире для лечения АГ в период беременности, являются метилдопа (препарат первой линии), α-β-адреноблокатор лабеталол, антагонисты кальция (нифедипин [Кордафлекс РД®]) и β-адреноблокаторы, а также некоторые вазодилататоры миотропного действия. Между зарубежными и Российскими рекомендациями по фармакотерапии имеется ряд отличий. Некоторые ЛС, используемые за рубежом, в нашей стране не зарегистрированы, например лабеталол, диазоксид, гидралазин для парентерального введения. Необходимо отметить, что лабеталол широко применяется как для плановой терапии, так и при тяжелой АГ и в большинстве рекомендаций рассматривается в качестве препарата первой или второй линии. В целом в Российских рекомендациях указан более широкий спектр ЛС, разрешенных к применению в клинической практике, в табл. 4 и 5 приведено резюме по выбору лекарственной терапии.
* FDA – Food and Drug Administration (Управление по контролю качества пищевых продуктов и лекарств США).
Примечание. ЗВРП – задержка внутриутробного развития плода.
Метилдопа в большинстве стран является препаратом первой линии при лечении АГ беременных, который изучался в многочисленных проспективных исследованиях в сравнении с плацебо и другими антигипертензивными препаратами, в которых была продемонстрирована безопасность препарата для матери и плода/новорожденного. Метилдопа – пока единственный антигипертензивный препарат, использующийся во время беременности, при применении которого изучались отдаленные последствия в отношении развития детей (242 ребенка, время наблюдения – 7,5 года), неблагоприятного влияния препарата на постнатальное физическое и интеллектуальное развитие выявлено не было [22].
Наиболее изученным препаратом группы антагонистов кальция является представитель дигидропиридиновой группы – нифедипин (Кордафлекс РД®). Накоплен достаточный клинический опыт применения его в качестве антигипертензивного препарата, а также токолитика, позволяющий считать его относительно безопасным для плода. В настоящее время на российском рынке имеется несколько форм нифедипина различной продолжительности действия, что позволяет назначать адекватную антигипертензивную терапию беременной с АГ, а также эффективно купировать гипертонический криз.
Амлодипин должен рассматриваться в качестве препарата резерва. Препарат используется беременными и в России, и в США, несмотря на то что хорошо спланированные клинические исследования применения во время беременности отсутствуют [23]. При обзоре литературы найдено всего две публикации о применении амлодипина при беременности. В проспективном исследовании применения антагонистов кальция в I триместре беременности, включившем 299 женщин (38 пациенток получали амлодипин), риска основных врожденных мальформаций выявлено не было [24]. В наблюдательном исследовании, включившем 11 женщин при сроке беременности 36 недель и более, показана эффективность применения 5 мг амлодипина в течение 3 недель для нормализации показателей АД и эндотелий-зависимой вазодилатации [25].
Препаратом выбора при АГ у беременных из группы β-адреноблокаторов большинство рекомендаций называют метопролол (Эгилок Ретард®). В плацебо-контролируемом исследовании при применении метопролола (Эгилок Ретард®) не получено данных, указывающих на отрицательное влияние препарата на развитие плода, в т. ч. задержку внутриутробного развития, а также не зарегистрировано осложнений у новорожденного, таких как гипогликемия, угнетение дыхания, брадикардия и гипотензия [26].
10. Какие ЛС применяются при тяжелой АГ у беременных?
Уровень АД ≥ 160/110 мм рт. ст. у беременной рассматривается как неотложная ситуация. Для терапии применяется нифедипин (Кордафлекс РД®) внутрь. При неэффективности возможно применение клонидина, в т. ч. парентерально. Для лечения ПЭ с отеком легких препаратом выбора является нитроглицерин. В случае если нет эффекта от вышеперечисленных средств и/или есть признаки гипертонической энцефалопатии, возможно кратковременное применение нитропруссида натрия. За рубежом для быстрого снижения уровня АД у беременных также применяют лабеталол, диазоксид, гидралазин и урапидил.
Одновременно с мероприятиями по оказанию неотложной помощи должна быть начата плановая антигипертензивная терапия с целью предотвращения повторного повышения АД. Сульфат магния не является собственно антигипертензивным препаратом, однако при тяжелой ПЭ необходимо его введение для профилактики судорожного синдрома. При проведении активной антигипертензивной терапии следует опасаться чрезмерного снижения уровня АД, способного вызывать нарушение перфузии плаценты и ухудшение состояния плода.
11. Какие антигипертензивные ЛС не рекомендовано назначать во время беременности?
При беременности противопоказаны ингибиторы АПФ, антагонисты рецепторов ангиотензина II, спиронлактон, резерпин, антагонисты кальция дилтиазем и фелодипин.
Атенолол не рекомендован к применению у беременных в Канаде, Германии, Австралии; в США препарат отнесен к категории D по классификации FDA. В небольшом проспективном рандомизированном плацебо-контролируемом исследовании, включившем 33 женщины, выявлена ассоциация с низкой массой тела новорожденного [27]. Тенденция к рождению маловесного плода подтвердилась в нескольких ретроспективных когортных исследованиях, причем наиболее выраженный эффект атенолола отмечен у женщин, начавших принимать препарат в ранние сроки беременности и получавших его длительное время [28–30].
12. Что делать, если женщина принимала противопоказанные препараты, не зная о беременности?
Применение ЛС, противопоказанных при беременности, в т. ч. в I триместре, не является показанием к искусственному прерыванию беременности. Требуется отмена препарата (коррекция антигипертензивной терапии) и проведение ультразвукового исследования плода в плановом порядке (в 11–12 и 19–22 недели) с детальным исследованием анатомических структур плода.
13. Какой должна быть терапия в период лактации?
В периоде после родов в зависимости от состояния матери, уровня АД выбирается различная тактика лечения АГ. При АГ без ПОМ, АКС и уровне АД до 150/95 мм рт. ст. возможен отказ от плановой антигипертензивной терапии. При АГ без ПОМ, АКС и уровне АД 150/95–179/109 мм рт. ст. рекомендована низкодозированная медикаментозная терапия, что позволяет продолжать кормление грудью. В этой ситуации целевых значений АД, вероятно, достичь не удастся, однако общий сердечно-сосудистый риск будет снижен. Но для женщин группы высокого риска (при АГ с ПОМ и/или АКС при уровне АД 180/110 мм рт. ст. и выше, сахарном диабете, метаболическом синдроме) должна быть назначена антигипертензивная терапия в полном объеме, в т. ч. комбинированная с достижением целевого уровня АД. В этой ситуации необходимо обсудить с женщиной отказ от грудного вскармливания.
Способность лекарственных препаратов проникать в грудное молоко и отсутствие сведений о влиянии на новорожденного ограничивают их выбор в период лактации. В опубликованных исследованиях, посвященных изучению фармакокинетических принципов, в соответствии с которыми происходит распределение лекарственных препаратов в материнском молоке и воздействие их на ребенка, число участников не превышало 15, преимущественно было ограничено 1–5 женщинами. В табл. 6 перечислены лекарственные средства, разрешенные к применению Американской академией педиатрии. Относительная доза менее 3 % считается крайне незначительным количеством препарата и означает, что токсическое действие на ребенка маловероятно.
Примечание. Относительная доза (процент материнской дозы в расчете на массу тела) – количество препарата, которое грудной ребенок получает ежедневно в сутки в расчете на 1 кг своей массы тела.
* Необходимо мониторировать состояние ребенка для ранней диагностики возможной клиники, обусловленной блокадой β-адренорецепторов. Американская академия педиатрии классифицирует пропранолол, тимолол, надолол, окспренолол, лабеталол как совместимые с грудным вскармливанием. Прием метопролола считается совместимым с кормлением грудью, хотя он накапливается в молоке; ацебуталол и атенолол не следует применять кормящим женщинам.
** Возможно назначение при тяжелом течении АГ, сочетании АГ с сахарным диабетом, заболеваниями почек, при сохранении протеинурии у пациенток, перенесших ПЭ.
*** Применение диуретиков может вызывать уменьшение образования молока.
В других зарубежных рекомендациях приводится существенно меньший список ЛС, разрешенных в период лактации. В основном это нифедипин (Кордафлекс РД®), лабеталол, эналаприл, каптоприл и метилдопа. В Британских рекомендациях специально оговаривается, что во время лактации не следует применять амлодипин и другие ингибиторы АПФ, кроме эналаприла и каптоприла. При выборе препарата в российской клинической практике необходимо учитывать тот факт, что в настоящее время, согласно Инструкциям по медицинскому применению, зарегистрированным в РФ, во время лактации разрешен к применению препарат метилдопа.
Проблема АГ у беременных имеет междисциплинарный характер и остается в центре внимания кардиологов, акушеров, клинических фармакологов и педиатров. В российской клинической практике сохраняется необходимость разрешения существующих спорных вопросов в классификации, диагностических критериях и лечебной тактике ведения беременных с АГ. Очевидна необходимость проведения клинических исследований, создания центров мониторинга применения ЛС для лечения АГ в период беременности с целью оценки их эффективности и безопасности, включая отдаленные последствия для ребенка, а также определения возможности снижения сердечно-сосудистого риска для матери.



