Гипертонические кризы (ГК) как осложнение артериальной гипертензии (АГ) в последние годы приобретают все большее распространение. Эта патология имеет существенное медицинское и социальное значение, т. к. нелеченая АГ и рецидивирующие ГК становятся причиной инвалидизации и смерти [13].
Среди осложнений ГК наиболее распространенные – поражения со стороны центральной нервной системы (инсульт мозга – 25,5 %, гипертоническая энцефалопатия – 16,3 %), внутримозговое или субарахноидальное кровотечение (4,5 %), а также острая сердечная недостаточность (36,8 %), острый инфаркт миокарда или нестабильная стенокардия (12 %), расслоение аорты (2 %) и эклампсия (4,5 %) [35].
По данным НИИ скорой помощи им. Н.В. Склифосовского, в подавляющем большинстве случаев ГК у больных АГ являются повторными (91,9 %), из них 62,7 % повторяются в течение года, 39,6 % – в течение месяца, 11,7 % – в течение 48 часов [2].
О том, насколько серьезна проблема ГК, свидетельствует и тот факт, что из числа больных, у которых развивались осложненные кризы, 25–40 % умирали в течение 3 лет от почечной недостаточности или инсульта [34]. Кроме того, риск неблагоприятного исхода повышается с возрастом, увеличением продолжительности АГ, повышением уровня азотсодержащих продуктов белкового обмена (мочевины, креатинина), при наличии гипертензивной ретинопатии, с развитием почечной недостаточности и др.
Гипертонические кризы являются одним из наиболее частых поводов к вызову скорой медицинской помощи (СМП) в Российской Федерации, причем их частота не имеет тенденции к снижению, несмотря на появление все большего количества антигипертензивных препаратов (АГП).
Результаты клинико-статистического анализа вызовов бригад СМП в Москве за 2005–2009 гг. свидетельствуют о неуклонном росте сердечно-сосудистой патологии, в т. ч. ГК, который за исследуемый период превысил 14 % [1].
Касаясь выбора лечебно-диагностической тактики, следует учитывать неоднородность клинических проявлений и наличие различных патогенетических вариантов ГК, что требует дифференцированного подхода к их купированию.
При оказании неотложной медицинской помощи пациентам с ГК необходимо также учитывать наличие
сопутствующих заболеваний. В связи с этим в Докладе объединенного рационального комитета по диагностике, обследованию и лечению повышенного артериального давления (АД) рекомендовано выделять группы больных, требующих особого подхода, например, с наличием сахарного диабета, метаболического синдрома [18]. За последние годы практически во всех странах, в т. ч. и в России, неуклонно растет число больных, у которых ГК протекают на фоне неблагоприятных метаболиче-
ских нарушений, в частности углеводного и липидного обменов.
сопутствующих заболеваний. В связи с этим в Докладе объединенного рационального комитета по диагностике, обследованию и лечению повышенного артериального давления (АД) рекомендовано выделять группы больных, требующих особого подхода, например, с наличием сахарного диабета, метаболического синдрома [18]. За последние годы практически во всех странах, в т. ч. и в России, неуклонно растет число больных, у которых ГК протекают на фоне неблагоприятных метаболиче-
ских нарушений, в частности углеводного и липидного обменов.
Диагностика
Важнейшим аспектом диагностики ГК является подробный опрос больного, во время которого необходимо выяснить индивидуальные особенности развития криза (см. таблицу). Объективное изучение пациента с ГК на догоспитальном этапе предполагает осмотр, физикальное и электрокардиографическое исследования. При осмотре и физикальном исследовании пациентов с ГК необходимо провести следующие мероприятия:
• оценить общее состояние и жизненно важные функции – сознание (возбуждение, оглушенность, без сознания), дыхание (наличие тахипноэ);
• визуально оценить:положение больного (сидит, лежит, ортопноэ), окраску и влажность кожных покровов (бледные, гиперемированные, цианотичные, сухие, влажные, холодный пот на лице,
акроцианоз), периферические отеки,
• измерить АД в динамике на обеих руках;
• исследовать пульс: регулярность, частота, симметричность, наполнение; снижение пульсации артерий на одной руке или на обеих по сравнению с ногами может указывать на синдром или болезнь Такаясу, снижение пульсации на ногах по сравнению с руками – на коарктацию аорты;
• определить частоту сердечных сокращений (ЧСС);
• пальпацию и перкуссию сердца (выявление патологической пульсации, увеличения границ сердца
влево);
• аускультацию сердца (оценка тонов, наличие шумов, акцент и расщепление II тона над аортой);
• аускультацию брюшного отдела аорты (для исключения расслаивающей аневризмы или разрыва аневризмы);
• аускультацию легких (выявление застойных хрипов с обеих сторон);
• пальпацию и аускультацию живо-
та (для исключения расслаивающей аневризмы аорты);
• исследование неврологического статуса: сознание (ступор, кома), дисфагия, дизартрия, ухудшение зрения (появление пелены или “мушек” перед глазами, дефекты полей зрения и т. д.), двигательная и проприоцептивная функции конечностей, онемение губ, языка, рук, нарушения статики и походки, недержание мочи.
• оценить общее состояние и жизненно важные функции – сознание (возбуждение, оглушенность, без сознания), дыхание (наличие тахипноэ);
• визуально оценить:положение больного (сидит, лежит, ортопноэ), окраску и влажность кожных покровов (бледные, гиперемированные, цианотичные, сухие, влажные, холодный пот на лице,
акроцианоз), периферические отеки,
• измерить АД в динамике на обеих руках;
• исследовать пульс: регулярность, частота, симметричность, наполнение; снижение пульсации артерий на одной руке или на обеих по сравнению с ногами может указывать на синдром или болезнь Такаясу, снижение пульсации на ногах по сравнению с руками – на коарктацию аорты;
• определить частоту сердечных сокращений (ЧСС);
• пальпацию и перкуссию сердца (выявление патологической пульсации, увеличения границ сердца
влево);
• аускультацию сердца (оценка тонов, наличие шумов, акцент и расщепление II тона над аортой);
• аускультацию брюшного отдела аорты (для исключения расслаивающей аневризмы или разрыва аневризмы);
• аускультацию легких (выявление застойных хрипов с обеих сторон);
• пальпацию и аускультацию живо-
та (для исключения расслаивающей аневризмы аорты);
• исследование неврологического статуса: сознание (ступор, кома), дисфагия, дизартрия, ухудшение зрения (появление пелены или “мушек” перед глазами, дефекты полей зрения и т. д.), двигательная и проприоцептивная функции конечностей, онемение губ, языка, рук, нарушения статики и походки, недержание мочи.
Обязательным методом при ГК является электрокардиографическое исследование (ЭКГ), при этом необходима регистрация исходной ЭКГ и в динамике на фоне проведения лечебных мероприятий. ЭКГ позволяет проводить оценку ритма, ЧСС, проводимости, выявлять признаки гипертрофии левого желудочка, метаболические нарушения (например, гипо- или гиперкалиемию). Именно ЭКГ способствует своевременной диагностике наиболее серьезных осложнений ГК, таких как острая
ишемия миокарда, жизнеугрожающие нарушения сердечного ритма, тромбоэмболия легочной артерии и др. При динамическом ЭКГ-контроле особое внимание должно уделяться оценке атриовентрикулярной и внутрижелудочковой проводимости (интервал PQ, ширина QRS), а также
продолжительности электрической систолы желудочков (интервал QT), чтобы исключить возможное ухудшение указанных параметров в процессе применения АГП, таких как β-адреноблокаторы, блокаторы кальциевых каналов и др.
ишемия миокарда, жизнеугрожающие нарушения сердечного ритма, тромбоэмболия легочной артерии и др. При динамическом ЭКГ-контроле особое внимание должно уделяться оценке атриовентрикулярной и внутрижелудочковой проводимости (интервал PQ, ширина QRS), а также
продолжительности электрической систолы желудочков (интервал QT), чтобы исключить возможное ухудшение указанных параметров в процессе применения АГП, таких как β-адреноблокаторы, блокаторы кальциевых каналов и др.
Таблица. Вопросы пациенту с ГК.
Пульсоксиметрия показана пациентам с сопутствующей бронхолегочной патологией (ХОБЛ, бронхиальной астмой и т. д.), а также когда развитию криза способствует синдром апноэ во сне. Кроме того, динамический пульсоксиметрический контроль выраженности гипоксии является обязательным методом при кризах с цереброваскулярными осложнениями (инсульт, острая гипертоническая энцефалопатия, субарахноидальное кровоизлияние, черепно-мозговая травма и т. д.), а также при острой левожелудочковой недостаточности, когда возникает необходимость коррекции дыхательных нарушений.
Исследование уровня глюкозы в крови (глюкометрия) является обязательным при проведении лечебно-
диагностических мероприятий при наличии у больных сахарного диабета и метаболического синдрома.
диагностических мероприятий при наличии у больных сахарного диабета и метаболического синдрома.
Лечение больных ГК
В настоящее время в клинической практике принята классификация ГК, признанная ВОЗ: неосложненный (некритический, неотложный, urgency) и осложненный (критический, экстренный, emergency) криз [33]. Неосложненный ГК, как правило, протекает с минимальными субъективными и объективными симптомами на фоне острого повышения АД. Он не сопровождается развитием пораже-
ния органов-мишеней, а АД должно снижаться постепенно – в течение нескольких часов.
ния органов-мишеней, а АД должно снижаться постепенно – в течение нескольких часов.
Лечение пациентов с неосложненным ГК должно быть сугубо индивидуальным, основываться на особенностях клинической картины, и решающее значение при этом имеет правильная интерпретация жалоб и симптомов, а не абсолютный уровень АД [4]. Основной целью лечения пациентов с ГК является не получение “нормальных” значений АД, а достижение контролируемого снижения с целью сведения к минимуму риска гипоперфузии жизненно важных органов. На всех этапах проведения лечебно-диагностических мероприятий у пациентов с ГК важно придерживаться принципа “лечить пациента, а не цифры АД”.
При любом варианте ГК лечение необходимо начинать немедленно, к тому же скорость снижения АД у больных АГ с неосложненным течением не должна превышать 20–25 % от исходных значений за первые 30–60 минут с последующим достижением целевого уровня АД в течение нескольких часов от начала терапии. Необходимо максимально избегать больших стартовых доз АГП, т. к. это может спровоцировать резкое снижение АД. Острая гипотензия особенно недопустима для больных с высоким риском возникновения коллапса, например пожилых пациентов с поражением сосудов, а также имеющих в анамнезе тяжелое атеросклеротическое поражение мозговых и венечных сосудов.
В лечении неосложненных ГК рекомендуется использовать пероральные АГП, обеспечивающие постепенное снижение АД в течение нескольких часов. Появление или нарастание признаков повреждения органов-мишеней является показанием к внутривенному введению АГП.
В последние годы наряду с традиционными препаратами, такими как ингибитор ангиотензинпревращающего фермента (АПФ) каптоприл, блокаторы кальциевых каналов амлодипин,
нифедипин и др., появилась возможность использовать ряд эффективных и безопасных АГП, таких как моксонидин и урапидил.
нифедипин и др., появилась возможность использовать ряд эффективных и безопасных АГП, таких как моксонидин и урапидил.
Моксонидин – лекарственный препарат, который избирательно связывается с I1-имидазолиновыми рецепторами, расположенными в области продолговатого мозга [12]. В результате связывания нейронов с имидазолином устраняется симпатическая гиперактивность, что сопровождается снижением периферического сосудистого сопротивления [25, 27]. Одновременно моксонидин снижает уровень ренина, ангиотензина II и альдостерона в плазме крови [30]. Данные эффекты имеют особое значение, т. к. уменьшение активности ренин-ангиотензинальдостероновой системы предупреждает развитие и прогрессирование ремоделирования сердца и сосудов.
Снижение гиперактивности симпатической нервной системы на фоне лечения моксонидином сопровождается повышением чувствительности тканей к инсулину, улучшением углеводного и липидного обменов, в частности снижением уровня глюкозы плазмы крови и лептина сыворотки крови [10, 19]. Положительное влияние моксонидина на углеводный и липидный обмены делает его препаратом выбора лечения АГ у пациентов, страдающих сахарным диабетом и метаболическим синдромом.
По данным многочисленных двойных слепых рандомизированных исследований, моксонидин по антигипертензивной эффективности не уступает диуретикам, β-адреноблокаторам, блокаторам кальциевых каналов и ингибиторам АПФ, а по переносимости достоверно превосходит прежние препараты центрального действия [14,16, 21, 22, 23, 26, 32].
Как показало рандомизированное многоцентровое сравнительное исследование AVES (РАндомизированное многоцентровое сраВнительное исследование эффЕктивности моксонидина для больных с неосложненным ГК), моксонидин при однократном приеме в дозе 0,4 мг больными с неосложненным ГК достоверно снижает уровень АД к 30-й минуте от начала лечения [5]. Препарат снижает АД постепенно, и степень снижения не превышает 25 % от исходного уровня, что является непременным условием безопасного лечения неосложненных ГК. Продолжительность антигипертензивного эффекта моксонидина сохраняется в течение 12 часов от начала лечения, что выгодно отличает его от каптоприла, продолжительность действия которого не превышает 6 часов [31].
Получены результаты, свидетельствующие об улучшении диастолической функции левого желудочка, обусловленные уменьшением конечно-диастолического объема, а при длительной терапии достигалось уменьшение гипертрофии левого желудочка [10, 11, 15, 17].
Важным преимуществом моксонидина является его ренопротективное действие, вызванное как центральным механизмом подавления симпатической гиперактивности, так и непосредственным влиянием препарата на почечные рецепторы к имидазолину. Положительное влияние на функцию
почек подтверждено достоверным снижением гиперкреатинемии на фоне купирования ГК моксонидином [5]. Терапия моксонидином способствовала снижению риска отторжения
почек подтверждено достоверным снижением гиперкреатинемии на фоне купирования ГК моксонидином [5]. Терапия моксонидином способствовала снижению риска отторжения
аллотрансплантата для больных после пересадки почек [29].
С учетом вышеизложенного моксонидин может рассматриваться в качестве препарата выбора для лечения неосложненных ГК начиная с догоспитального этапа. Это особенно актуально для пациентов с дополнительными факторами риска (курение, избыточная масса тела) и/или сопутствующей патологией (сахарным диабетом 2 типа, метаболическим синдромом, хронической почечной недостаточностью и т. п.).
В настоящее время в клиническую практику все шире внедряются АГП с многофакторным действием, влияющие на разные патогенетические механизмы развития заболевания и одновременно упреждающие активацию контррегулирующих механизмов, таких как рефлекторная тахикардия в ответ на снижение АД. К числу таких препаратов относится комбинированный α-адреноблокатор с центральным и периферическим действием урапидил.
Урапидил селективно блокирует постсинаптические α1-адренорецепторы, что сопровождается снижением периферического сосудистого сопротивления. В центральной нервной системе препарат действует на активность сосудодвигательного центра путем стимуляции серотониновых 5НТ1А-рецепторов, что проявляется в предотвращении рефлекторного увеличения тонуса симпатической нервной системы, предотвращает развитие рефлекторной тахикардии, обусловленной вазодилатацией.
Важно отметить следующие гемодинамические эффекты урапидила:
• снижает периферическое сосудистое сопротивление;
• сбалансированно снижает систолическое и диастолическое АД;
• снижает пред- и постнагрузку на сердце, тем самым повышает эффективность сердечных сокращений;
• эффективно снижает повышенное АД, не вызывая рефлекторной тахикардии;
• не повышает внутричерепное давление;
• снижает повышенное давление в малом круге кровообращения у лиц с легочной гипертензией и ХОБЛ.
• снижает периферическое сосудистое сопротивление;
• сбалансированно снижает систолическое и диастолическое АД;
• снижает пред- и постнагрузку на сердце, тем самым повышает эффективность сердечных сокращений;
• эффективно снижает повышенное АД, не вызывая рефлекторной тахикардии;
• не повышает внутричерепное давление;
• снижает повышенное давление в малом круге кровообращения у лиц с легочной гипертензией и ХОБЛ.
В настоящее время имеется капсульная форма урапидила для перорального приема, что расширяет возможности для успешного купирования ГК.
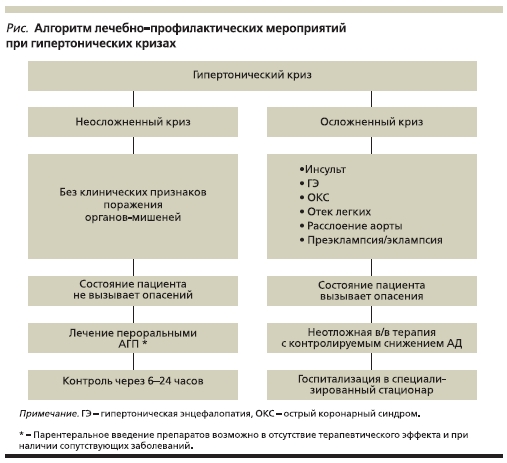
При успешном купировании неосложненного ГК и стабилизации клинического состояния больные, как
правило, не нуждаются в экстренной госпитализации в стационар и передаются для активного наблюдения в амбулаторно-поликлиническое учреждение (см. рисунок).
правило, не нуждаются в экстренной госпитализации в стационар и передаются для активного наблюдения в амбулаторно-поликлиническое учреждение (см. рисунок).
Необходимо учитывать, что развитие ГК всегда сопряжено с ухудшением прогноза больных АГ. Так,
результаты отечественного ретроспективного многоцентрового исследования ОСАДА (Оптимальное Снижение Артериального Давления при неосложненных ГК у больных Артериальной гипертензией) четко продемонстрировали, что частые неосложненные ГК у пациентов с АГ при рецидивирующем течении обусловливают достоверное увеличение частоты и риска сердечно-сосудистых осложнений, в
частности повышается риск развития нефатального инсульта/транзиторной ишемической атаки, ишемии и гипертрофии миокарда левого желудочка, хронической сердечной недостаточности [3].
результаты отечественного ретроспективного многоцентрового исследования ОСАДА (Оптимальное Снижение Артериального Давления при неосложненных ГК у больных Артериальной гипертензией) четко продемонстрировали, что частые неосложненные ГК у пациентов с АГ при рецидивирующем течении обусловливают достоверное увеличение частоты и риска сердечно-сосудистых осложнений, в
частности повышается риск развития нефатального инсульта/транзиторной ишемической атаки, ишемии и гипертрофии миокарда левого желудочка, хронической сердечной недостаточности [3].
В связи с вышеизложенным, по нашему мнению, следует расширить показания к госпитализации пациентов с неосложненными ГК в стационар:
• впервые возникший ГК;
• ГК, не купирующийся на догоспитальном этапе;
• ГК в течение последних 48 часов (рецидивирующий) с повторным обращением за медицинской помощью;
• ГК с высоким риском сердечнососудистых осложнений (наличие в анамнезе инфаркта миокарда, острого нарушения мозгового кровообращения – ОНМК, стенокардии напряжения IV функционального
класса и т. п.);
• неясность диагноза и необходимость проведения специальных исследований для уточнения природы АГ;
• ГК во время беременности;
• ГК, возникший на улице или в общественном месте.
• впервые возникший ГК;
• ГК, не купирующийся на догоспитальном этапе;
• ГК в течение последних 48 часов (рецидивирующий) с повторным обращением за медицинской помощью;
• ГК с высоким риском сердечнососудистых осложнений (наличие в анамнезе инфаркта миокарда, острого нарушения мозгового кровообращения – ОНМК, стенокардии напряжения IV функционального
класса и т. п.);
• неясность диагноза и необходимость проведения специальных исследований для уточнения природы АГ;
• ГК во время беременности;
• ГК, возникший на улице или в общественном месте.
Осложненные ГК характеризуются опасными для жизни поражениями органов-мишеней, такими как гипертоническая энцефалопатия, инсульт, острый коронарный синдром, острая левожелудочковая недостаточность, эклампсия, острые нарушения ритма.
Лечение осложненных кризов предполагает немедленное внутривенное введение АГП. Именно таким способом можно добиваться быстрого терапевтического эффекта, при этом обеспечивая контролируемое снижение АД. Выбор конкретного препарата, дозировка и скорость введения зависят от особенностей клинической картины осложнения; именно правильная интерпретация жалоб и симптомов, а не абсолютный уровень АД имеет решающее значение в лечебной тактике [4].
Проблема антигипертензивной терапии особенно актуальна для пациентов с ГК, осложненным ОНМК. При этом целесообразность снижения АД в остром периоде инсульта остается дискуссионной. Вместе с тем проспективное исследование исходов мозговых инсультов выявило U-образную связь между уровнем АД в острейшем периоде и исходом заболевания. Так, наименьшая частота ранних и отсрочен-
ных неблагоприятных исходов (смерть, инвалидность) наблюдалась среди больных, имевших систолическое АД 160–180 мм рт. ст. в остром периоде инсульта. Повышение или снижение АД на каждые 10 мм рт. ст. от уровня систолического АД 150 мм рт. ст. было сопряжено с увеличением частоты неврологических и фатальных осложнений, однако подтверждения гипотезы о связи частоты геморрагических осложнений ишемического инсульта с величиной АД не получено [20].
ных неблагоприятных исходов (смерть, инвалидность) наблюдалась среди больных, имевших систолическое АД 160–180 мм рт. ст. в остром периоде инсульта. Повышение или снижение АД на каждые 10 мм рт. ст. от уровня систолического АД 150 мм рт. ст. было сопряжено с увеличением частоты неврологических и фатальных осложнений, однако подтверждения гипотезы о связи частоты геморрагических осложнений ишемического инсульта с величиной АД не получено [20].
Таким образом, достигнуты результаты, демонстрирующие возможность снижения летальности и постинсультной инвалидизации при раннем начале антигипертензивной терапии. Дифференцированная терапия ГК, осложненных ОНМК, должна проводиться в специализированных
неврологических стационарах, куда экстренно доставляются больные бригадами СМП. В этих условиях на базе современных высокотехнологичных методик нейровизуализации, таких как компьютерная томография и магнитно-резонансная томография, появляется возможность выявления
патологических изменений уже в первые часы заболевания [24].
неврологических стационарах, куда экстренно доставляются больные бригадами СМП. В этих условиях на базе современных высокотехнологичных методик нейровизуализации, таких как компьютерная томография и магнитно-резонансная томография, появляется возможность выявления
патологических изменений уже в первые часы заболевания [24].
Мы совместно с сотрудниками кафедры фундаментальной и клинической неврологии и нейрохирургии
РНИМУ на базе ГКБ № 31 Москвы, провели исследование, в котором выявлена выраженная корреляция
между уровнем мозгового кровотока в зоне ишемического поражения и систолическим АД (r = -0,921), в
то время как корреляционная связь между уровнями мозгового кровотока (CBF – cerebral blood flow) и диастолического АД оказалась менее значимой (r = -0,627). Полученные данные по влиянию уровня системного АД на CBF позволяют вносить изменения в тактику ведения пациентов с ишемическим инсультом головного мозга на догоспитальном этапе. Бригада СМП на догоспитальном этапе может проводить антигипертензивную терапию вопреки традиционно сложившемуся
мнению. Снижение повышенного АД уже во время транспортировки пациента с мозговым инсультом в стационар позволяет сокращать время, проходящее от момента появления неврологической симптоматики до проведения тромболитической терапии. Кроме того, снижение уровня АД позволит снижать риск геморрагической трансформации в области очага ишемии как на догоспитальном этапе,
так и на фоне проведения тромболитической терапии [6, 20].
РНИМУ на базе ГКБ № 31 Москвы, провели исследование, в котором выявлена выраженная корреляция
между уровнем мозгового кровотока в зоне ишемического поражения и систолическим АД (r = -0,921), в
то время как корреляционная связь между уровнями мозгового кровотока (CBF – cerebral blood flow) и диастолического АД оказалась менее значимой (r = -0,627). Полученные данные по влиянию уровня системного АД на CBF позволяют вносить изменения в тактику ведения пациентов с ишемическим инсультом головного мозга на догоспитальном этапе. Бригада СМП на догоспитальном этапе может проводить антигипертензивную терапию вопреки традиционно сложившемуся
мнению. Снижение повышенного АД уже во время транспортировки пациента с мозговым инсультом в стационар позволяет сокращать время, проходящее от момента появления неврологической симптоматики до проведения тромболитической терапии. Кроме того, снижение уровня АД позволит снижать риск геморрагической трансформации в области очага ишемии как на догоспитальном этапе,
так и на фоне проведения тромболитической терапии [6, 20].
Эффективным и безопасным препаратом, обладающим высоким гипотензивным действием на больных АГ с нарушением мозгового кровообращения, представляется препарат урапидил, включенный в список жизненно необходимых и важнейших лекарственных препаратов (Распоряжение правительства Российской Федерации № 2199-р от 07.12.2011 Москвы). На фоне снижения АД при использовании ура-
пидила не повышается внутричерепное давление и не нарушается перфузия головного мозга, в связи с чем препарат успешно применяется в неврологической и нейрохирургической практике. Так, исследование INTERACT (Intensive blood pressure reduction in acute cerebral haemorrhage trial) было
посвящено анализу влияния антигипертензивной терапии на объем гематомы и перифокального отека в первые 72 часа после развития геморрагического инсульта. Было выявлено, что раннее интенсивное снижение АД урапидилом снижает темп увеличения гематомы, способствует ее разрежению в течение первых 72 часов после развития инсульта [9].
пидила не повышается внутричерепное давление и не нарушается перфузия головного мозга, в связи с чем препарат успешно применяется в неврологической и нейрохирургической практике. Так, исследование INTERACT (Intensive blood pressure reduction in acute cerebral haemorrhage trial) было
посвящено анализу влияния антигипертензивной терапии на объем гематомы и перифокального отека в первые 72 часа после развития геморрагического инсульта. Было выявлено, что раннее интенсивное снижение АД урапидилом снижает темп увеличения гематомы, способствует ее разрежению в течение первых 72 часов после развития инсульта [9].
Пациентам с сочетанной патологией, в частности, при купировании ГК у больных ХОБЛ и вторичной легочной гипертензией, урапидил наряду с гипотензивным эффектом улучшает гемодинамические характеристики как в большом, так и в малом круге кровообращения. При этом не отмечено
неблагоприятных воздействий препарата на больных ХОБЛ или повышенной реактивностью бронхов в отношении показателей вентиляции, реактивности бронхов и газообмена [7, 8].
неблагоприятных воздействий препарата на больных ХОБЛ или повышенной реактивностью бронхов в отношении показателей вентиляции, реактивности бронхов и газообмена [7, 8].
Таким образом, урапидил может быть рекомендован в качестве АГП первого ряда для купирования ГК,
осложненных ОНМК.
осложненных ОНМК.
В заключение следует подчеркнуть, что использование современных технологий и рационального алгоритма лечения ГК позволяет надеяться на повышение качества оказания неотложной медицинской помощи таким больным.



