Сохранение репродуктивного здоровья (РЗ) женщин и обеспечение безопасного материнства – приоритетная задача современной медицины во всем мире. Согласно определению ВОЗ, РЗ – это состояние полного физического, умственного и социального благополучия во всех вопросах, касающихся репродуктивной системы, ее функций и процессов, включая воспроизводство и гармонию в психосоциальных отношениях в семье [1].
Повышенный интерес вызывают проблемы РЗ женщин, страдающих хроническим заболеванием головного мозга – эпилепсией, вынужденных длительно или пожизненно принимать противоэпилептические препараты (ПЭП), которые, с одной стороны, позволяют добиваться ремиссии основного заболевания и полноценно жить, работать, создавать семью, а с другой – могут вызывать неблагоприятные побочные эффекты со стороны женской репродуктивной сферы [2].
Международной противоэпилептической лигой предложено следующее определение: “эпилепсия – заболевание мозга, характеризующееся стойким предрасположением к генерированию эпилептических припадков и нейробиологическими, когнитивными, психологическими и социальными последствиями этого состояния. Дефиниция эпилепсии требует появления по меньшей мере одного эпилептического припадка” [3].
Проблема сохранения РЗ женщин, страдающих эпилепсией, включает индивидуальный подбор метода контрацепции, приемлемого для данной пациентки в зависимости от получаемой ею противоэпилептической терапии (ПЭТ). В этом аспекте женщины, страдающие эпилепсией, представляют собой сложную группу для консультирования по вопросам предохранения от нежелательной беременности. По данным нескольких недавно проведенных исследований, женщины с эпилепсией крайне редко использовали современные методы контрацепции: преобладали барьерные методы либо прерванный половой акт [4, 5]. Гинекологи опасаются назначать комбинированные оральные контрацептивы (КОК) пациенткам с эпилепсией, поскольку те принимают ПЭП, а взаимодействие ПЭП с КОК может приводить к изменению фармакокинетики препаратов, что, с одной стороны, может провоцировать приступ, с другой – приводить к наступлению нежелательной беременности. Кроме того, в инструкциях по применению КОК в перечне противопоказаний указана эпилепсия, а в соответствии с критериями приемлемости использования методов контрацепции ВОЗ назначение низкодозированных КОК не рекомендуется в случае приема ПЭП – индукторов ферментов печени [6].
Следует отметить, что проблема взаимодействия КОК и ПЭП является в России малоизученной, поэтому основные рекомендации по контрацепции основаны на результатах исследования зарубежных специалистов.
Женщины, страдающие эпилепсией и постоянно принимающие ПЭП, должны быть информированы о возможности использования современных методов контрацепции для предупреждения нежелательной беременности. Согласно данным ряда исследований, более 40 % женщин с эпилепсией беременность не планируют [7–9]. Лишь 3 % женщин с эпилепсией с целью планирования беременности за 3 месяца до предполагаемого момента ее наступления начинают посещать акушера-гинеколога [10], а более трети женщин с эпилепсией не имеют представления о влиянии беременности на течение основного заболевания, хотя хорошо известно, что наступление беременности в ряде случаев может ухудшать течение заболевания [11].
Современные гормональные методы контрацепции являются наиболее надежным способом обратимого предупреждения беременности. В Германии эти препараты используют более 30 % женщин в возрасте от 15 до 45 лет, в Нидерландах – более 40 % женщин этой возрастной группы, в Бельгии и Франции – 50 %. В России, по данным Минздравсоцразвития РФ на 2009 г., данный метод контрацепции применяют 13,4 % женщин [12].
Механизм действия гормональной контрацепции заключается в подавлении секреции гонадотропин-рилизинг-гормона (ГнРГ), лютеинизирующего (ЛГ) и фолликулостимулирующего (ФСГ) гормонов, что приводит к блокированию овуляции. Одновременно снижается восприимчивость эндометрия к бластоцисте и повышается вязкость цервикальной слизи. Первый оральный гормональный контрацептив был выпушен в 1959 г., и в 2012 г. исполняется 53 года применения гормональной контрацепции в мире. За это время развитие гормональных методов контрацепции шло в нескольких направлениях: снижения дозы гормонов при сохранении высокой контрацептивной надежности; синтеза новых высокоактивных молекул; разработки депонированных форм; изменения способа введения гормонов (пероральный, внутримышечный, подкожный, трансдермальный, внутриматочный, внутривагинальный) и наконец синтеза новых прогестагенов с различными лечебными эффектами. В настоящий момент существует много различных форм гормональной контрацепции, в связи с чем стал возможным индивидуальный и дифференцированный подход к выбору методов контрацепции для женщин с различной сопутствующей патологией.
Современные гормональные методы контрацепции подразделяются:
• по составу: комбинированные, содержащие этинилэстрадиол (ЭЭ) в комбинации с одним из прогестагенов, и чисто прогестагеновые;
• в зависимости от содержания эстрогенов: низкодозированные (30–35 мкг ЭЭ), микродозированные (15–20 мкг ЭЭ), моно- и многофазные;
• по способу введения: пероральные, внутриматочные, трансвагинальные, трансдермальные, инъекционные и импланты;
• по режиму использования: ежедневные, еженедельные, ежемесячные и пролонгированные.
Гормональные методы контрацепции относятся к высокоэффективным методам предупреждения беременности. Например, процент незапланированных беременностей, наступивших в течение первого года применения, при обычной практике применения КОК составляет всего 8 %, что делает их популярным методом контрацепции [6].
Эстрогены и прогестагены по-разному влияют на течение эпилепсии. Эстрогены являются проконвульсантами, а прогестерон – антиконвульсантом, однако в последнее время появились сообщения, что влияние этих гормонов на течение эпилепсии не столь однозначно (табл. 1) [13, 14].
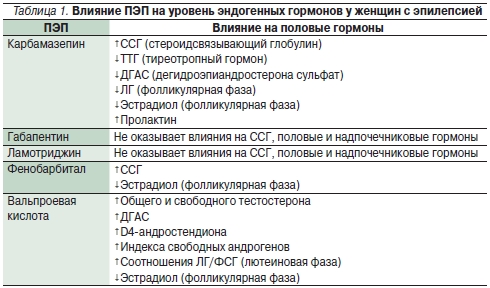
Метаболизм ПЭП и компонентов оральных контрацептивов в общей печеночной системе цитохрома Р450 энзимов может приводить к различным фармакокинетическим взаимодействиям и тем самым снижать как общую терапевтическую эффективность противосудорожной терапии, так и контрацептивную надежность препаратов. Поэтому при выборе метода контрацепции для женщин с эпилепсией следует учитывать не только возраст, репродуктивные планы женщины, гинекологический анамнез, состояние репродуктивной системы, но прежде всего противоэпилептическую терапию.
ПЭП – индукторы микросомальных ферментов печени: барбитураты, карбамазепин, окскарбазепин, фенитоин, фелбамат, топирамат в дозе более 200 мг/сут изменяют метаболизм как эстрогенового, так и прогестинового компонентов гормональных контрацептивов, в связи с чем снижается их концентрация в крови не менее чем на 50 %, что может привлдить к возникновению нежелательной беременности в 2–7 % случаев [17–19]. Механизм их взаимодействия наглядно представлен на рисунке [20]. Фелбамат ускоряет печеночный метаболизм только прогестинового компонента, а топирамат индуцирует метаболизм только эстрогенового компонента КОК, что показано в исследовании С. Harden и I. Leppic (2006) [21]. Примером взаимодействия индукторов ферментов печени и КОК может служить исследование взаимодействия окскарбазепина (1200 мг/сут) у здоровых женщин-добровольцев, получающих КОК (50 мг ЭЭ и 250 мг левоноргестрела). Концентрация обоих гормонов снижалась приблизительно на 47 % при совместном использовании с окскарбазепином [22].
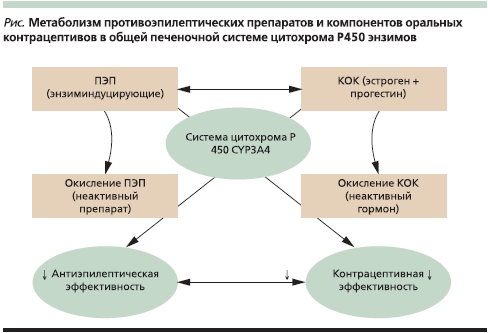
ПЭП, не обладающие энзиминдуцирующими свойствами: бензодиазепины, вальпроаты, габапентин, леветирацетам, тиагабин, вигабатрин, зонизамид, прегабалин, топирамат в дозе менее 200 мг/сут, не взаимодействуют с КОК, следовательно, гормональная контрацепция может успешно применяться женщинами с эпилепсией, принимающих препараты этой группы [15, 16]. Из современных препаратов лечения эпилепсии, не индуцирующих ферментов печени, особого внимания заслуживает ламотриджин, поскольку он рекомендован для лечения эпилепсии у женщин детородного возраста. В исследовании A. Sabers и соавт. (2003) выявлено 50 %-ное снижение концентрации ламотриджина у 22 женщин, которые получали его совместно с КОК, содержащими ЭЭ и левоноргестрел, по сравнению с группой женщин, получавших только ламотриджин [23]. Дальнейшее изучение этого взаимодействия показало, что снижение концентрации ламотриджина происходит за счет ЭЭ, а прогестероновый компонент не влияет на уровень ламотриджина [24]. После прекращения приема КОК концентрация ламотриджина повышается до 100 %, что может приводить к явлениям интоксикации. Поэтому при применении и после отмены КОК необходимо исследовать уровень ламотриджина в крови и проводить коррекцию дозы в зависимости от концентрации [25]. Следовательно, женщинам, принимающим ламотриджин, необходимо осуществлять подбор КОК (как самого препарата, так и его дозировки) только в индивидуальном порядке [26]. Взаимодействие ПЭП с микросомальными ферментами печени и КОК представлено в табл. 2.
Важным преимуществом использования гормональных методов контрацепции являются т. н. неконтрацептивные эффекты: регулирующее влияние на менструальный цикл, антиандрогенное действие (подавление роста волос и образования акне), купирование болей при дисменорее, овуляции, эндометриозе; предотвращение дисфункциональных маточных кровотечений; эффективность в отношении предменструального синдрома, доброкачественных заболеваний молочных желез, железодефицитной анемии. Все эти эффекты ведут к выраженному улучшению качества жизни женщин, использующих методы гормональной контрацепции.
Заслуживает внимания применение женщинами с эпилепсией современных контрацептивов. Трансдермальная контрацептивная система “Евра” – пластырь, содержащий 600 мкг ЭЭ и 6 мг норэлгестромина. В течение 24 часов система выделяет в кровь 150 мкг норэлгестромина и 20 мкг ЭЭ, при этом влияние ПЭП – индукторов микросомальных ферментов печени выражено в меньшей степени по сравнению с пероральными формами [27]. Влагалищная рилизинг-система “НоваРинг” содержит 2,7 мг ЭЭ и 11,7 мг этоногестрела, ежедневно выделяет 15 мкг ЭЭ и 120 мкг этоногестрела. Интравагинальный метод контрацепции имеет те же преимущества, что и трансдермальный. Трансдермальный и интравагинальный пути введения могут уменьшать взаимодействие гормонов с ПЭП [28].
Абсолютно безопасными являются негормональные методы контрацепции для женщин с эпилепсией: химические, барьерные и внутриматочная контрацепция. Внутриматочная контрацепция основана на введении в полость матки внутриматочной спирали (ВМС), препятствующей наступлению беременности. Механизм контрацептивного действия ВМС объясняют несколькими факторами, ведущим из которых является ускоренное продвижение оплодотворенной яйцеклетки по маточной трубе, в результате чего последняя оказывается в полости матки, когда ферментативные и биохимические процессы в эндометрии делают невозможным развитие беременности. Этот метод обладает высокой эффективностью для женщин репродуктивного возраста. Процент неудач при использовании медьсодержащих ВМС – 0,8 % [6]. К недостаткам внутриматочной контрацепции относят боли внизу живота, особенно в течение первого года применения, обильные менструации, риск развития воспалительных заболеваний органов малого таза в первые недели после введения, экспульсия ВМС, ограниченная возможность применения у молодых нерожавших женщин [12].
ВМС, в т. ч. внутриматочная гормональная рилизинг-система “Мирена”, может быть альтернативой для женщин, страдающих эпилепсией и принимающих энзиминдуцирующие ПЭП. Система имеет резервуар, содержащий 52 мг левоноргестрела со скоростью выделения до 20 мкг/сут. Левоноргестрел, выделяющийся из резервуара “Мирены”, попадает в полость матки, оттуда через сеть капилляров в базальном слое эндометрия мигрирует в системный кровоток, но доза его настолько мала, что вероятность системных реакций минимальна [27, 29], а процент неудач – 0,1 [6].
Внутриматочную контрацепцию можно применять и молодым нерожавшим женщинам в отсутствие признаков инфицирования половых органов, регулярной половой жизни, наличия постоянного полового партнера, при длине полости матки не менее 6 см. Предпочтение следует отдавать мини-моделям медикаментозных ВМС, содержащим медь. Введение ВМС целесообразно при наличии одного полового партнера и необходимости длительной контрацепции [30].
Механические противозачаточные средства препятствуют проникновению сперматозоидов в полость матки. Наиболее распространенными механическими контрацептивами являются презерватив и влагалищная диафрагма. Преимущества этого метода – в их безопасности, отсутствии системных влияний, простоте использования. Презерватив обеспечивает достаточно надежную защиту от беременности. Недостатком являются аллергические реакции на латекс. Кстати, в последнее время все более популярным становится женский презерватив, который состоит из свободной полиуретановой пленки с упругими кольцами на концах. Меньшее закрытое кольцо располагается во влагалище и покрывает шейку, в то время как открытое большое кольцо находится у входа во влагалище [31]. Процент неудач при обычной практике применения мужских презервативов – 15, женских – 21 [6].
Химические методы барьерной контрацепции (спермициды) состоят из двух компонентов: химического вещества, инактивирующего сперматозоиды, и основы. Они выпускаются в различных формах (кремы, пены, таблетки, свечи). Основные преимущества – это предохранение от инфекций, передающихся половым путем, отсутствие системного действия на организм, возможность применения в любой период жизни сексуально активной женщины, использование в течение продолжительного времени, сочетание с другими методами контрацепции.
Основные недостатки – отсроченное применение гигиенических процедур, раздражение слизистых оболочек влагалища и шейки матки, процент неудач – 29 [6].
Физиологические (естественные) методы контрацепции включают календарный, температурный методы, оценку состояния цервикальной слизи, симптотермальный метод, основанные на физиологических особенностях фертильной и нефертильной фаз менструального цикла, а также метод прерванного полового акта. Процент неудач при календарном методе – 9 [6]. При грамотном консультировании физиологические (естественные) методы контрацепции можно использовать, если женщина имеет регулярный менструальный цикл.
Хирургическая стерилизация – операция, которая приводит к невозможности оплодотворения яйцеклетки и транспорта ее из фолликула в матку. Результатом хирургической стерилизации является стойкая потеря фертильности; операция рекомендована женщинам с тяжелым течением эпилепсии, процент неудач – 0,5 [6].
Особого внимания требуют и вопросы экстренной контрацепции. Проведенные клинические исследования показали, что при первом приеме дозу левоноргестрела необходимо увеличивать до 1,5 мг (две таблетки), что обусловлено взаимодействием контрацептива с ПЭП, в то время как при повторном приеме (через 12 часов) дозу препарата увеличивать не нужно; принимается 1 таблетка [32]. Введение медьсодержащих ВМС может быть использовано в течение пяти дней после незащищенного полового акта в качестве неотложной контрацепции [6].
Таким образом, женщинам с эпилепсией, постоянно принимающим ПЭП – индукторы микросомальных ферментов печени, могут быть рекомендованы следующие методы контрацепции:
1. Наиболее безопасными мы считаем барьерные методы контрацепции, которые имеют ограничение только при аллергических реакциях на латекс. Их дополнительное преимущество – защита от инфекций, передающихся половым путем [33–35].
2. Физиологические (естественные) методы контрацепции могут успешно применяться при соблюдении определенных условий и грамотном консультировании.
3. Внутриматочная гормональная рилизинг-система “Мирена” (внутриматочная гормональная спираль) [36], по нашему мнению, является одним из наиболее приемлемых и надежных методов контрацепции.
4. Перспективно применение женщинами с эпилепсией трансдермальной контрацептивной системы “Евра” и влагалищного кольца “НоваРинг”, на эффективность которых ПЭП – индукторы микросомальных ферментов печени влияют в меньшей степени, чем на КОК [32].
5. Рекомендуется использовать монофазные КОК с содержанием ЭЭ не менее 30 мкг в двойной дозировке. Пероральные гормональные контрацептивы, содержащие только прогестаген, а также импланты (наиболее известным из препаратов является система Норплант, содержит гестаген – левоноргестрел, но в России не применяется) не могут быть рекомендованы женщинам, принимающим энзимпродуцирующие ПЭП. Есть опубликованные данные о противозачаточных неудачах этих методов [37–40]. Трехфазные контрацептивы не являются препаратом выбора первой очереди. За счет имитации изменения концентрации гормонов крови они могут влиять на течение катамениально зависимых форм эпилепсии [32, 41].
6. Возможно применение медроксипрогестерона ацетата в виде инъекций через более частые интервалы: 1 инъекция каждые 10 недель (обычная схема – 1 раз в 12 недель). При этом следует помнить, что длительное применение препарата может приводить к снижению минеральной плотности костной ткани [42]. Данный метод контрацепции в России не используется.
7. Хирургическая стерилизация может быть рекомендована при наличии показаний.
В связи с вышеизложенным вопросы контрацепции для женщин, страдающих эпилепсией и принимающих ПЭП, требуют дальнейшего углубленного изучения и разработки, поскольку являются важным аспектом в сохранении репродуктивного здоровья данного контингента женщин. Следует проводить постоянную разъяснительную работу среди женщин с эпилепсией о необходимости и возможности предупреждения нежелательной/незапланированной беременности, грамотно осуществлять выбор метода контрацепции.



