Актуальность проблемы
Причинами обструкции дыхательных путей (ДП; верхних или нижних) могут быть различные заболевания и повреждения. Обструкция ДП может приводить к асфиксии и летальному исходу. В тех случаях, когда препятствие потоку воздуха во время дыхания возникает в полости рта, глотки или гортани, дыхательные нарушения рассматриваются в рамках обструкции верхних ДП.
Причинами обструкции верхних ДП (Rogers M.C., 1995) у детей могут быть:
I. Врожденные заболевания:
a) сужения внутреннего просвета ДП: подсвязочный стеноз, мембрана, киста, ларингоцеле, опухоль, ларингомаляция, ларинготрахеоэзофагеальная мембрана, трахеомаляция, трахеопищеводный свищ;
b) наружные сдавливания и повреждения: сосудистое кольцо, цистогигрома;
c) родовая травма;
d) неврологические расстройства;
e) аномалии черепнолицевой области;
f) гипокальциемия.
II. Приобретенные заболевания и повреждения:
a) инфекции: стенозирующий ларинготрахеит, эпиглоттит, заглоточный абсцесс, ангина Людвига, грибковая инфекция, паратонзиллярный абсцесс, дифтерия, бактериальный трахеит;
b) травма: постинтубационный отек, посттрахеостомический стеноз;
c) ожоги ДП (термический или химический);
d) аспирации инородных тел;
e) системные нарушения;
f) опухоли;
g) неврологические повреждения;
h) хроническая обструкция верхних ДП;
i) гипертрофический тонзиллит и аденоиды [1]
Первичные опухоли трахеи и главных бронхов редки и составляют от 1 до 2% всех опухолей респираторного тракта. У взрослых большинство (60–90%) этих опухолей злокачественные, тогда как у детей чаще встречаются доброкачественные новообразования [2]. Примерно 1% первичных опухолей трахеи составляют лейомиомы [3]. В отличие от лейомиомы пищевода, которая относительно легко диагностируется, лейомиома трахеи является чрезвычайно редким заболеванием, особенно у детей. Лейомиомы трахеи происходят из гладкомышечных клеток стенки органа и чаще всего локализуются в нижней ее трети. Чаще всего они встречаются у мужчин после 30 лет (всего у взрослых было описано менее 30 случаев) [4].
Симптоматика опухоли, как правило, связана с обструкцией верхних ДП (одышка – чаще инспираторного характера, острая дыхательная недостаточность, хрипы, стридорозное дыхание, рецидивирующая пневмония и т.д.). Неспецифические симптомы – это, как правило, кашель, редко – кровохарканье. Клинически данная симптоматика может ошибочно расцениваться как бронхиальная астма или хроническая обструктивная болезнь легких. В редких случаях опухоли трахеи и главных бронхов могут протекать бессимптомно и обнаруживаться случайно [5–8].
Описанных случаев лейомиомы трахеи у детей в доступной русско- и англоязычной литературе нами не найдено. Ниже приводится клинический случай обструкции верхних ДП, развившейся в результате лейомиомы трахеи.
Клинический случай
Мальчик Д. 2004 г. рождения поступил в отделение пульмонологии КБКБ г. Перми в 09.2018 с жалобами на шумное дыхание с дистантными хрипами. Из анамнеза заболевания: впервые эпизоды шумного дыхания появились в 01.2018, к 04.2018 приступы затрудненного дыхания с дистантными хрипами возникали при физической нагрузке, самочувствие ребенка при этом не страдало. В 04. 2018 родители впервые обратились к педиатру, ребенок был направлен на консультацию к аллергологу-иммунологу. При объективном обследовании выслушивались рассеянные сухие хрипы, на основании данных опроса и анамнеза был установлен диагноз бронхиальной астмы средней степени тяжести. С 04.2018 в качестве базисной терапии ребенок получал комбинированный препарат (формотерол+будесонид) без динамики; приступы одышки, сухого кашля возникали при незначительной физической нагрузке, а также в ночное время.
С июня 2018 г. к терапии был добавлен монтелукаст, что не привело к значимому клиническому улучшению. В 09.2018 после перенесенной респираторной инфекции состояние ребенка с отрицательной динамикой сухой кашель, приступы затрудненного дыхания кровохарканье возникают в покое, дистантные хрипы становятся постоянными, не имеют связи с положением тела и физической нагрузкой.
Из анамнеза жизни: ребенок от 3-й беременности, протекавшей на фоне артериальной гипертензии; 3 срочных родов. Масса тела при рождении – 6355 г, рост – 58 см. Оценка по шкале Апгар – 7/8. В возрасте 1 года и 1 года 2 месяцев перенес обструктивный бронхит, в 2 года 1 месяц – пневмонию в верхней доле слева, в 2 года 6 месяцев – острый ларинготрахеит со стенозом гортани 1-й степени. Аллергологический анамнез спокоен. Наследственность не отягощена.
При поступлении в отделение пульмонологии 29.09.2018 состояние средней степени тяжести. Ребенок повышенного питания, занимает вынужденное положение грудино-ключично-сосцевидных выпрямляет шею и чуть запрокидывает голову назад. Грудная клетка эмфизематозной формы, отмечается участие в акте дыхания шейных, грудино-ключично-сосцевидных мышц. Голос звонкий. Дистантные инспираторные хрипы. Частота дыхания – 24 в минуту. SрO2 – 98%. Носовое дыхание затруднено, свободного отделяемого нет. Перкуторный звук над легкими с коробочным оттенком. Аускультативно дыхание жесткое, проводится во все отделы, выдох удлинен, рассеянные сухие хрипы с обеих сторон. Частота сердечных сокращений – 76 в минуту. Тоны сердца приглушенные, ритмичные.
В отделении пульмонологии проведено обследование. Общий анализ крови: эритроциты – 5,29×1012/л, гемоглобин – 146 г/л, лейкоциты – 11,6×109/л, эозинофилы – 1%, палочкоядерные нейтрофилы – 2%, сегментоядерные – 65%, лимфоциты – 24%, моноциты – 8%, тромбоциты – 321×109/л, СОЭ – 5 мм/ч. Общий анализ мокроты без патологии. В биохимическом анализе крови повышен уровень глюкозы до 6,6 ммоль/л, остальные показатели в пределах нормы. Спирография: форсированная жизненная емкость легких – 100%, объем форсированного выдоха за 1 секунду – 106%, максимальные объемные скорости экспираторного потока (МОС25-50-75) – 71–101–142%, проба с бронхолитиком отрицательная. В анализе крови на иммуноглобулины повышен уровень общего IgЕ – 522,0 МЕ/мл, а также уровень специфических IgЕ к белку куриного яйца, клещам домашней пыли. В риноцитограмме эозинофилов – 5%. Рентгенологически без инфильтрации.
В пульмонологическом отделении получал лечение: ингаляции раствора ипратропия бромида и фенотерола 15 капель 4 раза в день через небулайзер, ингаляции с беклометазоном 400 мг 2 раза в день через небулайзер, мометазон по 100 мкг в каждый носовой ход 1 раз в день, лоратадин 10 мг 1 раз в день перорально, двукратно внутримышечно был введен дексаметазон в дозе 0,5 мг/кг. На фоне проводимой терапии состояние без динамики: клинически купированы бронхообструктивный синдром и кашель, однако сохраняются дистантные инспираторные хрипы в покое, сатурация удерживается в пределах 97–98%.
 05.10.2018 проведена диагностическая бронхоскопия: вход в трахею свободен, голосовые связки не изменены, в 2,5 см от связок имеется образование, перекрывающее просвет трахеи на 2/3, оно мягкоэластической консистенции, бело-розового цвета с выраженной сосудистой сетью размером до 1,5 см, образование исходит из задней стенки трахеи.
05.10.2018 проведена диагностическая бронхоскопия: вход в трахею свободен, голосовые связки не изменены, в 2,5 см от связок имеется образование, перекрывающее просвет трахеи на 2/3, оно мягкоэластической консистенции, бело-розового цвета с выраженной сосудистой сетью размером до 1,5 см, образование исходит из задней стенки трахеи.
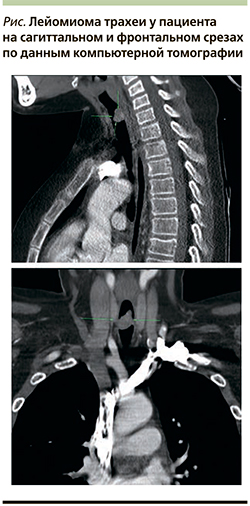
05.10.2018 проведены компьютерная томография органов грудной клетки и магнитно-резонансная томография шеи и трахеи. Заключение: эндотрахеальное объемное образование из задней стенки трахеи на уровне С6–С7 позвонков (см. рисунок).
Ребенок экстренно переведен в хирургическое отделение.
В связи с высоким риском асфиксии 05.10.2018 пациенту наложена трахеостома, после установления трахеостомической трубки одышка купирована. От рекомендованной детским онкологом биопсии временно отказались в связи с богатой васкуляризацией образования, угрозой кровотечения и дыхательных нарушений. Кровь исследована на α-фетопротеин, хорионический гонадотропин и нейронспецифическую энолазу – результаты в пределах нормы. В отделении хирургии больной получал антибактериальную и симптоматическую терапию.
17.10.2018 для дальнейшего лечения мальчик переведен в отделение торакальной хирургии ГБУЗ «ГДКБ № 13 им. Н.Ф. Филатова», Москва.
Проведена компьютерная томография грудной полости с внутривенным контрастированием: просвет трахеи в верхней трети на уровне щитовидной железы тотально сужен за счет наличия гиперваскуляризированного мягкотканного образования размером 18×14×9,6 мм без достоверных признаков распространения за пределы трахеи, изменений и гиперплазии внутригрудных лимфатических узлов не отмечено, единичный подмышечный лимфоузел справа увеличен до 11–12 мм без признаков патологического контрастирования. Повторно проведена бронхоскопия – без динамики от 05.10.2018. Ребенок был консультирован профессором А.Ю. Разумовским, решено выполнить эндоскопическое иссечение образования с помощью лазерной коагуляцией.
23.10.2018 пациент прооперирован, 24.10.2018 ребенок деканюлирован. Послеоперационный период протекал гладко, получал антибактериальную терапию. На 6-е сутки после операции мальчик выписан домой в удовлетворительном состоянии. При гистологическом исследовании фрагмента образования в ДГКБ № 13 им. Н.Ф. Филатова получено следующее заключение: веретеноклеточная опухоль с неопределенным гистогенезом. Для получения окончательного диагноза рекомендовано проведение иммуногистохимического исследования на базе МДГКБ.
04.12.2018 получен результат иммуногистохимического исследования: опухолевая ткань средней клеточности с многочисленными кальцинатами и умеренной воспалительной инфильтрацией; опухоль частично покрыта респираторным эпителием. Клетки имеют светлые овоидные и веретеновидные ядра и вытянутую биполярную цитоплазму. Клеточные элементы опухоли формируют пучки. Митотическая активность не определяется. Получена диффузная экспрессия неопластическими клетками SMA, десмин, калпонин. Элементы макрофагальной линии воспалительного бэкграунда экспрессируют CD68, фактор XIIIa. Клетки опухоли негативны в реакциях с антителами к ALK, CD34, мелан-А, S 100. Пролиферативный индекс по Ki-67 менее 5%. Окончательное гистологическое заключение: гистологическая картина и иммунный фенотип соответствуют лейомиоме.
Обсуждение
Представленный клинический пример редкого случая лейомиомы трахеи у 14-летнего подростка демонстрирует сложный дифференциальный диагноз затрудненного дыхания. Первоначально доброкачественная опухоль не была правильно диагностирована, и пациенту был ошибочно установлен диагноз бронхиальной астмы. Полноценное обследование ребенка в условиях пульмонологического отделения было проведено через 9 месяцев от появления жалоб.
В постановке диагноза помогли инструментальные методы обследовая: компьютерная и магнитно-резонансная томография шеи и трахеи, прямая бронхоскопическая визуализация.
Окончательный диагноз установлен после эндоскопической резекции образования и проведения гистопатологического исследования. Наблюдался благоприятный клинический исход.
Заключение
- Знание четких диагностических критериев обструкции верхних и нижних ДП необходимо для назначения адекватной терапии.
- Как острый стенозирующий ларинготрахеит, так и обструктивные заболевания верхних ДП неинфекционного генеза могут приводить к асфиксии.
- Отсутствие эффекта от терапии, назначенной согласно современным клиническим рекомендациям, сохранение и прогрессирование симптомов требуют проведения своевременной дифференциальной диагностики.
Согласие пациента: отсутствует.


