Введение
Псориатический артрит (ПА) – хроническое воспалительное заболевание суставов группы спондилоартритов, ассоциированных с HLAB27, для которого характерны поражение периферических суставов и суставов позвоночника, энтезиты и дактилиты у больных псориазом [1]. Заболевание может развиваться в любом возрасте, одинаково часто у мужчин и женщин [1]. У большей части больных псориазом поражение костно-мышечной системы развивается на фоне уже имеющегося поражения кожи, но в ряде случаев (15–20%) может предшествовать кожному синдрому [1–3].
ПА может протекать в виде различных клинических вариантов: периферического суставного синдрома с преимущественным поражением дистальных межфаланговых суставов, симметричного полиартрита, асимметричного олигоартрита, мутилирующего артрита и спондилоартрита [3, 4]. В дебюте заболевания с поражениями мелких суставов кистей может потребоваться дифференциальная диагностика ПА и ревматоидного артрита (РА), т.к. для обоих заболеваний характерен эрозивный полиартрит [4]. Задача ревматолога на амбулаторном этапе состоит в правильной оценке имеющихся клинических особенностей полиартрита. Если для РА характерно поражение проксимальных межфаланговых суставов в дебюте заболевания, классическим признаком ПА служит поражение дистальных межфаланговых суставов и осевое поражение. Кроме того, в диагностике ПА ревматологу помогает выявление энтезитов и дактилитов, поражение псориазом кожи и ногтевых пластин. Диагноз ПА устанавливают на основании критериев CASPAR (ClASsification criteria for Psoriatic ARthritis, 2006) [5]: у больного должны присутствовать признаки воспалительного поражения костно-мышечной системы (артрит, спондилит или энтезит) и 3 балла или более из 5 категорий.
В настоящее время международные рекомендации ориентируют ревматолога на раннее установление диагноза ПА и РА, раннее начало базисной терапии, что позволяет достигать ремиссии заболеваний, замедлять прогрессирование артрита и улучшать прогноз для пациента [6–8].
Несмотря на имеющиеся клинические различия в суставном синдроме между РА и ПА, отсутствие ревматоидного фактора (РФ) в сыворотке крови при ПА в отличие от большинства больных РА, ошибочная дифференциальная диагностика этих заболеваний возможна даже на амбулаторном приеме ревматолога, что отражает наше клиническое наблюдение.
Клинический пример
Больная Б. 1978 г.р., жительница Петрозаводска, наблюдалась ревматологом городской поликлиники с диагнозом РА с июня 2016 г. В октябре 2017 г. направлена в Центр генно-инженерной биологической терапии (ГИБТ) ГБУЗ «Республиканская больница им. В.А. Баранова» (Петрозаводск) для осмотра и решения вопроса о назначении ГИБТ.
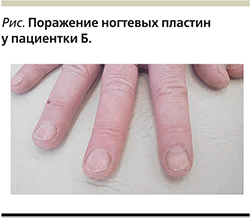 При осмотре пациентки было незамедлительно обращено внимание на поражение мелких суставов кистей с вовлечением дистальных межфаланговых суставов и поражение псориазом ногтевых пластин (см. рисунок).
При осмотре пациентки было незамедлительно обращено внимание на поражение мелких суставов кистей с вовлечением дистальных межфаланговых суставов и поражение псориазом ногтевых пластин (см. рисунок).
При сборе анамнеза удалось выяснить, что больная страдает псориазом с 14 лет, в настоящее время имеются дежурные бляшки в области локтевых суставов.
Семейный анамнез: отец и две сестры пациентки (одна из них – гомозиготный близнец) страдают псориазом, у сестры-близнеца диагностирован ПА в мае 2008 г. на базе ревматологического отделения ГБУЗ «Республиканская больница им. В.А. Баранова».
Суставной синдром дебютировал в феврале 2013 г. с боли и припухлости левого коленного сустава, клинически и при выполнении ультразвукового исследования была обнаружена подколенная киста больших размеров, в связи с чем больная прооперирована в травматологическом отделении. К ревматологу поликлиники обратилась в июне 2016 г. с жалобами на боль и припухлость суставов кистей, боль и ограничение движений в лучезапястных, плечевых и голеностопных суставах. При обследовании на амбулаторном этапе ревматолог выявил повышение СОЭ до 74 мм/ч (при норме до 25 мм/ч), увеличение концентрации С-реактивного белка (СРБ) до 15,8 мг/л (при норме до 6 мг/л) и отрицательный РФ. Рентгенограмма кистей – без патологии. Несмотря на семейный анамнез и наличие псориаза у пациентки, ревматологом был диагностирован серонегативный РА и начата терапия метотрексатом в дозе 10 мг/нед. В связи с сохранением суставного синдрома в последующем доза метотрексата повышалась и достигла 20 мг/нед. к августу 2017 г. В течение 16 месяцев амбулаторного наблюдения ревматологом периодически назначались контрольные лабораторные исследования, при которых сохранялось повышение уровня СОЭ и СРБ, РФ – трижды отрицательный, рентгенография суставов в динамике не выполнялась.
При обследовании в Центре ГИБТ (октябрь 2017 г.): число болезненных суставов – 16, число припухших суставов – 9, дактилит – 0, счет Leed's для энтезитов – 2; СОЭ – 57 мм/ч, СРБ – 15,6 мг/л, РФ – 11,8 МЕ/мл (норма – 0–30), рентгенологически данных за сакроилиит не выявлено, на рентгенограммах кистей – сужение суставных щелей и неровность контуров дистальных межфаланговых суставов. Диагноз был пересмотрен в пользу ПА, полиартритический вариант, стадия II, активность 3. Продолжена базисная терапия метотрексатом, в настоящее время пациентка принимает участие в клиническом исследовании по сравнительной оценке эффективности секукинумаба и адалимумаба при активном ПА. В нашем наблюдении у больной ПА при недостаточной эффективности стандартной базисной терапии метотрексатом в дозе 20 мг/нед. удалось перейти к ГИБТ в рамках клинического исследования на доэрозивной стадии заболевания, что позволяет надеяться на замедление прогрессирования артрита и купирование основных клинических проявлений псориаза и ПА.
Данным клиническим примером хотелось обратить внимание на формальный подход к оценке суставного синдрома на амбулаторном приеме даже со стороны врача-специалиста. В практике ревматолога частой ситуацией служит дифференциальный диагноз суставного синдрома. В случае дебюта заболевания у молодой женщины с поражениями мелких суставов кистей может проводиться дифференциальный диагноз между РА, ПА и артритом при системной красной волчанке в зависимости от клинических особенностей. В описанном нами наблюдении по наличию поражения мелких суставов кистей у молодой пациентки ревматолог выставил диагноз РА, не учтя семейный анамнез псориаза и псориаз у больной, поражение дистальных межфаланговых суставов, отсутствие РФ в сыворотке. Такой диагностический подход трудно объяснить при внешнем рецензировании случая. При изучении амбулаторной карты в записях ревматолога нами не обнаружены данные об оценке ногтевых пластин и энтезисов, хотя наличие псориаза в анамнезе однократно упоминается. Следует отметить, что при использовании ревматологом критериев CASPAR [5] на момент диагностики заболевания можно было получить достаточное количество баллов больными с артритом суставов кистей: текущий псориаз – 2, семейный псориаз – 1, отрицательный РФ – 1 (сумма – 4).
Анализируя ошибочный подход к диагностике заболевания ревматологом на амбулаторном приеме в описанном случае, отметим, что на правильный выбор базисной терапии данная ошибка не повлияла. Базисным препаратом первой линии и в случае РА, и при ПА является метотрексат, однако при выборе ГИБТ для подавления сохраняющейся активности заболевания уже имеются различия в принципах ведения двух заболеваний. Переход к ГИБТ в случае сохраняющейся активности ПА предполагает выбор между блокаторами фактора некроза опухоли α (ФНО-α) или блокаторами эффектов интерлейкинов-12/23 (устекинумаб) и -17 (секукинумаб) [8], а в случае перехода ко второй линии лечения РА из генно-инженерных биологических препаратов могут быть выбраны как блокаторы ФНО-α, так и блокаторы эффектов интерлейкина-6 (тоцилизумаб), блокатор ко-стимуляции (абатацепт) и блокатор CD20 антигенов лимфоцитов (ритуксимаб), не применяющихся в лечении спондилоартритов [9].
В нашем клиническом наблюдении пациентка была направлена поликлиническим ревматологом в Центр ГИБТ для решения вопроса о начале ГИБТ. При сохранении формального подхода и со стороны ревматологов центра выбор терапии мог осуществляться на основании поликлинического диагноза, что могло повлечь за собой назначение неадекватного варианта лечения. Следует отметить, что опыт ревматологов ГБУЗ «Республиканская больница им. В.А. Баранова» позволил высказаться в пользу ПА для данной больной уже по результатам физикального осмотра.
Заключение
Таким образом, при дебюте артрита с поражения мелких суставов кистей на амбулаторном этапе очень важно обращать внимание на самые значимые клинические особенности, позволяющие правильно вести дифференциальный диагноз. Для ПА в отличие от РА характерно поражение дистальных межфаланговых суставов. При подозрении на ПА ревматолог должен оценивать не только суставной синдром, но и наличие энтезита, дактилита, поражения кожи и ногтевых пластин. Общей лабораторной характеристикой ПА и РА является увеличение уровней неспецифических маркеров воспаления (СРБ и СОЭ), а главным лабораторным отличием ПА следует считать стойкую серонегативность по РФ.



