ЭПИДЕМИОЛОГИЯ
Острый риносинусит относится к числу наиболее распространенных заболеваний человека, и эта проблема с каждым годом становится все актуальнее. До 15% взрослого населения в мире страдают различными формами синусита, у детей он встречается еще чаще. Острый риносинусит – один из 10 наиболее распространенных диагнозов в амбулаторной практике. В странах Европы риносинуситы ежегодно возникают у каждого седьмого человека. В США регистрируется 31 млн случаев риносинусита в год, в России – свыше 10 млн случаев в год.
Чаще всего острый риносинусит развивается на фоне острой респираторной вирусной инфекции (ОРВИ). Считается, что практически при любом ОРВИ в процесс в той или иной степени вовлекаются ОНП. Однако бактериальные осложнения со стороны ОНП развиваются у 0,5–2,0% больных. Согласно эпидемиологическим данным, взрослые в среднем переносят 2–3 эпизода, дети – до 10 эпизодов ОРВИ в год. Заболеваемость острым риносинуситом носит сезонный характер: с ростом в осенне-зимний период и относительно стабильным уровнем в летний период.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Этиология
Острый синусит может иметь инфекционную этиологию: вирусную, бактериальную или грибковую, а также вызываться факторами, такими как аллергены, ирританты окружающей среды. Острый риносинусит в 2–10% случаев имеет бактериальную этиологию, а в 90–98% случаев вызывается вирусами. Вторичная бактериальная инфекция околоносовых пазух после перенесенной вирусной ИВДП развивается у 0,5–2% взрослых и у 5% детей.
Среди бактериальных возбудителей острого синусита наиболее значимыми в настоящее время являются так называемые респираторные патогены – Streptococcus pneumoniae (19–47%), Haemophilus influenzae (26–47%), ассоциация этих возбудителей (около 7%), реже – β-гемолитические стрептококки не группы А (1,5–13%), S. pyogenes (5–9%), не β-гемолитические стрептококки (5%), S. aureus (2%), M. сatarrhalis (1%), H. parainfluenzae (1%), грамотрицательные патогены – редко. Нельзя забывать о факультативно-анаэробной микрофлоре (Peptostreptococcus, Fusobacterium, а также Prevotella и Porphyromonas), участвующей в поддержании активного воспаления в пазухе и способствующей развитию хронического воспаления.
В последнее время отмечается увеличение доли (около 10%) атипичных возбудителей (хламидий, микоплазм) в развитии острого синусита как у взрослых, так и у детей. Диагностика указанных патогенов должна включать методики, доказывающие их количественное присутствие и активность (ИФА, ПЦР в реальном времени). Также возрастает роль стафилококков (в частности, S. aureus) в структуре микробного пейзажа пораженных синусов. Причем на фоне аллергического воспалительного процесса стафилококк приобретает свойства длительно персистирующего микроорганизма, способного прочно фиксироваться на слизистой оболочке и длительно выживать.
Патогенез
Пусковым моментом в развитии острого синусита обычно бывает ОРВИ, наиболее типичным возбудителем которой являются риновирусы. Вызванное вирусом воспаление вызывает отек слизистой оболочки, транссудацию плазмы и гиперсекрецию желез. Синусит практически всегда вызывается застоем секрета и нарушением воздухообмена в ОНП, когда страдает механизм мукоцилиарного клиренса и продляется время контакта патогенных бактерий с клетками слизистой оболочки. Еще одним патогенетическим фактором острого риносинусита может быть привычка к частому высмаркиванию. Очищение полости носа посредством высмаркивания создает давление порядка 60–80 мм рт.ст., которого достаточно для проталкивания инфицированного секрета из среднего или верхнего носового хода в полость пазухи. Наиболее подвержена этому верхнечелюстная пазуха при наличии у нее дополнительного соустья в задней фонтанелле. В случае острого воспаления слизистая оболочка пораженной пазухи, которая в норме имеет толщину папиросной бумаги, утолщается в 20–100 раз, формируя подушкообразные образования, иногда заполняющие практически весь просвет пазухи. В условиях выраженного отека, блокады естественного соустья, стагнации секрета и снижения парциального давления кислорода в пазухах создаются оптимальные условия для развития бактериальной инфекции.
В воспалительный процесс может быть вовлечена любая из околоносовых пазух. На первом месте по частоте поражения стоит верхнечелюстная, затем решетчатая, лобная, клиновидная. Такая последовательность характерна для взрослых и детей старше 7 лет.
Предпосылки возникновения острого синусита
- Анатомические аномалии строения полости носа и ОНП: искривление перегородки носа, булла средней носовой раковины, гиперпневматизация решетчатой буллы, гиперпневматизация клетки бугорка носа (agger nasi), инфраорбитальная клетка (Галлера), парадоксальный изгиб средней носовой раковины, аномалии строения крючковидного отростка, дополнительное соустье верхнечелюстной пазухи (ВЧП), узкий носовой клапан.
- Сопутствующие заболевания: хронический ринит, атопия, заболевания, сопровождающиеся расстройствами мукоцилиарного транспорта, первичная цилиарная дискинезия (синдром Картагенера), синдром Янга, муковисцидоз, мукополисахаридоз, гранулематоз Вегенера, гиперплазия глоточная миндалины, аденоидит, гастроэзофагеальная рефлюксная болезнь, ларингофарингеальный рефлюкс.
- Иммунодефицитные состояния.
КЛАССИФИКАЦИЯ
По степеням тяжести выделяют синуситы:
- легкого течения (обычно катаральный, вирусный);
- средней степени тяжести;
- тяжелый.
По этиологии:
- острый вирусный риносинусит (ОВРС)
- острый бактериальный риносинусит (ОБРС)
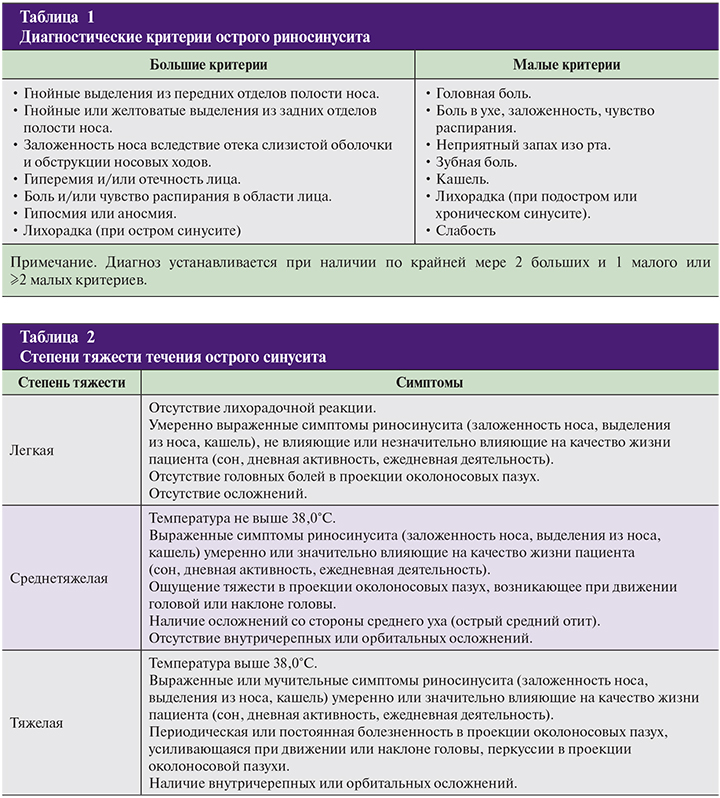
Тяжелый и средней степени тяжести синуситы, как правило, являются гнойными и вызываются бактериальной флорой. В каждом конкретном случае степень тяжести оценивается по совокупной выраженности всех симптомов заболевания. Согласно международным документам (EP3OS, редакция 2007 года), определение степени тяжести острого риносинусита должно базироваться на субъективной оценке своего состояния пациентом по 10-сантиметровой визуальной аналоговой шкале (VAS). На этой шкале сам пациент указывает точку, соответствующую выраженности симптомов заболевания. Значения от 0 до 3 см (баллов) соответствуют легкой степени заболевания, 4–7 баллов – среднетяжелой, 8–10 баллов – тяжелой форме заболевания.
Сложно выделить конкретные формы острого риносинусита в зависимости от локализации воспалительного процесса. Дело в том, что в отличие от хронических острые изолированные поражения отдельных пазух редки и более 80% воспалительных процессов протекают в форме полисинусита, т.е. в той ли иной степени охватывают одновременно несколько или все пазухи. Скорее следует говорить о формах с преимущественным поражением одной из пазух (верхнечелюстной, лобной и т.д.).
ДИАГНОЗ
Клинические признаки и симптомы
Острые синуситы клинически проявляются стойкими выделениями из носа, затруднением носового дыхания, головной болью или болью в области проекции ОНП, снижение обоняния, заложенностью ушей, гипертермией, общим недомоганием и кашлем (в особенности у детей).
Боль локализуется в лице, области переносья и надбровья, может иррадиировать в верхние зубы. Для сфеноидита характерна боль в центре головы и затылке (каскообразная боль).
Головные боли являются одним из ведущих симптомов острых синуситов. Их появление объясняется воздействием воспалительного процесса на оболочки мозга вследствие анатомической близости околоносовых пазух к полости черепа, наличия широких связей между сосудистой, лимфатической и нервной системами полости носа, околоносовых пазух и мозговых оболочек. Однако, несмотря на гнойное воспаление одной или нескольких пазух, жалобы на головную боль иногда отсутствуют, если имеется хороший отток экссудата через естественное соустье. Головная боль при синуситах носит обычно разлитой характер. Однако при более выраженном воспалении в одной из пазух головная боль может быть локальной, характерной для поражения именно этой пазухи. В ряде случаев признаки периостита определяются лишь болью при пальпации передних стенок околоносовых пазух.
Нарушение носового дыхания при синуситах может носить как периодический, так и постоянный характер, быть односторонним или двусторонним и являться результатом обструкции носовых ходов, вызванной отеком или гиперплазией слизистой оболочки, полипами или патологическим секретом. При односторонних синуситах затруднение носового дыхания обычно соответствует стороне поражения.
Отделяемое из полости носа могут быть слизистыми, слизисто-гнойными, гнойными и отходить при сморкании либо стекать по задней стенке глотки. При выраженном остром процессе интенсивность указанных симптомов может возрастать, присоединяются признаки общей интоксикации. Возможны развитие реактивного отека век и орбитальные осложнения (особенно у детей), отечность мягких тканей лица.
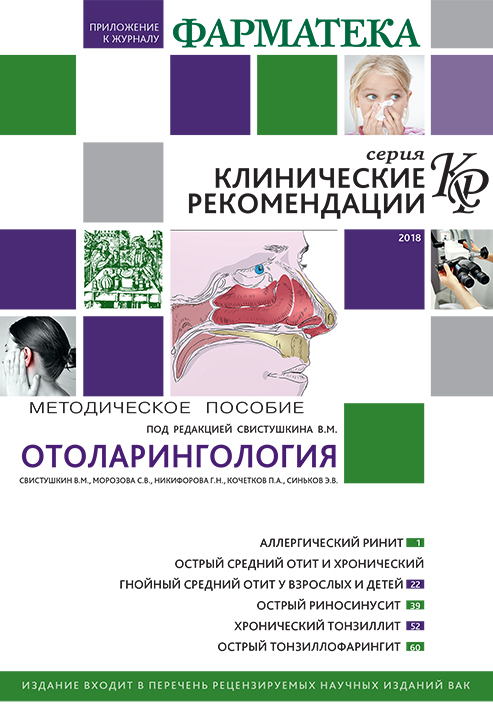
Диагноз устанавливается исходя из диагностических критериев ОР (табл. 1).
По тяжести течения процесса синуситы делятся на легкие, среднетяжелые и тяжелые (табл. 2).
Лабораторные и инструментальные исследования
Лабораторные исследования
Бактериологическое исследование
Материал для исследования может быть получен из полости носа либо из пораженной пазухи при ее пункции. При синусите целесообразен забор отделяемого из конкретной области, например из среднего носового хода, и это лучше делать под контролем эндоскопа. Мазок следует брать, максимально отодвинув крыло носа носовым зеркалом и следя за тем, чтобы при введении и выведении тампона он не прикасался к коже и волоскам преддверия носа. Чем тоньше зонд и чем меньше закрепленный на нем кусочек ваты, тем меньше вероятность попадания в материал для посева «путевой» микрофлоры. Для того чтобы исключить попадание «путевой» микрофлоры, отделяемое полости носа может прицельно, под контролем зрения собираться при помощи отсоса.
Полученный материал помещают в стерильную пробирку: либо пустую, либо на транспортную среду в зависимости от предполагаемого характера исследования. В первом случае материал следует максимально быстро доставить в лабораторию. Задержки с доставкой, хранение материала, особенно в холодильнике, могут сказаться на достоверности полученной бактериограммы.
При интерпретации полученных результатов возникает ряд проблем, в первую очередь связанных с тем, что большинство синуситов, особенно в их начальной стадии, вызывается вирусами.
В связи с этим отсутствие роста патогенной микрофлоры при посеве может объясняться как недочетами в заборе, транспортировке и культивировании материала, так и вирусной (или иной) этиологией заболевания. Бактериологическое исследование пунктата пораженной пазухи часто дает ложноотрицательный результат, который объясняют феноменом аутостерилизации гноя в полостях.
Инструментальные исследования
Основным методом объективной диагностики риносинусита является передняя риноскопия, при которой на фоне диффузной застойной гиперемии и отека слизистой оболочки полости носа выявляется типичный признак гнойного синусита – наличие патологического отделяемого в области выводных отверстий пораженных ОНП.
Эндоскопическое исследование полости носа
Исследование может быть выполнено торцевым или 30° жестким или гибким эндоскопом диаметром 4 мм. В том случае если носовые ходы очень узкие (например, в детском возрасте), полость носа можно исследовать жесткими эндоскопами диаметром 2,7 или 1,9 мм. Этот неинвазивный метод требует минимума времени и безболезненно переносится пациентом. Исследование проводят после анемизации и однократного смазывания слизистой оболочки носа 3–5% раствором лидокаина.
Диафаноскопия
Позволяет выявить снижение пневматизации верхнечелюстной и лобной пазух. Для этого специальную лампочку или световод вводят в полость рта или располагают на нижней стенке глазницы и сравнивают свечение исследуемых пазух с обеих сторон. Разница особенно хорошо заметна при одностороннем поражении. Исследование должно проводиться в затемненной комнате, интерпретация требует хорошего навыка.
Ультразвуковое исследование (УЗИ)
Быстрый неинвазивный метод, который используется в основном в скрининговых целях, например при профосмотрах. УЗИ может использоваться для диагностики воспалительных заболеваний и кист верхнечелюстной и лобной пазух.
Рентгенография ОНП
Обычно выполняется в носоподбородочной проекции. Дополнительно исследование может быть проведено в носолобной и боковой проекциях для уточнения состояния лобной и клиновидной пазух. В типичной ситуации выявление утолщенной слизистой оболочки ОНП, горизонтального уровня жидкости или тотального снижения пневматизации пазухи считают признаком синусита. Однако в некоторых случаях интерпретация рентгенограмм может представлять определенные сложности, например, при наложении окружающих костных структур или гипоплазии пазухи. Первостепенное значение имеют правильная укладка пациента и соблюдение оптимального режима исследования. Некачественные рентгенограммы часто приводят к диагностическим ошибкам. Рентгенологическое исследование не показано при неосложненных формах синусита, т.к. оно не позволяет дифференцировать вирусное воспаление от бактериального и характеризуется довольно низкой информативностью. Данные рентгенографии и КТ ОНП совпадают только в 34% случаев, для верхнечелюстной пазухи этот показатель составляет 77%.
Компьютерная томография (КТ)
КТ является наиболее информативным методом и становится «золотым стандартом» исследования ОНП. КТ не только позволяет установить характер и распространенность патологических изменений, но и выявляет причины и индивидуальные особенности анатомического строения полости носа и ОНП, приводящие к развитию и рецидивированию синусита. КТ позволяет визуализировать структуры, которые не видны при обычной рентгенографии. Однако и этот метод не применяется рутинно в диагностике острого риносинусита: так же как рентгенография не позволяет отличить вирусное воспаление от бактериального, а изменения в ОНП на КТ отмечаются у 87% больных с респираторными вирусными инфекциями.
Диагностическая пункция и зондирование
Эти виды диагностики дают возможность оценить объем и характер содержимого пораженной пазухи и косвенным путем получить представление о проходимости ее естественного отверстия. Пункцию верхнечелюстной пазухи производят через нижний носовой ход, лобную пазуху пунктируют тонкой иглой через глазничную стенку или производят трепанопункцию через переднюю стенку бором или трепанами различных модификаций. Зондирование лобной пазухи выполняют через лобно-носовое соустье специальной изогнутой канюлей, клиновидной пазухи – также выполняют через естественное отверстие в верхнем носовом ходе модифицированной аттиковой канюлей, лучше под контролем ригидного эндоскопа.
Дифференциальный диагноз
Основная сложность для врача при обращении пациента с острым риносинуситом заключается в отсутствии достоверных методов дифференциальной диагностики вирусной и бактериальной природы заболевания, как клинических, так и рентгенологических.
«Золотым стандартом» дифференциальной диагностики острого бактериального риносинусита является выделение микроорганизма – возбудителя острого риносинусита из придаточных пазух носа. Однако получение материала для микробиологической диагностики связано со многими сложностями. Пункция синусов болезненна, инвазивна и травматична, чревата осложнениями. При заборе материала для мазка через средний носовой ход происходит контаминация флорой носовой полости, чаще золотистым или эпидермальным стафилококком, что приводит к ложноположительному результату. Прицельный забор материала без обсеменения «путевой» микрофлорой возможен при использовании эндоскопической техники, однако это трудоемкое и дорогостоящее исследование, которое нет необходимости применять при отсутствии диагностических затруднений. Кроме того, как при пунктировании синуса, так и при заборе материала под контролем эндоскопа часты ложноотрицательные результаты, объясняемые феноменом аутостерилизации гноя в полостях.
Результаты рентгенографического исследования, компьютерной и магнитно-резонансной томографии не позволяют сделать выводов о природе острого риносинусита, поэтому практический врач в своей работе ориентируется преимущественно на клинические симптомы заболевания.
При дифференциации бактериального и вирусного острого риносинусита считаются важными время окончания и характер прогрессирования заболевания. Отмечено 3 типичных клинических признака ОБРС:
- постоянные симптомы без уменьшения выраженности длительностью более 10 дней;
- острое начало с тяжелыми симптомами: высокая лихорадка (до 39°C) и гнойные выделения из носа в течение по крайней мере 3–4 дней от начала болезни;
- двухволновой характер заболевания: внезапное ухудшение симптомов после кажущегося улучшения на 5–6-й день заболевания.
ЛЕЧЕНИЕ
Немедикаментозное лечение
Ирригационная терапия
Промывание полости носа изотоническим раствором стандартно используется в лечении острого риносинусита. В последние годы в аптеках широко представлены фабричные препараты для промывания полости носа. Обычно их готовят на основе морской воды, стерилизуя ее, доводя содержание солей до изотонической концентрации и упаковывая в удобные для распыления или промывания полости носа флаконы (Маример, АкваЛОР, АкваМарис и др.).
Пункции и зондирование околоносовых пазух
Эти процедуры позволяют промыть пораженную пазуху антисептическим раствором, удалить из нее патологический секрет, ввести лекарственные средства. Наиболее распространена и легче выполнима пункция верхнечелюстной пазухи, она чаще всего и используется в лечении гайморита. Использование лечебной пункции верхнечелюстной пазухи должно быть строго обоснованным, и она должна выполняться только при наличии явного гнойного процесса в пазухе. Следует помнить что эта на первый взгляд, безопасная процедура связана с риском проникновения иглы в глазницу, мягкие ткани щеки, крылонебную ямку. Она может сопровождаться повреждением устья носослезного канала в нижнем носовом ходе, обильным кровотечением, воздушной эмболией при попытке продувания пазухи. С широким распространением антибиотикотерапии эффективность пункционного метода в лечении синусита стала все больше оспариваться, в США и многих странах Западной Европы этот метод был практически полностью оставлен и исключен из клинических рекомендаций.
Метод дренирования околоносовых пазух
Метод имеет определенные преимущества перед лечением повторными пункциями (зондированиями). Постоянный дренаж вводят в пазуху на пункционной игле, через ее просвет или на проводнике после произведенной пункции. Наличие катетера создает дополнительный путь для эвакуации секрета из пораженной пазухи, увеличивает воздухообмен, ликвидирует отрицательное давление при блокированном или работающем как клапан естественном соустье. Отношение к методу длительного дренирования ОНП должно быть таким же, как и к пункции: оно не показано при первичных неосложненных формах синусита, использующий этот метод врач должен помнить, что постоянный катетер в пазухе является инородным телом и создает возможность для занесения нозокомиальной микрофлоры в дренированную пазуху.
Медикаментозное лечение
Лечение острого вирусного риносинусита
При вирусной природе острого риносинусита симптомы соответствуют легкой степени тяжести болезни, длительность заболевания не превышает 10 дней. В этом случае нет необходимости в назначении системных антибиотиков. При вирусном ОРС назначаются противовирусные иммуномодулирующие препараты с целью повышения эффективности иммунного ответа, ускорения элиминации вируса и профилактики наслоения бактериальной флоры. Применяют эргоферон по 1 таблетке каждые 30 минут в первые 2 часа, затем еще три приема через равные промежутки времени, со вторых суток и далее до выздоровления по 1 таблетке 3 раза в день. Лечение ОВРС практически не отличается от лечения ОРВИ и носит преимущественно симптоматический характер.
Лечение острого бактериального риносинусита
Как правило, ОБРС соответствует среднетяжелому и тяжелому течению заболевания. При среднетяжелом и тяжелом течении острого синусита базисным методом лечения является антибактериальная терапия.
Антибактериальная терапия назначается исходя из предполагаемого ведущего бактериального возбудителя или их комбинации. При легкой форме антибиотики рекомендуются только в случаях рецидивирующей инфекции верхних дыхательных путей и клинической симптоматике ≥5–7 дней. А также антибактериальная терапия проводится больным с тяжелой сопутствующей соматической патологией (сахарный диабет) и у иммунокомпрометированных пациентов.
Основной целью лечения острого бактериального синусита, является эрадикация возбудителя. В связи с этим предпочтение в назначении антибактериального препарата должно отдаваться препаратам, обладающим быстрыми бактерицидными эффектами воздействия (табл. 3). При этом критериями эффективности лечения являются в первую очередь динамика основных симптомов синусита (локальной боли или дискомфорта в проекции пораженного синуса, выделений из носа, температуры тела) и общего состояния больного.
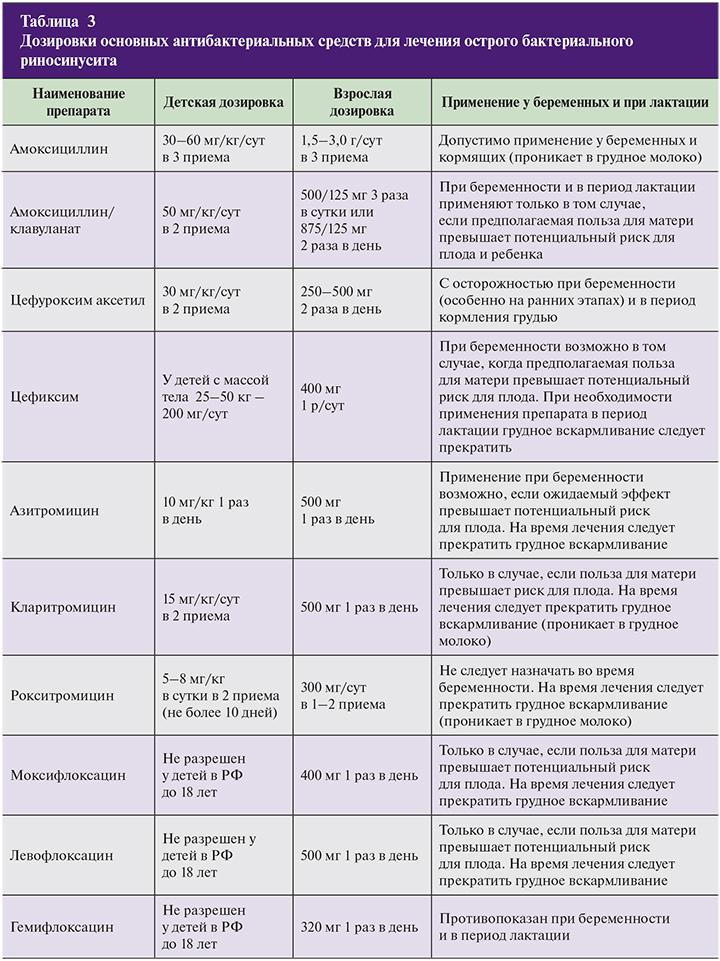
При выборе антибиотика для лечения ОБРС беременной следует назначать только разрешенные группы препаратов: бета-лактамы (аминопенициллины, цефалоспорины), со 2-го триместра – азитромицин (макролиды). Во всех случаях следует оценивать соотношение польза для матери/риск для плода.
При выборе антибиотика для детей старше 6 месяцев следует принять во внимание, что не все антибактериальные препараты могут быть назначены к этой возрастной группе. Цефиксим в лекарственной форме «гранулы для приготовления суспензии для приема внутрь» (ТН – Панцеф) разрешен к применению детьми в возрасте от 6 мес до 12 лет, массой тела менее 50 кг, в дозе 8 мг/кг 1 раз в сутки или по 4 мг/кг каждые 12 часов. Средняя продолжительность лечения — 7–10 дней.
При отсутствии заметного клинического эффекта следует пересмотреть диагноз или сменить антибиотик на альтернативный (макролид, дыхательный фторхинолон). Макролиды целесообразно также назначать при наличии в анамнезе аллергии на бета-лактальные антибиотики или предшествующем приеме бета-лактамов по любым показаниям. Помимо высоких тканевых концентраций к достоинствам макролидов можно отнести наличие дополнительных свойств. Например, кларитромицин (Клацид®) помимо антибактериального имеет и мукорегулирующий эффект.
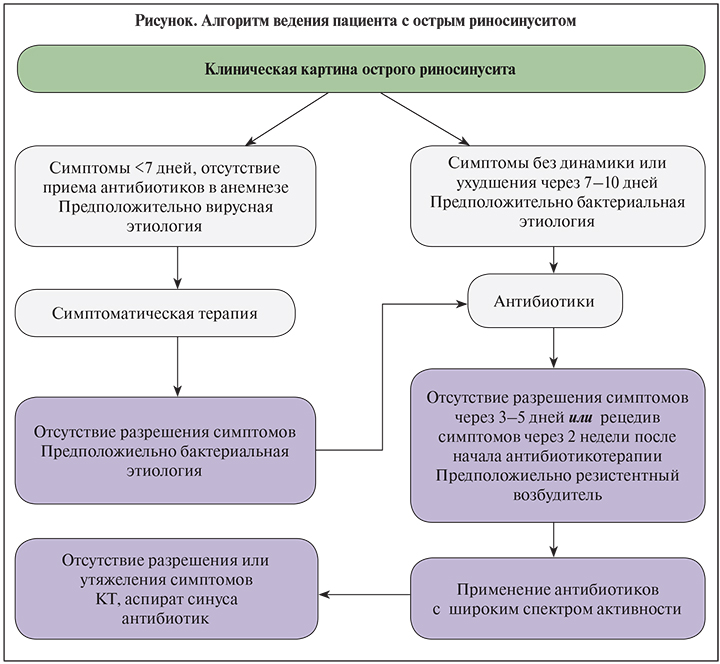
Алгоритм ведения пациента с острым риносинуситом представлен на рисунке.
В случаях нетяжелого течения заболевания, а также при тяжелых синуситах вместе с системными антибиотиками возможно топическое применение антибиотиков, например, ингаляционно. Препаратом выбора для местного лечения респираторных заболеваний бактериальной этиологии является тиамфеникола глицинат ацетилцистеинат (Флуимуцил антибиотик ИТ). Флуимуцил антибиотик ИТ – это уникальная комбинация антибиотика широкого спектра действия тиамфеникола глицината и муколитика прямого действия N-ацетилцистеина.
Тиамфеникол является производным хлорамфеникола и относится к синтетическим антибиотикам группы амфениколов. Механизм его действия связан с бактериостатическим эффектом, т.е. с нарушением синтеза белка в клетках патогенных бактерий. Доказано его влияние на наиболее частые возбудители инфекций дыхательных путей, как на грамположительные бактерии он активен в отношении многих штаммов, устойчивых к бета-лактамным антибиотикам, внутриклеточных возбудителей (Legionella, Сhlamidia, Mycoplasma), штаммов Streptococcus pyogenes, Staphylococcus aureus, Haemophilus influenzaе, Moraxella catarrhalis, т.е. наиболее частых возбудителей респираторных инфекций.
При изучении фармакокинетики продемонстрировано, что препарат Флуимуцил антибиотик ИТ при аэрозольном пути введения (500 мг) достигает в плазме максимальных концентраций, не намного уступающих концентрациям препаратов, вводимых перорально. Флуимуцил антибиотик ИТ выпускается в виде лиофилизата для приготовления раствора, который предназначен для ингаляций, инстилляций, промывания полостей и внутримышечного введения. Флуимуцил антибиотик ИТ разрешен для введения в придаточные пазухи носа без возрастных ограничений.
Применение Флуимуцила антибиотика позволяет улучшить течение заболевания, в ряде случаев обойтись без инвазивных процедур, сократить применение системных антибиотиков или избежать его.
В результате применения антибактериальных средств могут отмечаться негативные побочные эффекты в виде развития дисбактериоза и негативного влияния на иммунную систему, что может обусловливать снижение интенсивности местного иммунного ответа. В ряде случаев их действие может вызвать парадоксальный эффект – воспаление принимает затяжное течение, рецидивирует или становится хроническим. В связи я этим все большее внимание уделяется применению иммунотропных лекарственных средств. Применение топического бактериального лизата ИРС®19 на втором этапе лечения острого риносинусита способствует восстановлению защитных свойств слизистой оболочки и препятствует хронизации воспаления.
Местная патогенетическая терапия – сосудосуживающие ЛС
Назначение данной группы препаратов абсолютно необходимо при острых синуситах, т.к. эти препараты в кратчайшие сроки устраняют отек слизистой оболочки носа, некоторые из них могут применяться у новорожденных детей. Деконгестанты могут назначаться как интраназальноо, в виде носовых капель, аэрозоля, геля или мази, так и перорально. Данные ЛС следует использовать дозированно и при необходимости пролонгации курса лечения производить смену препарата. Предпочтительно использовать спрейные формы, которые обеспечивают лучшее проникновение лекарственной субстанции к внутриносовым структурам.
Топические кортикостероиды (мометазон, флутиказон, флунизолид и будесонид). Эффект этих препаратов может быть связан с их противовоспалительным действием, которое приводит к уменьшению отечности слизистой полости носа и улучшению дренажа пазух. С позиций доказательной медицины установлено, что топические кортикостероиды могут применяться как адьювантное средство при системном лечении ОБРС антибиотиками, благодаря этому значительно быстрее по сравнению с плацебо наступает облегчение симптомов и выздоровление.
Муколитическая терапия
Следствием острого синусита является нарушение равновесия между продукцией секрета в бокаловидных клетках и серозно-слизистых железах и эвакуацией секрета клетками мерцательного эпителия, что приводит к нарушению мукоцилиарного очищения.
Применение медикаментов с дифференцированным действием на продукцию секрета, уменьшение вязкости слизи и улучшение функции ресничек позволяют восстановить нарушенную дренажную функцию. Лекарственные средства, оказывающие подобный терапевтический эффект, объединяют в группы муколитических, секретомоторных и секретолитических препаратов. Сложность фармакологической оценки муколитических, секретолитических и секретомоторных препаратов заключается в том, что до сих пор не имеется надежного метода экспериментального подтверждения их эффективности. Именно с этим связано полное отсутствие муколитической терапии в международных рекомендациях EPOS-2012.
N-ацетилцистеин (оригинальный N-ацетилцистеин – Флуимуцил) оказывает прямое муколитическое действие за счет свободной сульфгидрильной группы, которая разрушает дисульфидные связи между молекулами мукополисахаридов секрета и таким образом снижает вязкость, в т.ч. при гнойном характере секрета. Помимо прямого муколитического действия N-ацетилцистеин (Флуимуцил) обладает еще антиоксидантным, детоксикационным и противовоспалительным эффектами, что важно при лечении синусита. N-ацетилцистеин имеет ряд свойств, имеющих большое значение при бактериальных инфекциях респираторной системы:
снижение адгезии бактерий на эпителиальных клетках слизистой оболочки бронхов,
ингибирующее действие на бактериальные биопленки.
Дли системного применения Флуимуцил для взрослых применяют по 600 мг 1 раз в день, дети от 2 года до 6 лет: по 200 мг 2 раза в день, старше 6 лет по 200 мг 3 раза в день.
Целесообразно применение муколитиков в виде ингаляций. В зависимости от клинической ситуации и назначенной базовой терапии для ингаляций можно использовать как моносодержащие препараты, например Флуимуцил, так и, в частности, комбинированные препараты, н-р Флуимуцил антибиотик ИТ. Ацетилцистеин в составе Флуимуцил антибиотика обеспечивает лучшее проникновение антибиотика тиамфеникола к очагу воспаления.
Муколитическим действием обладают также препараты, снижающие поверхностное натяжение, т.е. воздействующие на гель-фазу отделяемого и разжижающие как мокроту, так и носоглоточный секрет. К этой группе относится карбоцистеин. Муколитическое действие его обусловлено активацией сиаловой трансферазы – фермента бокаловидных клеток слизистой оболочки. Карбоцистеин нормализует количественное соотношение кислых и нейтральных сиаломуцинов носового секрета, восстанавливает вязкость и эластичность слизи.
Классическим секретолитическим препаратом для лечения острых синуситов является препарат растительного происхождения, в состав которого входят пять растительных компонентов: корень генцианы, цветы примулы, трава щавеля, цветы бузины, трава вербена. Препарат обладает противовоспалительным, антивирусным и иммуномодулирующим действиями. Все это положительно сказывается на динамике лечения синусита, причем в любой его форме – от начальных катаральных проявлений до тяжелых гнойных синуситов.
Сопутствующая терапия
Для повышения эффективности проводимой терапии и ускорения выздоровления рекомендуется применение иммуномодулирующего препарата Анаферон/Анаферон детский. Препарат стимулирует гуморальный и клеточный иммунный ответ, повышает продукцию антител (влючая секреторный IgA), функциональную активность фагоцитов и естественных клеток-киллеров (NK-клеток). При лечении острого риносинусита Анаферон/Анаферон детский назначается в составе комплексной терапии в дозировке по 1 таблетке 1 раз в день.
Показания к госпитализации:
- тяжелое клиническое течение острого синусита, подозрения на осложнения;
- острый синусит на фоне тяжелой сопутствующей патологии или иммунодефицита;
- невозможность проведения в амбулаторных условиях специальных инвазивных манипуляций;
- социальные показания.
Оценка эффективности лечения
Критерием эффективности проводимого лечения является динамика основных симптомов острого риносинусита (головной боли, выделений, заложенности носа) и общего состояния больного.
Осложнения и побочные эффекты лечения
Осложнения и побочные эффекты лечения соответствуют неблагоприятным побочным эффектами ЛС и методов лечения, применяемых для лечения острого риносинусита.
Ошибки и необоснованные назначения
Современные руководства по лечению ОБРС не рекомендуют использовать деконгестанты, антигистаминные препараты и муколитики при ОБРС. Применение этих препаратов не только неэффективно, но и может приводить к развитию нежелательных лекарственных реакций.
ПРОГНОЗ
При адекватной терапии острых синуситов прогноз благоприятный. Полная элиминация патологического процесса наступает в течение 7–10 дней. При неадекватном и несвоевременном лечении возможен переход процесса в хроническую фазу.