Введение
Внедрение стратегии инвазивного подхода как наиболее эффективного вмешательства обеспечило пациентам с острым инфарктом миокарда (ОИМ), с подъемом SТ и ОИМ, без подъема ST-сегмента высокого риска значительное снижение летальности на госпитальном и амбулаторных этапах. Вместе с тем увеличение выживаемости пациентов с постинфарктными изменениями миокарда актуализирует проблему хронической сердечной недостаточности (ХСН). В основе ХСН как клинического синдрома лежат два типа дисфункции миокарда: снижение способности к укорочению миокардиальных волокон в систолу и неспособность к адекватному наполнению в диастолу без увеличения давления в соответствующем предсердии (диастолическая дисфункция левого желудочка – ДД ЛЖ).
Актуальность ДД ЛЖ определяется высокой частотой распространенности, особенно среди людей пожилого и старческого возраста в общей популяции, в значительной степени обусловленной артериальной гипертензией, метаболическим синдромом. Перечисленные состояния являются хорошо известным фоном, на котором манифестирует ОИМ. Некротические и воспалительные изменения при ОИМ не только прямо нарушают функцию миокарда в остром периоде, но и промотируют целый каскад отсроченных гуморальных и клеточных реакций, обусловливающих длительный процесс, получивший название постинфарктного ремоделирования.
При этом следует ожидать как прогрессирования типичных диастолических расстройств, существовавших у пациента до ОИМ, так и присоединения систолической дисфункции. Классические параметры эхокардиографии (ЭхоКГ) – фракция выброса ЛЖ и параметры трансмитрального потока, имеют ряд недостатков, которые ограничивают их использование в оценке миокардиальной функции и ее динамики. Вместе с тем накоплен значительный опыт в использовании параметров тканевой допплерографии, оценивающей скоростные параметры движения фиброзного кольца митрального клапана (ФК МК) в течение всего сердечного цикла. Совместное использование скоростных параметров трансмитрального потока и движения ФК МК лежит в основе диагностики ДД ЛЖ и определения ее тяжести в соответствии с последними рекомендациями.
Индекс производительности миокарда левого желудочка (ИПМ ЛЖ), известный и как Tei-индекс (по фамилии автора), – это фазовый эхокардиографический индекс систолической и диастолической функций, определяемый как сумма фаз изоволюмического напряжения и расслабления к периоду изгнания ЛЖ. Как сообщается, данный индекс эффективен для выявления дисфункции миокарда в широком поле кардиологической патологии, например, как у пациентов с хронической артериальной гипертензией [1], так и для оценки прогноза у пациентов с перенесенным инфарктом миокарда – ИМ [2–4]. Высокие значения ИПМ, отражающие увеличение фаз напряжения и расслабления, относительно фазы изгнания ЛЖ были сопряжены с высокой сердечно-сосудистой смертностью.
Таким образом, представляется актуальным сравнительное исследование ИПМ с другими ЭхоКГ-параметрами, специфично определяющими оба типа дисфункции миокарда у пациентов с ИМ в остром и отдаленном периодах, а также его способность отражать влияние на миокард основных повреждающих факторов – маркеров некроза и системной воспалительной реакции.
Цель исследования: определить клиническую ценность ИПМ ЛЖ у пациентов с ОИМ с подъемом ST.

Материал и методы
Были исследованы 49 мужчин с ОИМ с подъемом ST в возрасте 40–75 лет (средний возраст – 57,06±1,21 года), поступившие в сосудистый центр ГБУЗ СОКБ им. В.Д. Середавина.
Критериями исключения были тяжелые заболевания, определяющие прогноз (онкопатология, хроническая почечная недостаточность, тяжелая ХСН, сахарный диабет). В исследования включались больные ХСН I–IIA стадий: с I – 25 (51%) больных, с IIА – 24 (49%).
Все больные были обследованы в соответствии с принятыми стандартами – исследовали биохимические параметры плазмы крови: тропонины, креатинфосфокиназа-МВ (КФК-МВ), глюкоза, общий холестерин, параметры липидного спектра; проведена регистрация серий электрокардиограмм (ЭКГ) и эхокардиограмм (ЭхоКГ). Чрескожное коронарное вмешательство (ЧКВ) со стентированием провели 42 (85%) пациентам, тромболизис – 7 (15%). Эффективность процедур подтверждена во всех случаях. Всем пациентам проведена ЭхоКГ с определением фракции выброса (ФВ) по Симпсону, оценена подвижность латерального отдела ФК МК методом тканевой допплерографии с целью оценки общей сократимости ЛЖ и параметров диастолы, рассчитан ИПМ ЛЖ. Дополнительно исследовали уровни интерлейкина-6 (ИЛ-6), С-реактивного белка (СРБ). Определение размера инфаркта по ЭКГ-критериям для каждого пациента произведено по алгоритму, предложенному D.G. Strauss, R.H. Selvester [5].
Через месяц (визит 2) после выписки из стационара повторно исследовали биохимические показатели крови и ЭхоКГ, через год (визит 3) после выписки повторили ЭхоКГ-исследование.
Результаты исследования
Несмотря на перенесенный ОИМ с формированием Q зубца на ЭКГ, у всех пациентов, вошедших в наше исследование, тяжелая систолическая дисфункция по параметрам ЭхоКГ наблюдалась редко. Как следует из табл. 1, выявлялось умеренное снижение ФВ (40–45%) в отсутствие увеличения конечно-систолического размера, при удовлетворительных показателях скорости смещения кольца митрального клапана в систолу (МКсист.).
Мы связываем это с тем, что всем пациентам провели ЧКВ или тромболизис с доказанным эффективным восстановлением кровотока в инфаркт-связанной артерии, что сопровождалось ограничением зоны некроза, и они находились на постоянной терапии препаратами, которые имеют доказанный эффект для профилактики постинфарктного ремоделирования, являющегося основой ХСН в дальнейшем (ингибиторы ангиотензинпревращающего фермента – АПФ, β-адреноблокаторы, по показаниям спиронолактон). Например, на визите 2 β-адреноблокаторы принимали 98% пациентов, ингибиторы АПФ – 69%, сартаны – 8%, тиазидовые диуретики – 4%, блокаторы минералокортикоидных рецепторов – 14%. Частота использования указанных групп препаратов на визите 3 достоверно не изменилась.
По результатам визита 2, без дисфункции миокарда ЛЖ были 16% пациентов, с ДД ЛЖ 1-й степени – 31%, 2-й степени – 18% (всего 49%) и с сочетанием систолической дисфункции и ДД ЛЖ – 35%. Таким образом, очевидно преобладание диастолической дисфункции, о чем свидетельствует уменьшение скорости смещения ФК МК в раннюю диастолу: Ем (в норме более 10 см/с), увеличение отношения Е/Ем более 8 (табл. 1), указывающее на рост давления заполнения ЛЖ, что подтверждает увеличение диаметра левого предсердия (в норме менее 4,2 см). Этиологическим фактором диастолических нарушений является хроническая артериальная гипертензия в анамнезе у 92% пациентов, повышенное артериальное давление, выявленное, несмотря на хронический прием препаратов, обладающих антигипертензивными свойствами, у 13,6% больных на визите 2 и 22,2% – на визите 3. В среднем индекс массы миокарда левого желудочка (ИММ ЛЖ) существенно превышал нормальные значения для мужчин (менее 115 г/м2) в ранний период госпитализации, что исключает влияние процессов постинфарктного ремоделирования на этот показатель, которые развиваются в более поздние сроки.
Следует отметить значительное повышение ИПМ ЛЖ, который соответствовал нормальным значениям только у 5 больных. Ни один из перечисленных в табл. 1 параметров ЭхоКГ не имел достоверных изменений при проспективном наблюдении.
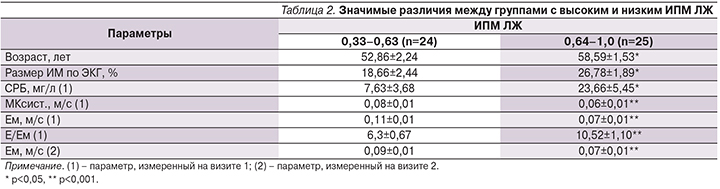
Все пациенты с ОИМ с подъемом ST были разделены на две группы – с высоким и низким ИПМ ЛЖ. Точкой разграничения стала медиана выборки параметра ИПМ ЛЖ, равная 0,64±0,02. Бóльшие значения ИПМ ЛЖ, следовательно, отражали увеличение доли периодов напряжения и расслабления к периоду изгнания ЛЖ. Как следует из табл. 2, в группе с бóльшим значением ИПМ ЛЖ были больше следующие параметры: размер инфаркта по ЭКГ-данным, маркер системной воспалительной реакции – концентрация СРБ плазмы крови, была снижена сократительная функция ЛЖ по параметру МКсист., снижалась скорость быстрого наполнения ЛЖ (Ем) на визитах 1 и 2, было выше давление заполнения ЛЖ по параметру Е/Ем.
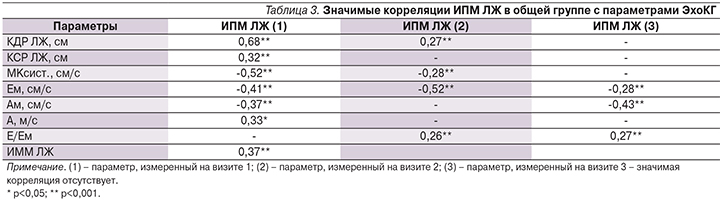
Все это говорит о том, что ИПМ ЛЖ отражает степень рубцовых изменений и связанного с ними ремоделирования миокарда. Связь ИПМ ЛЖ с основными ЭхоКГ-параметрами, отражающими размер полости ЛЖ, степень выраженности его гипертрофии, систолическую функцию, диастолические параметры, иллюстрирует табл. 3. Каждый из приведенных в ней параметров ЭхоКГ известен как важный предиктор развития ХСН.
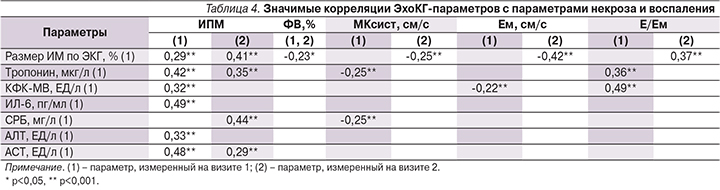
Табл. 4 дает представление о силе и частоте корреляционной взаимосвязи ИПМ ЛЖ и других кардинальных параметров ЭхоКГ с параметрами некроза по данным ЭКГ, повышением уровней тропонина и КФК-МВ, с маркерами воспалительной реакции по концентрации СРБ, аминотрансфераз (аланинаминотрансфераза [АЛТ] и аспартатаминотрансфераза [АСТ]) и ИЛ-6. ИПМ ЛЖ, измеренный на визитах 1 и 2, отличается выраженной взаимосвязью с перечисленными показателями, каждый из которых связан с негативным влиянием на функцию миокарда. Этот факт отражает значительно бóльшую информативность ИПМ ЛЖ, его способность интегрально оценивать миокардиальную недостаточность в отличие от ставших классическими ЭхоКГ-параметров.
Обнаруженная нами обратная связь ИПМ ЛЖ с систолической функцией миокарда ЛЖ, измеренная по скорости смещения митрального кольца (r=-0,52; p<0,001), и прямая связь с конечным систолическим (r=0,32; p<0,001) и конечным диастолическим (r=0,68; p<0,001) размерами ЛЖ у пациентов в общей группе свидетельствуют о способности данного индекса отражать выраженность систолической дисфункции. Отсутствие корреляций с ФВ объясняется тем, что у пациентов с локальной асинергией точное определение ФВ затруднено. Корреляции с волнами Eм, Aм, A отражают значение ИПМ ЛЖ как маркера диастолических нарушений.
Обсуждение результатов
Дисфункция миокарда имеет по крайней мере два четко дифференцируемых фенотипа, в основе которых лежит разграничение по параметру фракции изгнания ЛЖ. Большинство крупных международных исследований, посвященных проблемам ХСН, устанавливают тип ХСН или дисфункции ЛЖ при ФВ более 40% как диастолический, а при снижении ФВ менее 40% – как систолический.
В последнюю классификацию ХСН ЕОК (Европейское общество кардиологов) 2016 г. введен промежуточный тип ХСН с ФВ от 40 до 50% для идентификации пациентов с преимущественно выраженной диастолической дисфункцией на фоне небольших нарушений сократимости. Важным представляется и понимание того, что параметры дисфункции миокарда далеко не всегда сопровождаются клиническими проявлениями ХСН. Этот период соответствует термину «субклиническая дисфункция». Значение ее заключается в том, что она является предиктором и морфологической основой клинического синдрома ХСН, который сам по себе склонен к прогрессированию, обусловливая низкое качество жизни, и характеризуется значительной летальностью. Ишемия, некроз и последующая воспалительная реакция в зоне некроза и окружающем миокарде служат драйверами морфологических изменений, длительность которых не ограничивается периодом ОИМ. Уменьшение зоны некроза при эффективной реваскуляризации привело к уменьшению доли пациентов со сниженной функцией укорочения волокон миокарда и, соответственно, низкой ФВ. Поэтому возрастает частота диастолической дисфункции как фенотипа морфологических последствий инфаркта. Под ДД ЛЖ понимают неспособность к адекватному заполнению желудочка без увеличения давления в соответствующем предсердии. ДД ЛЖ у постинфарктных пациентов как является самостоятельным феноменом, так и сопровождается сократительной дисфункцией. Распространенности ДД ЛЖ способствуют возрастные изменения, для которых также характерно увеличение жесткости миокарда и снижение скорости расслабления в раннюю диастолу, а также значительная частота хронической артериальной гипертензии у пациентов с ишемической болезнью сердца (ИБС), ведущая к гипертрофии миокарда, его жесткости с повышением давления заполнения ЛЖ.
Таким образом, ФВ, являясь самым популярным параметром миокардиальной дисфункции, в современных условиях не может быть адекватным интегральным показателем, обеспечивающим точность прогноза в отношении развития и прогрессирования ХСН у постинфарктных пациентов. Существуют значительные методические сложности в получении точного значения ФВ ввиду локальности поражения стенки ЛЖ при ИМ, что требует получения многоплановых ультразвуковых изображений высокого качества, которое недостижимо для значительного числа пациентов. Получение параметра ФВ также зависимо от квалификации оператора, поэтому возрастает потребность в ЭхоКГ-параметрах, менее требовательных к качеству изображения, которые характеризуют глобальную функцию миокарда в систолу и диастолу. Измерение подвижности ФК МК в течение сердечного цикла вполне удовлетворяет этим требованиям, особенно в отношении характеристики диастолических свойств. Определяемая скорость Ем ФК МК специфично отражает скорость расслабления ЛЖ в раннюю диастолу и рассматривается как кардинальный показатель 1-й стадии ДД ЛЖ, если нет признаков повышения давления заполнения ЛЖ. Этой стадии соответствует соотношение Е/А менее 1 при увеличении замедления спада волны Е трансмитрального потока. Вторая стадия ДД характеризуется т.н. псевдонормализацией трансмитрального потока, при которой Е/А выравнивается за счет увеличения скорости Е, в данном случае отражая увеличение давления в левом предсердии и легочных венах, растягивающего полость левого предсердия. Скорость Ем ФК МК в этой стадии продолжает уменьшаться. В третьей стадии ДД ЛЖ рестриктивные процессы вследствие фиброзных изменений миокарда ЛЖ приводят к значительному застою в системе легочных вен, который вызывает вторичную легочную гипертензию. Скоростные параметры движения ФК МК оказались хорошо воспроизводимыми, нетрудоемкими в получении, некритичными к качеству изображения. На их основе предлагаются индексы миокардиальной функции, эффективность которых еще предстоит оценить. Хотя ИПМ ЛЖ, предложенный Tei первоначально в 1995 г. [6], нельзя отнести к малоисследованным параметрам [7].
Определение ЭхоКГ-предикторов ХСН у пациентов с хроническими формами ИБС, в т.ч. с перенесенным ИМ, представляет собой актуальную клиническую и научную задачу. Например, в проспективном исследовании пациентов с хроническими формами ИБС, 54% из которых перенесли ИМ, наибольшую прогностическую ценность в отношении госпитализаций по поводу ХСН имели увеличенные показатели индекса объема левого предсердия, ИММ ЛЖ, признаки псевдонормальной или рестриктивной стадии ДД ЛЖ [8]. Интересно, что ни ФВ ЛЖ, ни индекс КСР – классические признаки систолической дисфункции, в этом исследовании не были независимыми предикторами, в то время как каждый из перечисленных предикторов имеет прямое отношение к ДД ЛЖ. Это еще раз подчеркивает значимость ДД ЛЖ как первого проявления миокардиальной патологии, которая с течением времени может прогрессировать, существенно не затрагивая сократительную способность миокарда, или прогрессировать вместе с систолической дисфункцией. В последнем случае внимание исследователей привлекает низкая ФВ, а признаки диастолических расстройств, по сути, игнорируются как малосущественные. Однако имеющиеся данные говорят о том, что параметры ДД ЛЖ имеют прогностическое значение независимо от того, сохранена способность миокарда к укорочению или снижена. В нашей работе показана корреляция ИПМ ЛЖ с параметрами систолической дисфункции, связанной с увеличением КДР ЛЖ и КСР ЛЖ и уменьшением МКсист., а также с параметрами ДД ЛЖ, протекающей с уменьшением Ем, в период псевдонормализации – с увеличением волны Е и ростом отношения Е/Ем. Именно эти корреляции, определяемые на всех трех этапах обследования пациентов, перенесших ИМ, подтверждают универсальность фазового параметра ИПМ. Причины увеличения ИПМ при ДД ЛЖ объясняются увеличением фазы изоволюмического расслабления вследствие снижения скорости расслабления в раннюю диастолу. При систолической дисфункции наблюдается увеличение фазы изоволюмического сокращения и укорочение периода изгнания, что также приводит к увеличению ИПМ ЛЖ.
Последовательность морфологических процессов, трансформирующих миокард ЛЖ при ИМ, описывается фазами некроза (5–7 дней), воспаления, фиброзных изменений и ремоделирования. В нашей работе определялась системная воспалительная активность по параметрам высокочувствительного СРБ, ИЛ-6, АЛТ и АСТ плазмы крови. СРБ традиционно рассматривается как острофазовый белок – маркер миокардиального повреждения при ОИМ. Однако данные, полученные в последнее время, демонстрируют его прямое участие в повреждении миокарда. В биоптатах при ОИМ он обнаруживается вокруг некротизированных миофибрилл. Его роль состоит в активации комплемента по классическому пути. Одновременно СРБ также связывается с поврежденными клетками, степень повреждения которых не является необратимой. В результате клетка опсонизируется и погибает, что является механизмом увеличения некротизированной области. Негативное влияние СРБ на модели ОИМ подтверждается увеличением зоны некроза на 40% при введении экзогенного СРБ. С другой стороны, селективный аферез СРБ, значительно снижающий его концентрацию в крови, сопровождается уменьшением зоны некроза и увеличением ФВ ЛЖ.
G. Berton и соавт. [9] продемонстрировали значение концентрации СРБ как предиктора ХСН. В другом исследовании 1028 пациентов с ОИМ с подъемом SТ в период госпитализации обнаружена существенная прямая корреляция пиковой концентрации тропонина с ИЛ-6 и СРБ, а также между ИЛ-6, СРБ, с одной стороны, и ФВ ЛЖ и предшественником натриуретического пептида, с другой [10].
В клиническом исследовании пациентов с ОИМ с подъемом и без подъема SТ обнаружена тесная взаимосвязь воспалительной активности по СРБ и комплементу крови с признаками систолической дисфункции: ФВ ЛЖ, фракцией укорочения его диаметра, размерами полости в систолу и диастолу [11]. В последнем исследовании [12] авторы подтвердили развитие острой воспалительной реакции при ОИМ через 4–8 часов после начала развития симптоматики, с максимумом через 48 часов. Авторы подтверждают корреляцию СРБ с КФК-МВ и показали прогностическую ценность пиковой концентрации СРБ в период госпитализации в отношении развития ХСН в течение однолетнего наблюдения. Полученные нами корреляции СРБ в период госпитализации с ИПМ ЛЖ и МКсист. вполне объяснимы с учетом результатов приведенных выше исследований. С учетом данных литературы можно говорить о прямом влиянии воспалительной системной реакции на степень миокардиального повреждения в остром периоде и выраженности миокардиальной дисфункции в последующем. Из изученных параметров только ИПМ ЛЖ имел множественные корреляции с параметрами воспалительной активности по ИЛ-6, СРБ, АЛТ, АСТ, что можно объяснить его высокой чувствительностью. Таким образом, накопленные данные свидетельствуют о высокой клинической ценности ИПМ ЛЖ и создают основу для его широкого использования в реальной практике учреждений кардиологического профиля.
Выводы
- Преобладающим типом постинфарктного ремоделирования при ОИМ с подъемом ST у пациентов, получивших эффективную реваскуляризацию, в течение первого года является ДД ЛЖ, выявляемая изолированно или в сочетании с умеренной глобальной систолической дисфункцией. Широкое применение современной терапии, направленной на профилактику постинфарктного ремоделирования миокарда, препятствует негативной динамике параметров ЭхоКГ.
- ИПМ ЛЖ является интегральным параметром, характеризующим систолическую дисфункцию и ДД ЛЖ, что подтверждают корреляции ИПМ ЛЖ с классическими показателями миокардиальной дисфункции.
- Дисфункция миокарда у постинфарктных больных (по ИПМ ЛЖ) определяется размером некроза, системной воспалительной реакцией, исходно существующей гипертрофией миокарда ЛЖ.



