В XXI в. аллергические заболевания достигли статуса эпидемии во многих странах мира и среди них одним из самых распространенных является аллергический ринит – АР [1]. Согласно результатам третьей фазы Международной программы (ISАAC – International Study of Asthma and Allergy in Childhood), средняя встречаемость симптомов АР и аллергического риноконъюнктивита детей 6–13 и 13–14 лет составила 31,7 и 14,6% соответственно [2–4].
В отдельных регионах России, например в Ростовской области, распространенность АР у детей составляет 50–60% [5]. Высокая заболеваемость АР связана с воздействием комплекса генетических и внешнесредовых факторов, среди которых следует выделить повышение уровня жизни, приводящее к усиленному воздействию множественных традиционных и нетрадиционных сенсибилизирующих агентов у лиц, предрасположенных к аллергии [6].
Распространенность АР вариабельна в разных странах мира, в различных регионах одной страны и даже в пределах одного небольшого региона. Разница в заболеваемости АР между разными этническими группами обусловлена социально-экономическими условиями жизни, характером питания и т.д. [2]. Так, распространенность АР выше в странах с более высоким уровнем жизни; установлена зависимость распространенности симптомов АР от экологической обстановки в регионе. C возрастом распространенность симптомов АР у детей увеличивается, что, по-видимому, связано с улучшенной диагностикой. Истинную распространенность АР устанавливают при эпидемиологических исследованиях, когда выявляются более высокие цифры распространенности заболевания по сравнению с результатами реально установленного диагноза при клиническом обследовании [2].
АР (раздел J.30 по Международной классификации болезней 10-го пересмотра) – хроническое заболевание слизистой оболочки носа, в основе которого лежит иммуноглобулин Е (lgE)-опосредованное аллергическое воспаление, обусловленное воздействием различных аллергенов. Оно проявляется комплексом симптомов в виде ринореи, заложенности носа, чихания и зуда в носовой полости. АР нередко сопряжен с бронхиальной астмой (БА), риносинуситом, аденоидитом, конъюнктивитом и в ряде случаев с атопическим дерматитом. В раннем возрасте АР является фактором повышенного риска развития БА в более позднем возрасте или для взрослых, может манифестировать одновременно с БА или существовать как самостоятельное аллергическое заболевание.
Наряду с факторами окружающей среды важную роль в развитии заболевания играют генетические факторы. В развитии заболевания участвуют десятки генов (от 50 до 100), при этом преимущественный вклад одного гена составляет не более 5%. Определено несколько групп «генов-кандидатов», которые обусловливают предрасположенность к развитию атопии и влияют на восприимчивость к терапии. Гены атопии или гуморального иммунного ответа локализованы на участках хромосомы 5q24-33 и содержат кластер семейства генов цитокинов (интерлейкина-4 – ИЛ-4, ИЛ-5, ИЛ-13, ИЛ-3, GM-CSF – Granulocyte-macrophage colony-stimulating factor), ответственный за развитие IgE-опосредованных реакций. Полиморфизм гена IIe50ValIL-4 4Rά-цепи повышает синтез IgE и является одним из определяющих наследственных факторов возникновения атопической формы заболевания. Под воздействием неблагоприятных факторов внешней среды возможны мутации генов, которые не наследуются и появляются лишь у одного из членов семьи. В последнее десятилетие было установлено, что некоторые HLA-антигены ассоциируются с развитием сезонного АР. В то же время очевидно, что увеличение распространенности АР не может быть только следствием изменения пула генов.
Развитие АР связано с воздействием неинфекционных (бытовые – аэроаллергены жилищ, эпидермальные, пыльцевые, инсектные, лекарственные) и инфекционных (грибковые, бактериальные) аллергенов. Домашняя пыль – наиболее частая причина АР. В ее состав входят различные волокна одежды, постельного белья, мягкой мебели, библиотечная пыль, частицы эпидермиса человека и животных (кошки, собаки, грызуны), перхоть животных, перья птиц, споры плесневых и дрожжевых грибов, аллергены тараканов и клещей домашней пыли (частички хитинового панциря и продукты их жизнедеятельности). Аллергены домашней пыли взвешены в воздухе жилых помещений, скапливаются внутри различных предметов – подушек, матрасов, ковров, откуда легко попадают в воздух. Источником аллергенов также могут быть книжная пыль и микроскопические плесневые грибки на страницах книг и газет. Клещи домашней пыли – главные компоненты домашней пыли. Среди них сенсибилизирующими свойствами обладают два вида – Dermatophagoides pteronyssinus и Dermatophagoides farina. Они обитают в каждом доме, живут в пыли и питаются слущенным эпидермисом – отмершими частичками кожи человека и животных. Частички их панциря и выделения (фекальные шарики) могут вызывать аллергические реакции у предрасположенных людей. Источником эпидермальных аллергенов служат перхоть, слюна, моча, секреты желез теплокровных животных, поэтому гладко-, короткошерстные и «лысые» животные способны вызывать аллергию. Особенность эпидермальных аллергенов заключается в том, что их размеры позволяют им подолгу находиться в воздухе и легко проникать в дыхательные пути, в т.ч. в мелкие бронхи. Аллергены животных сохраняются в помещении длительное время (от нескольких месяцев до 2 лет), даже если они уже там не живут. Аллергены животных особенно опасны для больных АР и БА.
Среди пыльцевых аллергенов выделяют аллергены пыльцы деревьев, луговых и злаковых трав. Для средней полосы России характерно три основных периода пыления (цветения) аллергенных растений (табл. 1).
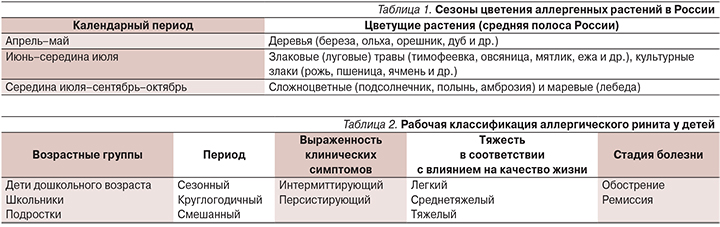
Пыльца березы содержит около 40 белков, 5 из которых обладают разной степенью аллергенной активности. Главным аллергеном, на долю которого приходится 90% специфической активности полного экстракта пыльцы березы, является фракция BV-4. При постановке кожных тестов с пыльцевыми аллергенами возможны т.н. перекрестные реакции, например при аллергии на пыльцу березы – к аллергенам орешника и ольхи. Аналогичное явление отмечается у лиц с гиперчувствительностью к пыльце тимофеевки и ежи, а также к пищевым аллергенам. Домашние растения также могут быть источником аллергенов.
Пищевые аллергены могут быть причиной развития АР у детей раннего возраста. Это коровье молоко, злаки, яйцо, у детей старшего возраста – рыба, орехи, шоколад, соя, кунжут, морепродукты, киви, черная смородина. Грибковые аллергены (плесень, дрожжи) – еще один этиологический фактор АР. Среди аллергенов помещений плесневые грибки занимают второе место после клещей домашней пыли.
АР классифицируется по этиологии, возрасту, выраженности клинических симптомов и влияния его на качество жизни. Рабочая классификация, представленная в табл. 2, имеет большое клиническое значение для практики [4].

Разделение АР на интермиттирующий (легкий) и персистирующий (среднетяжелый, тяжелый) позволяет дифференцировать выраженность клинических симптомов заболевания и их влияние на качество жизни, сделать адекватный выбор терапии. АР может сосуществовать с инфекционным ринитом, а также с неаллергическим неинфекционным ринитом, который может возникнуть, например, при вдыхании табачного дыма или при гастроэзофагальном рефлюксе (у детей старшего возраста), приеме лекарственных препаратов (β-адреноблокаторов).
Симптомы АР можно разделить на три группы.
Основные симптомы включают ринорею (водянистые выделения из носа), чихание – нередко приступообразное, чаще в утренние часы (пароксизмы чихания могут возникать спонтанно), зуд, реже чувство жжения в носу (иногда сопровождается зудом неба и глотки). Зуд носа может проявляться характерными симптомами: «аллергическим салютом» (постоянное почесывание кончика носа движением ладони снизу вверх), в результате чего у части пациентов появляется поперечная носовая складка, расчесы, царапины на носу, заложенность носа, характерное дыхание через рот, сопение, храп, изменение голоса, снижение обоняния.
Дополнительные симптомы развиваются вследствие обильного выделения секрета из носа, нарушения дренирования околоносовых пазух и проходимости евстахиевых труб. Включают раздражение и гиперемию кожи над верхней губой и на крыльях носа, носовые кровотечения вследствие форсированного сморкания и ковыряния в носу, боль в горле, покашливание (проявления сопутствующего аллергического фарингита, ларингита, постназального затека), боль и треск в ушах, особенно при глотании, нарушение слуха (проявления аллергического тубоотита). АР нередко сопровождается появлением глазных симптомов, которые развиваются в результате аллергического конъюнктивита и активации назоокулярного рефлекса: слезотечение, зуд, инъецированность склер и конъюнктивы, фотофобия, темные круги под глазами – «аллергические фонари» (вследствие венозного застоя, вызванного отеком слизистой оболочки носа и придаточных пазух). Глазные симптомы в большей степени характерны для фенотипа САР [7, 8]; Неспецифические симптомы включают слабость, недомогание, раздражительность, головную боль, повышенную утомляемость, нарушение концентрации внимания, потерю аппетита, иногда тошноту, чувство дискомфорта в области живота (вследствие проглатывания большого количества слизи), нарушение сна, подавленное настроение, повышение температуры (крайне редко).
Наилучшим методом дифференциальной диагностики АР у детей является оценка клинических симптомов и возраста ребенка. У детей раннего возраста следует исключать инфекционный ринит; аденоидит; инородные тела в полости носа; муковисцидоз; первичную цилиарную дискинезию; врожденные аномалии развития. У детей старшего возраста дифференциальную диагностику проводят с инфекционным ринитом; новообразованиями (доброкачественные и злокачественные); полипозом [9].
Современные методы лечения
Элиминация (удаление) причинно-значимых аллергенов относится к этиопатогенетическим методам лечения АР. Устранять причинно-значимые ингаляционные аллергены трудно. Однако даже частичное выполнение соответствующих мер может облегчить течение заболевания, уменьшить потребность в лекарствах.
Ирригационно-элиминационная терапия используется для защиты, увлажнения и улучшения трофики слизистой оболочки носовых ходов, улучшения мукоцилиарного транспорта. Особое значение эти средства имеют для элиминации частиц, попадающих на слизистую оболочку и вызывающих воспаление (вирусов, бактерий, аллергенов, поллютантов, табачного дыма, токсинов). К положительным эффектам этого метода относятся уменьшение отека слизистой оболочки носа и количества медиаторов воспаления, механическое удаление густой слизи и аэроаллергенов, улучшение мукоцилиарного клиренса.
В настоящее время получили распространение следующие виды ирригационно-элиминационной терапии:
- орошение полости носа;
- ретроназальный душ;
- назофарингеальное аспирационное промывание (промывание носа и носоглотки методом перемещения жидкости).
При выборе препаратов для элиминационно-ирригационной терапии следует отдать предпочтение средствам на основе морской воды, т.к. они содержат в своем составе соли и микроэлементы, обусловливающие терапевтический эффект. Используются средства с различной концентрацией NaCl: гипотонические (0,65%), изотонические (0,9%) и гипертонические (2,3%) солевые растворы.
Фармакотерапия. Два основных пути введения лекарственных средств при АР – интраназальный и пероральный. Первый из них (глюкокортикостероиды – ГКС, кромоны, деконгестанты, антигистаминные средства) имеет как сравнительные преимущества, так и недостатки (табл. 3).
Антигистаминные препараты. Пероральные и интраназальные антигистаминные препараты второго поколения одинаково эффективны при АР. Антигистаминные средства второго поколения не обладают побочными эффектами, характерными для препаратов первого поколения. Они могут использоваться более длительными курсами (от 14 до 28 дней и более) из-за отсутствия тахифилаксии, действуют от 12 до 24 часов, что позволяет назначать их 1–2 раза в сутки. Эта группа препаратов оказывает выраженное действие на такие коморбидные заболевания, как конъюнктивит и кожные проявления аллергии.
Блокаторы лейкотриеновых рецепторов. Пероральный антагонист лейкотриеновых рецепторов монтелукаст блокирует лейкотриеновые рецепторы 1-го типа, которые находятся на иммуноцитах, гладких мышцах и эндотелии слизистой оболочки дыхательных путей. Первоначально разработанный для лечения БА монтелукаст нашел применение в лечении АР. Эффективность и безопасность этого препарата доказаны в многочисленных исследованиях; особенно он эффективен при сочетании АР и БА.
Интраназальные ГКС. Это наиболее эффективные средства лечения АР. При их применении в слизистой оболочке носа создается высокая концентрация лекарственного вещества, а риск развития системных побочных эффектов по сравнению с пероральным применением ГКС минимален. Они уменьшают все симптомы АР и могут быть также эффективны в отношении глазных симптомов, сопровождающих АР.
При заложенности носа у пациентов со среднетяжелой и тяжелой формами АР терапию рекомендуется начинать именно с интраназальных ГКС, поскольку эти препараты более эффективны, чем любые другие лекарственные средства в устранении ее причины – подлежащего аллергического воспаления. Действие ГКС начинается через 7–8 часов, но достигает максимума через 2 недели. Однако скорость действия интраназальных ГКС может быть выше, чем считалось ранее: у некоторых пациентов эффект проявляется уже в течение 2 часов. При выборе конкретного препарата отдают предпочтение лекарственным средствам, обладающим высокой топической активностью, низкой системной биодоступностью и, следовательно, большей безопасностью при длительном применении. По своей клинической эффективности различные ингаляционные ГКС сопоставимы между собой, однако по профилю безопасности различные препараты могут существенно отличаться. Продолжительность применения интраназальных ГКС колеблется от 1–2 месяцев при интермиттирующем АР и до 10–12 месяцев при персистирующем течении. Иногда в случаях тяжелого сезонного АР может быть рекомендовано профилактическое применение интраназальных ГКС за 2 недели до начала периода пыления.
Интраназальные кромоны. Кромоглициевая кислота – один из самых популярных препаратов в лечении аллергического риноконъюнктивита у детей. Однако следует помнить, что он менее эффективен, чем интраназальные ГКС или антигистаминные средства. При этом у детей назальные формы кромоглициевой кислоты не вызывают побочных эффектов. Кромоглициевую кислоту необходимо применять 4–6 раз в сутки, поэтому обеспечить высокую приверженность лечению данным препаратом обычно бывает трудно.
Интраназальные деконгестанты. Топические деконгестанты относятся к безрецептурным препаратам. Поэтому пациенты часто систематически и бесконтрольно используют эти средства, что ведет к медикаментозной зависимости. Все топические сосудосуживающие препараты могут вызывать развитие синдрома «рикошета», причем этот эффект значительно чаще развивается у детей. Число детей с отравлением нафазолином, поступивших в токсикологический стационар, составляет до 6,75% от всех госпитализированных. Число детей с отравлением ксилометазолином/оксиметазолином было на порядок ниже – 0,13–0,57%, а отравления фенилэфрином не зарегистрированы. В ряде стран препараты нафазолина вообще не рекомендованы для использования в педиатрической практике. В России его применение разрешено у детей старше 2 лет, при этом подчеркивается, что в возрасте от 2 до 6 лет нужно использовать 0,025%-ный раствор нафазолина. На практике выполнение данных рекомендаций проблематично, т.к. официальные растворы нафазолина выпускаются только в 0,05- и 0,1%-ных концентрациях. В связи с этим использование нафазолина и его производных в отоношении детей раннего возраста и дошкольников нецелесообразно. Важную роль в профилактике побочных эффектов деконгестантов играет выбор формы выпуска препарата. Начинать лечение детей всегда следует с наиболее низких концентраций препарата.
Общие рекомендации по лечению АР
Предложено несколько алгоритмов лечения АР с учетом его классификации. Большинство рекомендаций в целом согласуются и обычно предполагают ступенчатую схему лечения в зависимости от тяжести заболевания. Фармакотерапию АР начинают с назначения пероральных или назальных антигистаминных препаратов на 1-й ступени. При неэффективности лечения используются интраназальные ГКС (2-я ступень). На 3-й ступени к интраназальным ГКС добавляются антигистаминные препараты и/или антагонисты рецепторов лейкотриенов. Если в течение 1–2 недель эффект не наступает, следует пересмотреть диагноз.
Аллергенспецифическая иммунотерапия (АСИТ) – один из основных методов патогенетического лечения аллергических заболеваний, связанных с IgE-опосредованным механизмом аллергии. Он приводит к снижению чувствительности организма к причинно-значимому аллергену за счет введения возрастающих доз аллерге-на, ответственного за клинические проявления заболевания у данного больного.
В целом же для успешного лечения АР необходимо соблюдение всего комплекса элиминационных, фармакологических и иммунотерапевтических мероприятий.


