Введение
Дивертикулы представляют собой выпячивания стенки мочевого пузыря через дефект в его стенке. Нередко малигнизация дивертикулов мочевого пузыря (ДМП) представляет серьезную проблему для онкоурологии ввиду поздней диагностики. У больных, имеющих инфравезикальную обструкцию, часто наблюдающуюся при гиперплазии предстательной железы (ПЖ), стенозе шейки МП и/или стриктурах уретры, а также при нейрогенном МП-пузыре, есть риск формирования ложных (приобретенных) дивертикулов [1]. Истинные (врожденные) ДМП обычно одиночные, ложные – множественные. В дивертикуле могут располагаться камни, опухоли, у женщин – находиться очаг эндометриоза. Рентгенологическая картина ложных дивертикулов характеризуется нарушением конфигурации МП, трабекулярностью, наличием множественных выпячиваний стенок пузыря различной формы. Опухоль дивертикула на цистограмме дает феномен дефекта наполнения [2]. Большинство ДМП не требует никакого лечения. Хирургическое лечение ДМП проводят с целью борьбы со стазом мочи и/или инфекцией, не отвечающей на медикаментозную терапию, а также при новообразованиях, развивающихся в нем.
 Клинический случай
Клинический случай
В клинике урологии МГМСУ впервые проведена робот-ассистированная (РА) резекция МП пузыря (дивертикулэктомия) пациенту В. 68 лет с клинической стадией рака МП T1N0M0G3. Из анамнеза известно, что в течение длительного времени больной отмечал учащенное, затрудненное мочеиспускание вялой струей, ночную поллакиурию до 3 раз, ощущение неполного опорожнения МП; имел место эпизод макрогематурии. Принимал различные α-адреноблокаторы с умеренно выраженным положительным эффектом. В связи с развитием острой задержки мочи МП был однократно дренирован уретральным катетером, после удаления которого самостоятельное мочеиспускание восстановилось. По данным анкетирования, сумма баллов по шкале IPSS – 21, максимальная скорость мочеиспускания при урофлоуметрии – 8 мл/с при выделенном объеме 225 мл. Планировалось выполнение трансуретральной резекции (ТУР) ПЖ по поводу ее доброкачественной гиперплазии, однако при обследовании выявлено образование, исходящее из ДМП.
По данным ультразвукового исследования (УЗИ) органов мочевыделительной системы стенка МП узурирована дивертикулами, в одном из которых определено солидное неоднородное образование смешанной эхогенности размером 4,5×4,2 см с эхоплотными и жидкостными участками (рис. 1); при цветном допплеровском картировании в образовании отмечен низкоинтенсивный кровоток, преимущественно по периферии и во внутрипузырном фрагменте.
В составе образования также отмечены кальцинаты диаметром до 0,8 см, ПЖ и объемом 58 см3.
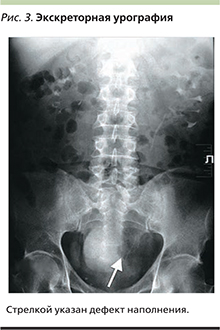
По данным компьютерной томографии органов мочевыделительной системы в полости дивертикула, расположенного по левой боковой стенке, определена опухоль диаметром 4 см (рис. 2). При фиброцистоскопии в полости МП множество дивертикулов разного размера по левой боковой стенке МП выше левого устья определялась шейка дивертикула, из которого в просвет МП пролоббировало ворсинчатое образование. При экскреторной урографии определен дефект наполнения по левой боковой стенке МП (рис. 3).

С целью верификации диагноза под спинномозговой анестезией выполнена цистоскопия под наркозом, ТУР МП. При цистоскопии имела место гиперплазия МЖ средних размеров, устья мочеточников расположены в типичных местах. В МП множественные дивертикулы диаметром от 0,5 до 1,0 см. В одном из дивертикулов по левой боковой стенке определена ворсинчатая опухоль диаметром около 2 см.
Петлей резектоскопа взята биопсия части опухоли, пролоббирующей из дивертикула в МП (рис. 4). При патогистологическом исследовании выявлен папиллярный уротелиальный рак 3-й (из 3) степени клеточной анаплазии с инвазией в подслизистый слой. Биоптаты неизмененной слизистой МП из области правой боковой стенки, дна МП, простатического отдела уретры – без признаков наличия злокачественной опухоли.
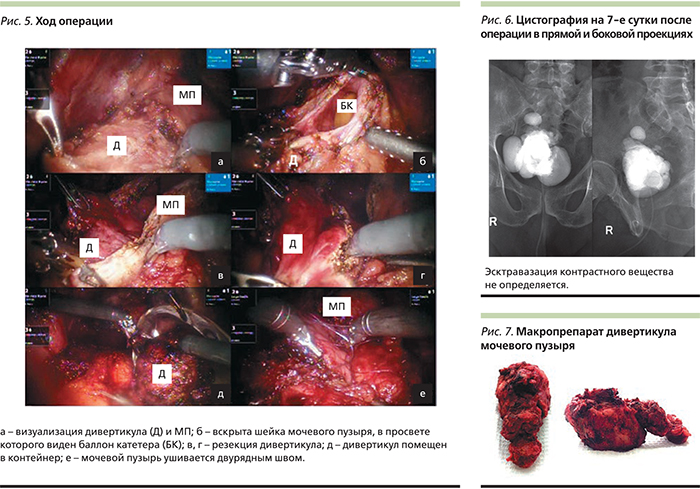
 После проведенной с пациентом и его родственниками беседы относительно имеющегося заболевания, степени его тяжести, существующих методов лечения и возможных осложнений под эндотрахеальным наркозом пациенту выполнена РА резекция МП – дивертикулэктомия (рис. 5).
После проведенной с пациентом и его родственниками беседы относительно имеющегося заболевания, степени его тяжести, существующих методов лечения и возможных осложнений под эндотрахеальным наркозом пациенту выполнена РА резекция МП – дивертикулэктомия (рис. 5).
Положение пациента на операционном столе, расположение троакаров и использование роботических инструментов (монополярных ножниц, биполярного пинцета, граспера, двух иглодержателей) было таким же, как при выполнении РА простатэктомии [3]. Для более точной визуализации дивертикула до рассечения стенки МП интраоперационно нами была выполнена цистоскопия с заведением дистального конца фиброцистоскопа в полость дивертикула.
По завершении операции мочевой пузырь был дренирован по уретре специально разработанным катетером, предусматривающим возможность орошения слизистой мочеиспускательного канала лекарственными препаратами в послеоперационном периоде [19]. Продолжительность операции составила 174 минуты. Страховая дренажная трубка удалена на 5-е сутки. Уретральный катетер удален на 7-е сутки после контрольной цистографии (рис. 6). Восстановлено самостоятельное мочеиспускание. В послеоперационном периоде проведена инфузионная, противовоспалительная и антибактериальная терапия препаратом группы цефалоспоринов III поколения (Цефиксим 400 мг 1 раз в день перорально). При контрольном УЗИ остаточной мочи нет.
При патогистологическом исследовании удаленного дивертикула (рис. 7) выявлен папиллярный уротелиальный рак 3-й (из 3) степени клеточной анаплазии с инвазией опухоли в мышечный слой. Со стороны МП края резекции были покрыты частично десквамированным уротелием, на участке сохраненного уротелия определены участки дисплазии.
С учетом клинической стадии заболевания T2N0M0 пациенту планируется дальнейшее лечение.
Обсуждение
Впервые открытую резекцию МП внепузырным доступом по поводу дивертикула выполнили Czerny и соавт. в 1897 г. [4], внутрипузырный доступ был предложен в 1904 г. Joung и соавт. [5]. Лапароскопическую резекцию МП впервые выполнили R.O. Parra и J.A. Boullier в 1992 г. [6], предложив для обнаружения дивертикула интраоперационное введение фиброцистоскопа в полость последнего. R.B. Nadler и соавт. впервые сообщили об экстраперитонеальной лапароскопической дивертикулэктомии [7]. В конце 1970-х гг. некоторыми авторами были описаны методики трансуретральной резекции дивертикулов МП [8], однако данный метод лечения эффективен лишь при небольших по размеру дивертикулах. Прогрессивное развитие медицинских технологий привело к созданию альтернативного метода хирургического лечения ДМП при помощи роботической системы daVinci. В 2006 г. A.D.S.M. Berger впервые выполнил РА-дивертикулэктомию [9].
Для облегчения идентификации ДМП F. Porpiglia и соавт. [10] предложена интраоперационная катетеризация дивертикула (для его наполнения) и самого МП (для его опорожнения). Поскольку дивертикул практически лишен мышечных волокон, его опорожнение происходит медленнее, A. Ploumidis и соавт. [11] предложили использовать ретроградное заполнение МП с последующим опорожнением для интраоперационной идентификации дивертикула. Стентирование мочеточника также может способствовать обнаружению дивертикула и предотвращать возможные ятрогенные повреждения [12].

В исследование, проведенное E.G. Myer и J.R. Wagner [13], были включены 5 пациентов, перенесших РА-дивертикулэктомию при помощи роботизированной системы daVinci. Перед операцией всем пациентам выполнена цистоскопия со стентированием мочеточника на стороне дивертикула. Интраоперационно в полость дивертикула устанавливался уретральный катетер, баллон которого раздувался на 5–15 мл с целью обнаружения дивертикула. После мобилизации дивертикула последний был резецирован возле шейки, а МП ушит 2-рядными швами. Одному пациенту потребовалась реимплантация мочеточника. Медиана общей продолжительности операции составила 178 (163–235) минут, непосредственно этапа роботизированной операции – 83 (63–143) минуты. Продолжительность госпитализации составила в среднем 3 дня. У двух пациентов, перенесших ТУР ПЖ до операции, мочеиспускание восстановлено в первые дни после удаления уретрального катетера. Двум другим пациентам в последующем потребовалось проведение ТУР ПЖ, еще одному – проведение терапии α-адреноблокаторами.
Эффективность сочетанного применения лапароскопической дивертикулэктомии и ТУР ПЖ была доказана C.E. Iselin и соавт. [14]. Авторами был сделан вывод об отсутствии серьезных послеоперационных осложнений и о раннем восстановлении самостоятельного мочеиспускания. A.M. Abdel-Hakim и соавт. [15] высказали опасения по поводу сочетанной операции, поскольку послеоперационная ирригация МП может отрицательно сказаться на сформированном пузырном шве. A.R. Kural и соавт. [16] сообщили о лечении 5 пациентов, которым после проведенной вапоризации ПЖ была выполнена РА-дивертикулэктомия; в послеоперационном периоде всем больным проведена ирригация МП без каких-либо осложнений.
R. Eyraud и соавт. провели ретроспективный анализ операций 44 пациентов, перенесших в разное время РА-дивертикулэктомию [17]. Средний размер дивертикула составил 8,3±3,6 см, продолжительность операции – 186±68 минут, кровопотеря составила в среднем 86±64 мл, а продолжительность пребывания в стационаре – 2,4±1,7 дня. В большинстве случаев удаление урерального катетера происходило в срок между 7-м и 14-м днями после операции. Проанализировав данные, авторы пришли к выводу, согласно которому потенциальная эффективность применения РА-дивертикулэктомии состоит в точной дифференциации смежных структур, а также в более легком интракорпоральном наложении швов на МП.
В исследование, проведенное F. Altunrende и соавт. [18], включены 6 пациентов, которым была выполнена РА-дивертикулэктомия. Показания к проведению резекции МП были следующие: симптомы нижних мочевых путей, не регрессирующие на фоне медикаментозной терапии (n=2), обструкция мочеточника (n=1), опухоль дивертикула (n=2), дивертикул нейрогенного мочевого пузыря (n=1). Средний возраст пациентов составил 61,5 (19–75) лет, продолжительность операции – 232 (135–360) минут, кровопотеря – 100 (50–150) мл. Уретральный катетер удаляли в среднем на 7-е сутки после контрольной цистографии; среднее время пребывания в стационаре составило 3 (2–5) дня.
Впервые РА-дивертикулэктомию в сочетании с робот-ассистированной радикальной простатэктомией (РАРПЭ) выполнили A. Ploumidis и соавт. [11]. По данным трансректальной биопсии ПЖ у пациента имела место аденокарцинома простаты, степень дифференцировки по системе градации Глисона – 7 (3+4) баллов. Проведенная перед операцией фиброцистоскопия не выявила патологических образований внутри дивертикула. Время операции составило 262 минуты. Страховая дренажная трубка была удалена на следующий день после операции. Уретральный катетер удален на 14-е сутки после контрольной цистографии. По данным патогистологического заключения, сумма баллов по Глисону осталась неизменной; очагов малигнизации слизистой оболочки дивертикула не обнаружено.
Выводы
Преимущества использования роботизированной хирургии очевидны: 3D-визуализация, комбинированный подход (вне- и внутрипузырный), что может быть полезным при нахождении дивертикула в максимальной близости от мочеточника, возможность уретероцистонеостомии при необходимости, «удобство» наложения швов на МП. Наконец, применение роботической ассистенции предусматривает короткий период пребывания в стационаре, а также ассоциирован с меньшей кровопотерей.
Работа выполнена при поддержке РНФ, соглашение № 16-15-00233



